Rythmologie et rythmo interventionnelle
Publié le 21 mar 2013Lecture 10 min
Troubles du rythme cardiaque fœtal et postnatal
C. VASTEL-AMZALLAG*,**, J.-M. LEVAILLANT** *, Centre de spécialités pédiatriques de l’Est parisien (CSPEP) ** CEFFE, Créteil
Les anomalies du rythme cardiaque fœtal représentent 2 % des grossesses.
Le rythme cardiaque fœtal est dit normal pour une fréquence enregistrée entre 120 et 180 battements par minute (bpm) avec une variabilité et des accélérations fréquentes. En dessous de 120 bpm, il s’agit d’une bradycardie fœtale. Au-dessus de 180 bpm, il s’agit d’une tachycardie fœtale. Au-delà de 200 bpm, on parle de tachyarythmie fœtale.
Les arythmies fœtales fréquemment rencontrées sont les extrasystoles, les tachycardies et bradycardies intermittentes ou permanentes.
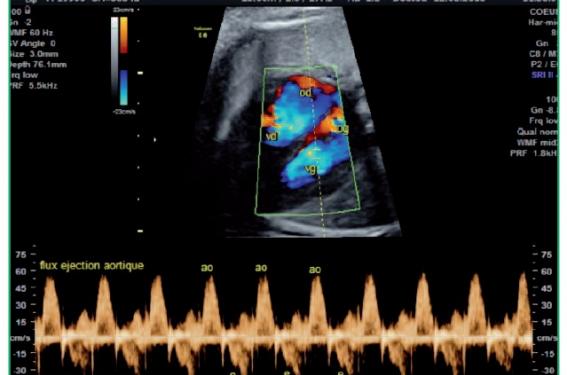
Délai de conduction auriculo-ventriculaire en ms. Échocardiographie Doppler pulsé permettant une analyse de séquence auriculo-ventriculaire ; l’onde A mitrale correspondant à la contraction auriculaire (onde P à l’ECG) et le début du pic d’éjection systolique au début de la systole (complexe QRS à l’ECG). « Ao » = flux d’éjection aortique, « e » et « a » = flux de remplissage mitral.
Diagnostic échographique
L’électrocardiogramme (ECG) n’est pas accessible chez le fœtus si bien que l’analyse rythmologique est possible uniquement sur l’échocardiographie fœtale.
L’étude de l’arythmie repose essentiellement sur l’échographie cardiaque comprenant :
- une analyse de l’arythmie et une appréciation visuelle en 2D des mouvements des parois des oreillettes et des ventricules ;
- une analyse en mode TM centré sur les ventricules pour la détection et la confirmation de l’anomalie rythmique (figure 1) ;
Figure 1. Échographie unidimensionnelle permettant la confirmation du trouble du rythme et l’étude de la fonction contractile du muscle cardiaque. Échocardiographie en mode TM passant de haut en bas par le ventricule droit, le septum interventriculaire et le ventricule gauche.
- une analyse en Doppler pulsé du flux d’éjection aortique (le volume d’échantillonnage étant placé dans la chambre de chasse de l’aorte juste sous le jeu valvulaire) : détection et confirmation de l’arythmie (figure 2) ;
Figure 2. Extrasystole en échocardiographie Doppler pulsé aortique.
- une analyse de la séquence auriculo-ventriculaire en mode TM sur une coupe passant entre la voie d’éjection aortique et l’oreillette gauche, équivalente à la coupe parasternale grand axe en postnatal. L’identification des contractions atriales et ventriculaires permet de construire une séquence « onde P-QRS » ;
- une analyse de la séquence auriculo-ventriculaire en Doppler pulsé pour l’étude de la liaison « oreillette-ventricule » : le volume d’échantillonnage étant placé entre l’ouverture de la valve mitrale et la chambre de chasse de l’aorte, il permet de recueillir simultanément le flux Doppler de remplissage mitral et le flux d’éjection aortique ; l’onde A du flux de remplissage mitral correspond à la contraction auriculaire (onde P à l’ECG) et le début de l’éjection aortique correspond au début de la systole (complexe QRS à l’ECG). Le délai de conduction auriculo-ventriculaire (DAV) peut être mesuré entre le début de l’onde A mitrale et le début du pic d’éjection systolique du flux aortique. Il est mesuré en millisecondes ; sa normale doit être < 100 ms ; au-delà, on parle de bloc auriculo-ventriculaire au moins du premier degré. À noter que ce DAV peut également être évalué en Doppler pulsé sur la coupe des 3 vaisseaux, par la mesure du temps de conduction entre la contraction auriculaire correspondant au reverse flow dans la VCS et le début de systole correspondant au flux d’éjection dans l’aorte ascendante (figures 3 et 4) ;
Figure 3. Délai de conduction auriculo-ventriculaire en ms. Écho-Doppler pulsé permettant une analyse de séquence auriculo-ventriculaire ; l’onde A mitrale correspondant à la contraction auriculaire (onde P à l’ECG) et le début du pic d’éjection systolique au début de la systole (complexe QRS à l’ECG). « Ao » = flux d’éjection aortique, « e » et « a » = flux de remplissage mitral.
Figure 4. Délai auriculo-ventriculaire évalué sur la coupe passant par la VCS et l’aorte ascendante, technique du Dr Fouron. À gauche : la contraction auriculaire correspond au reverse flow dans la VCS (onde « a »). À droite : volume d‘échantillonnage à placer entre la VCS et l’aorte ascendante.
- une analyse générale de l’architecture et de la fonction cardiaque fœtale (absence de cardiopathie congénitale associée) ;
- une analyse du retentissement du trouble du rythme cardiaque = recherche des signes d’insuffisance cardiaque fœtale (dilatation des cavités cardiaques, dysfonction systolique contractile du myocarde, signe d’anasarque, épanchement des séreuses, augmentation des pressions de remplissage avec Doppler dans le canal d’Arantius anormal, dilatation de la VCI) (figure 5).
Figure 5. Évaluation du retentissement hémodynamique du trouble du rythme. Écho-Doppler pulsé dans le canal d’Arantius. Doppler pathologique avec reverse flow en faveur d’une augmentation des pressions de remplissage.
En anténatal : principales pathologies du rythme dépistées, étiologies
Les extrasystoles
Les extrasystoles fœtales sont le plus souvent d’origine auriculaire, correspondant à une contraction prématurée des oreillettes (figure 2).
Attention ! Elles peuvent être ventriculaires et seul l’ECG fait la différence.
Elles sont également le plus souvent isolées et non dangereuses.
Attention ! Elles peuvent être bigéminées, trigéminées ou en salves. Quand elles sont soutenues, il y a un risque de passage en tachycardie supraventriculaire. L’existence d’un anévrysme du septum interauriculaire bombant dans l’oreillette gauche peut favoriser leur survenue.
Attention ! Il est nécessaire de vérifier l’architecture cardiaque afin d’éliminer une cardiomyopathie ou une cardiopathie congénitale associée.
Les tachycardies fœtales
Les tachycardies fœtales d’origine rythmique sont de plusieurs types :
• tachycardies auriculaires (QRS fins sur l’ECG postnatal ; figure 6) ou dites « supraventriculaires » : elles sont les plus fréquentes. Ex : flutter auriculaire ; tachycardie atriale chaotique.
Figure 6. Enregistrement ECG d’une tachycardie supraventriculaire (QRS fins) à 300 bpm chez un nouveau-né.
Le flutter auriculaire représente 20 à 30 % des TSV (figure 7) : il se caractérise par une réentrée dans la paroi atriale entraînant une fréquence auriculaire très rapide aux alentours de 400-600 bpm ; le nœud auriculoventriculaire bloquant de façon variable la conduction vers les ventricules, d’où une fréquence ventriculaire entre 200-250 bpm selon la liaison 2/1 (deux contractions auriculaires pour une systole ventriculaire) ou 3/1 (trois contractions auriculaires pour 1 systole ventriculaire).
Figure 7. Flutter auriculaire à 38 SA en échographie unidimensionnelle. Coupe M mode passant de haut en bas par la paroi de l’oreillette gauche puis le ventricule gauche. La fréquence auriculaire est de 415 bpm. À droite (C): enregistrement ECG d’un flutter auriculaire en conduction 3/1 (3 contractions auriculaires pour un contraction ventriculaire).
La tachycardie atriale chaotique est caractérisée par la présence d’ondes auriculaires irrégulières et rapides entre 200 et 300 bpm avec une liaison A-V variable (figure 8).
Figure 8. Tachycardie atriale chaotique à 19 SA. En haut : échocardiographie unidimensionnelle. Coupe TM passant de haut en bas par la paroi de l’oreillette gauche, ouverture de la valve mitrale et la paroi ventriculaire gauche montrant une contraction auriculaire rapide et irrégulière. En bas : échocardiographie en mode pulsé aortique.
• tachycardies jonctionnelles : la fréquence enregistrée est aux alentours de 200-300 bpm en liaison auriculo-ventriculaire 1/1.
• tachycardies ventriculaires ou dites « infranodales » (QRS larges sur l’ECG postnatal) : elles sont à évoquer lors d’une tachycardie régulière et rapide entre 180 et 300 bpm.
Les bradycardies fœtales Les bradycardies fœtales d’origine rythmique sont de plusieurs types :
• Les extrasystoles bigéminées bloquées entraînent une relative bradycardie (en général aux alentours de 80 bpm). Elles ne doivent pas être prises pour un bloc auriculo-ventriculaire. Bien tolérées, elles ne sont pas une indication à une extraction en urgence du fœtus.
• Les blocs auriculo-ventriculaires (BAV) immunologiques correspondent à une dissociation oreilletteventricule. Ils apparaissent le plus souvent sur cœur « sain ». Ils peuvent révéler une pathologie maternelle méconnue. Ils sont liés au passage transplacentaire d’anticorps maternels anti-Ro SSA et Ro SSB, principalement pendant le 2e trimestre de la grossesse, entraînant des lésions de type myocardite au niveau du système de conduction et du muscle cardiaque. Ils concernent environ 2 % des mères lupiques. Il existe un caractère évolutif de l’atteinte impliquant, dans le cadre du dépistage du BAV fœtal chez les mères lupiques, une surveillance rapprochée du RCF par monitoring toutes les semaines de 16 à 30 SA et une surveillance échocardiographique toutes les 4 semaines de 16 à 30 SA avec mesure de l’espace PR (ms). En cas d’allongement progressif pathologique de l’espace PR, un traitement par corticoïdes peut être discuté mais n’a pas démontré de réelle efficacité. Un ECG est nécessaire à la naissance du bébé.
• Les blocs auriculo-ventriculaires associés aux cardiopathies congénitales (double discordance, syndrome d’hétérotaxies) Les BAV mobitz II sont facilement vus car une contraction auriculaire sur 2 ou 3 entraîne une contraction ventriculaire. Une extraction fœtale par césarienne devient nécessaire en cas de fréquence ventriculaire basse ou de signe de mauvaise tolérance hémodynamique.
• Le syndrome du Qt long congénital : il s’agit d’un allongement de l’espace QT sur l’ECG de surface, associé à un risque élevé de survenue de troubles du rythme ventriculaire grave (torsade de pointe). Le syndrome du QT long est une canalopathie (dysfonction des canaux ioniques cardiaques impliqués dans la genèse du potentiel d’action), cette affection étant le plus souvent autosomique dominante. Il peut être évoqué pendant la vie fœtale lors d’anomalies rythmiques de type bradycardie (rythme lent permanent) associées à des évènements rythmiques rapides (torsade de pointe). Il est évoqué également lors d’antécédents familiaux (membres de la famille ayant un QT allongé) ou peut révéler une pathologie familiale (diagnostic a posteriori sur ECG maternel par exemple).
• Le point de vue de l’échographiste référent Les principales anomalies rythmiques sont généralement visualisées lors de l’échographie générale morphologique T2. Il s’agit le plus souvent d’extrasystoles (contraction inopinée du muscle cardiaque) et, plus rarement, de tachycardies ou de bradycardies, intermittentes ou permanentes.
Toute anomalie décelée doit motiver un avis auprès d’un échographiste référent d’un centre de compétence, ou auprès d’un cardiopédiatre afin d’organiser au mieux la prise en charge périnatale (modalité de surveillance/traitement éventuel/prise en charge de la naissance).
Quelle surveillance ?
Le suivi doit être assuré par :
- un praticien travaillant en étroite collaboration avec une structure de soins expérimentée dans la prise en charge des troubles du rythme cardiaque et de leurs principales complications ;
- un échographiste référent ou un cardiopédiatre ayant l’expérience du suivi des troubles du rythme fœtal. La surveillance est basée sur l’enregistrement par monitoring du rythme cardiaque fœtal et l’échocardiographie souvent l’association des deux, le rythme de surveillance étant réalisé en fonction de l’affection :
- extrasystoles : RCF tous les 15 jours et une échocardiographie par mois par exemple ou plus rapprochée en cas d’extrasystolies soutenues. Elles nécessitent une surveillance du RCF et échocardiographique selon un rythme dépendant de leur intensité et retentissement ;
- tachycardies supraventriculaires : la surveillance échocardiographique peut être pluri-hebdomadaire en fonction de l’apparition de signes d’insuffisance cardiaque ;
- bradycardies immunologiques : le caractère évolutif de l’atteinte implique, dans le cadre du dépistage du BAV fœtal chez les mères lupiques, une surveillance rapprochée du RCF par monitoring toutes les semaines de 16 à 30 SA et une surveillance échocardiographique toutes les 4 semaines de 16 à 30 SA avec mesure de l’espace PR (ms).
Quel traitement éventuel ?
Concernant les extrasystoles
On peut conseiller à la maman de réduire sa consommation de théine ou de caféine pendant la grossesse. Ces extrasystoles disparaissent le plus souvent après la naissance. Un ECG est nécessaire après la naissance du bébé ± holter ECG en fonction de leur intensité. Elles entraînent rarement la prescription d’un traitement médicamenteux en postnatal (traitement digitalique pour l’extrasystolie auriculaire soutenue, bêtabloquant pour les extrasystolies ventriculaires).
Concernant les TSV fœtales
Le traitement antiarythmique est administré en milieu hospitalier par voie transplacentaire après un bilan maternel (échocardiographie + ECG) afin de réduire le trouble du rythme in utero chez le fœtus. Les plus utilisés sont les digitaliques (Digoxine®) ; l’amiodarone (Cordarone®) et parfois les flécaïnides (Flécaine®) per os. L’utilisation préférentielle d’une molécule est fonction de la nature du trouble du rythme fœtal et de l’existence ou non de signe d’insuffisance cardiaque. La surveillance échocardiographique peut devenir plurihebdomadaire. L’accouchement est préconisé dans un centre ayant un cardiopédiatre sur place. La réduction des TSV en postnatal peut se faire grâce aux manœuvres vagales, ou après administration de Stryadine® en intraveineux. Le traitement antiarythmique est généralement poursuivi pendant les 6 premiers mois de vie par de la Cordarone® per os (surveillance clinique, échographique, ECG et bilan thyroïdien).
Concernant les BAV
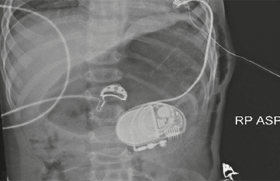
La mise en place d’un pacemaker ou d’une sonde de stimulation à la naissance est nécessaire pour des fréquences ventriculaires < 50 bpm (seul traitement efficace).
« Publié dans Gynécologie Pratique »
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :