Cardiologie générale
Publié le 05 juil 2005Lecture 8 min
Complications neurologiques des endocardites infectieuses
F. THUNY, J.-F. AVIERINOS et G. HABIB, hôpital de la Timone, Marseille
Dans sa publication de 1885, William Osler décrivait une triade associant fièvre, souffle cardiaque et accident vasculaire cérébral, permettant d’évoquer le diagnostic d’endocardite infectieuse (EI). Alors que les caractéristiques démographiques, cliniques et microbiologiques des EI ont évolué, l’incidence des complications neurologiques associées à l’EI demeure inchangée. Première complication extracardiaque de l’endocardite ; elles surviennent dans 10 à 50 % des cas selon les séries. Il s’agit de complications cérébrovasculaires (accidents vasculaires cérébraux [AVC] ischémiques constitués ou transitoires, hémorragies cérébrales), infectieuses (abcès cérébraux, méningites) et non spécifiques (encéphalopathies, convulsions, céphalées). Elles représentent la deuxième cause de mortalité au cours de l’endocardite après l’insuffisance cardiaque congestive. Ainsi l’identification de facteurs prédictifs de survenue de ces complications constitue un des objectifs majeurs lors de la prise en charge des patients atteints d’EI. L’indication de chirurgie valvulaire en phase active chez des patients ayant présenté une complication neurologique est une situation délicate et soumise à controverse.
Embolies cérébrales
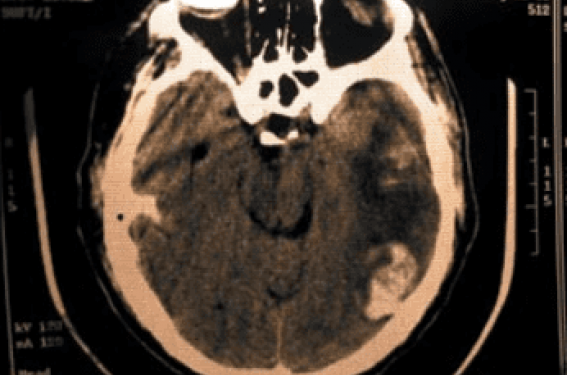
Les AVC ischémiques en sont les complications neurologiques les plus fréquentes et dont la physiopathologie la plus communément admise est la migration d’un fragment ou de la totalité d’une végétation valvulaire dans la circulation artérielle cérébrale. Ces embolies se manifestent le plus souvent par un déficit neurologique focalisé brutal (hémiparésie, hémianesthésie, hémianopsie, etc.), permanent ou transitoire, survenant dans un contexte fébrile, mais elles peuvent être totalement silencieuses dans environ un tiers des cas, et détectées alors par tomodensitométrie (TDM) cérébrale systématique, ou lors d’une autopsie (figure 1).
Figure 1. Échocardiographie transœsophagienne et tomodensitométrie cérébrale chez un patient atteint d’une endocardite mitrale à Streptococcus bovis : volumineuse végétation mitrale et importante hypodensité cérébrale témoin d’un AVC ischémique massif avec hyperdensité traduisant la transformation hémorragique.
Épidémiologie
Ainsi, l’incidence des embolies cérébrales varie de façon importante selon les séries en fonction des définitions et de la prise en compte ou non des événements silencieux. Dans notre étude prospective multicentrique portant sur 384 cas d’endocardites certaines, elle est de 16 % après réalisation systématique d’une TDM cérébrale.
Comme tout événement embolique lié à l’EI, l’AVC ischémique survient précocement au cours de l’évolution soit :
– avant la mise en route du traitement antibiotique (complication révélatrice) le plus souvent,
– au cours des premiers jours d’antibiothérapie.
En effet Steckelberg et coll. ont montré que le taux d’embolies diminue rapidement après le début de l’antibiothérapie, passant de 13 pour 1 000 patients-jours au cours de la première semaine de traitement à moins de 1,2 pour 1 000 patients-jours après la deuxième semaine. De même, dans notre expérience, le taux d’AVC ischémiques est de 13 % à l’admission (silencieux chez 0,5 % des patients) et de 4 % sous traitement antibiotique. Le taux d’embolies cérébrales récurrentes est donc assez faible, ne touchant que 2,7 % des patients pour Salgado et coll.
Facteurs prédictifs
Néanmoins, même si la plupart de ces embolies cérébrales ne sont pas prévisibles car survenant au moment du diagnostic, les conséquences dramatiques en termes de morbi-mortalité de l’apparition d’un nouvel événement embolique nous conduisent à nous interroger sur l’identification d’éventuels facteurs prédictifs d’embolies pouvant conduire à une stratégie thérapeutique plus agressive, telle que la chirurgie valvulaire en phase active.
Plusieurs microorganismes tels que Staphylococcus aureus, Streptococcus bovis, entérocoques, bactéries du groupe HACEK, ou les endocardites fungiques sont associés à un risque embolique plus important.
Le siège valvulaire de l’infection a également fait l’objet de plusieurs travaux, notamment dans la récente étude de la Duke University portant sur 707 patients atteints d’EI certaines ou possibles, le risque d’AVC ischémique constitué est deux fois plus important en cas de localisation mitrale comparativement à une localisation aortique.
La valeur prédictive des caractéristiques des végétations (longueur et mobilité essentiellement) décrites en échocardiographie reste un sujet de discorde. Les résultats des différentes séries publiées jusqu’à présent sont contradictoires tout comme les recommandations américaines et européennes sur l’indication chirurgicale basée sur la taille des végétations. Ces incertitudes sont principalement dûes à l’analyse, par la plupart des auteurs, de la valeur prédictive des végétations en incluant dans leur modèle des événements emboliques apparus avant la réalisation de l’échocardiographie. Récemment, nous avons pu confirmer la valeur pronostique indépendante de la longueur des végétations, que ce soit pour le risque d’apparition de nouveaux événements emboliques (après le diagnostic et l’échocardiographie) à partir d’une valeur de 10 mm mais aussi pour la mortalité à partir de 15 mm (tableau et figure 2). Dans cette étude prospective, les 14 patients ayant présenté un AVC ischémique sous traitement antibiotique avaient tous une végétation de plus de 10 mm.
Si la mortalité hospitalière après une embolie cérébrale peut atteindre 30-40 %, elle dépend essentiellement du siège, du volume de l’infarctus, de la sévérité de l’endocardite (dont peut témoigner la taille des végétations) mais aussi de l’existence ou non d’une transformation hémorragique.
Figure 2. Survie à un an en fonction de la longueur des végétations.
Hémorragies cérébrales
Les hémorragies cérébrales constituent une complication cérébrovasculaire plus rare mais grave (plus de 50 % de mortalité hospitalière) au cours de l’EI. Elles surviennent chez 1 à 7 % des patients, fréquemment dans les 48 h suivant l’admission, et sont attribuées le plus souvent à la rupture d’un anévrysme mycotique. Cependant, elles peuvent également être la conséquence d’une érosion septique de la paroi artérielle sans véritable anévrysme, ou de la transformation hémorragique d’un infarctus cérébral favorisée notamment par un traitement anticoagulant.
Une embolie cérébrale est fréquemment à l’origine du saignement par trois mécanismes :
– embolie d’une végétation stérilisée par le traitement, provoquant un infarctus cérébral pouvant se transformer en hémorragie souvent minime et asymptomatique en l’absence d’anticoagulant ;
– embolie septique à germes virulents (S. aureus) au cours d’une infection non contrôlée responsable d’une artérite érosive aiguë responsable d’une rupture ;
– embolie septique à germes peu virulents au cours d’une infection contrôlée, endommageant la paroi artérielle, provoquant la formation d’un anévrisme mycotique pouvant se rompre dans un second temps.
Anévrisme mycotique
L’incidence rapportée des anévrismes mycotiques cérébraux (1,2 à 5 % des cas), est probablement sous-estimée puisqu’un certain nombre d’entre eux demeurent asymptomatiques et régressent sous traitement antibiotique. Ils siègent le plus souvent au niveau des bifurcations distales de l’artère cérébrale moyenne et sont multiples dans 20 % des cas.
La présentation clinique des patients porteurs d’anévrismes mycotiques est variable. Il peut s’agir de céphalées intenses localisées, de troubles de la conscience ou d’un déficit neurologique focalisé. L’examen physique peut mettre en évidence une raideur méningée. En l’absence de symptôme ou de signe clinique évocateur d’anévrisme mycotique, aucun examen d’imagerie de dépistage n’est indiqué.
En présence d’arguments faisant suspecter un anévrisme mycotique, la TDM cérébrale apporte une information initiale puisque sa sensibilité pour détecter un saignement intracérébral est de 90 à 95 % et qu’elle permet d’identifier indirectement le siège de l’anévrisme. L’angio-IRM est une technique non invasive prometteuse pour la détection des anévrismes mycotiques.
Les anévrismes mycotiques disparaissent sous traitement antibiotique seul dans un peu plus de 50 % des cas et leur taille régresse dans 30 % des cas. En revanche, leur évolution est défavorable (augmentation de taille, rupture) chez près de 20 % des patients.
Compte-tenu de la faible fréquence de cette complication, il n’existe aucune donnée permettant d’identifier les patients à risque de rupture et le traitement neurochirurgical doit être envisagé de façon individuelle en fonction la taille, de la localisation, du nombre et de l’évolution de ces anévrismes.
Autres complications neurologiques
Une méningite aiguë, définie par l’augmentation du nombre de leucocytes dans le liquide cérébro-spinal, est retrouvée chez 2 à 16 % des patients, le plus souvent en cas d’EI à S. aureus. Un abcès cérébral est diagnostiqué chez 1 à 4 % des patients, là encore essentiellement dans les cas d’endocardite à S. aureus. Une encéphalopathie est présente chez 1 à 9 % des patients, se présentant comme un syndrome confusionnel avec parfois des manifestations psychiatriques (hallucinations, délire, etc.) dans un contexte fébrile. Elle serait liée à des micro-infarctus ou des microabcès cérébraux. Des convulsions focales ou généralisées sont retrouvées dans 0,5 à 11 % des cas et sont le plus souvent associées à un AVC ou un abcès cérébral. Elles sont plus fréquentes au cours de l’endocardite de l’enfant.
Complications neurologiques et chirurgie valvulaire précoce
Après une complication neurologique, l’indication d’une chirurgie valvulaire en phase active peut se poser en raison d’une mauvaise tolérance hémodynamique ou en prévention d’une récidive embolique. Cependant l’hypotension ainsi que l’hypercoagulabilité induite par la circulation extracorporelle peuvent être responsables d’une aggravation du statut neurologique et d’un décès per- ou postopératoire. Pour ces raisons et en l’absence de recommandations solides basées sur de grandes études prospectives, la détermination du moment optimal de la chirurgie reste discutée.
D’après les derniers travaux et recommandations publiés sur le sujet, on peut adopter l’attitude suivante :
– après une embolie cérébrale et en présence de volumineuses végétations (> 10 mm), la chirurgie peut être envisagée sans risque important d’aggravation de l’état neurologique si l’infarctus est de petite taille (< 20 mm) et qu’il n’est pas le siège d’une transformation hémorragique ;
– d’après les recommandations européennes, cette chirurgie doit être réalisée dans les 72 premières heures, c'est-à-dire avant que la barrière hématoencéphalique ne soit rompue et pendant que le risque de récidive est encore important ;
– en revanche, en cas d’infarctus volumineux ou d’hémorragie intracérébrale, la chirurgie doit être différée de 3 à 4 semaines ;
– cependant, la chirurgie ne devra pas être retardée en cas d’insuffisance cardiaque sévère ou de sepsis résistant à l’antibiothérapie, tant que la TDM aura éliminé une lésion hémorragique.
Les difficultés de prise en charge et le mauvais pronostic des complications neurologiques doivent conduire le clinicien à identifier leurs facteurs prédictifs afin de proposer une stratégie thérapeutique permettant de les éviter. Ainsi, la présence d’une végétation volumineuse > 15 mm peut constituer à elle seule une indication opératoire avant la fin du 7e jour d’antibiotique. Il s’agit alors d’une prévention primaire du risque d’embolie cérébrale, point de départ de la majorité des complications neurologiques au cours de l’endocardite infectieuse. Ces décisions restent cependant à discuter au cas par cas.
En pratique
Les complications neurologiques de l’EI sont essentiellement cérébrovasculaires. Le plus souvent présentes dès l’admission, elles peuvent apparaître dans les premiers jours qui suivent le début de l’antibiothérapie. De pronostic sévère, elles doivent être recherchées systématiquement par l’examen clinique et la tomodensitométrie systématique. L’identification de facteurs prédictifs d’embolie cérébrale reste une étape fondamentale une fois le diagnostic d’endocardite posé car elle permettra d’adapter la stratégie thérapeutique afin d’éviter la survenue de ces complications invalidantes et mortelles.
La nécessité d’intervenir chirurgicalement en cas d’accident neurologique constitué est une situation délicate dont les indications restent mal codifiées. Une discussion multidisciplinaire est nécessaire, incluant cardiologue, infectiologue, chirurgien cardiaque et neurologue.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :









