Publié le 18 nov 2008Lecture 8 min
Élévation de la troponine sans thrombose coronaire
C. JAÏS, E. GERBAUD, J. LEFEVRE, L. LEROUX et P. COSTE, soins intensifs cardiologiques, hopitâl Haut-Levêque, CHU Bordeaux
L’élévation au-delà du seuil de positivité de la troponine signe spécifiquement une destruction cardiomyocytaire. Le problème posé au clinicien est de l’intégrer dans un contexte clinique et électrocardiographique afin de confirmer ou d’infirmer l’existence d’un syndrome coronarien aigu évolutif et donc de décider ou non du traitement de la thrombose coronaire aiguë sous-jacente éventuelle.
La recherche de présence de troponine dans le sang circulant, devant toute douleur thoracique ou autre événement clinique possiblement d’origine ischémique (dyspnée, syncope), s’est largement diffusée s’étendant même, au triage des patients en salle d’urgence polyvalente et en l’absence de symptômes concrets. C’est dans ce cas et en dehors de tout contexte ischémique que l’observation d’une augmentation du taux de troponine peut poser un problème d’interprétation. Car, si l’élévation de troponine signe de manière très spécifique la présence d’un certain degré de lésion du myocyte, elle n’en identifie bien sûr pas la cause. Elle peut être ischémique par thrombose coronaire aiguë mais aussi par insuffisance coronaire « fonctionnelle » (déséquilibre entre apport et besoin en oxygène) ou encore toxique (agent chimique direct, médiateur de l’inflammation, infection…), traumatique, mécanique (distension brutale des cardiomyocytes)… Il est important de rapidement préciser si oui ou non il y a thrombose coronaire évolutive afin de mettre en route le traitement adéquat mais aussi de savoir s’en abstenir si l’élévation de troponine n’est qu’un satellite d’un événement clinique prépondérant d’une autre nature.
Quand la troponine s’élève-t-elle ?
Le complexe des troponines est un hétérotrimère formé de trois molécules différentes de troponine : I, T et C. Il existe des isoformes spécifiques de troponines I et T cardiaques alors que, pour la troponine C, l’isoforme du muscle cardiaque et du muscle strié squelettique est identique. Cette dernière ne peut donc être utilisée comme marqueur spécifique du cardiomyocyte.
Troponine T et troponine I sont des marqueurs très sensibles et hautement spécifiques de lésion cardiomyocytaire.
Dans le cardiomyocyte, on retrouve deux pools de troponine I et T : un premier pool de troponine libre dans le cytosol (environ 8 % du stock pour la troponine T et 3 % pour la troponine I), et un deuxième pool très majoritaire correspondant à la troponine associée aux protéines du système contractile.
Troponine T et troponine I fournissent des informations équivalentes à l’exception du cas de l’insuffisance rénale.
• Lors d’une simple lésion de la membrane du cardiomyocyte, des molécules de troponines du pool soluble peuvent être libérées dans la circulation sanguine.
• Lors d’une nécrose du cardiomyocyte, l’ensemble du pool soluble est immédiatement et totalement libéré ; de plus, cette mort cellulaire est associée à la dissociation et/ou à la destruction des structures dont le système contractile. Il peut alors être mis en évidence dans le sang circulant différentes formes de troponine, notamment I correspondant à différents degrés de protéolyse.
Interprétation biologique de la valeur de la troponine mesurée
Définition d’un seuil de positivité
À l’état normal, le taux sanguin de troponine est théoriquement nul. Un dosage est positif lorsque la valeur retrouvée dépasse la valeur du 99e percentile d’une population saine. Un deuxième critère a été rajouté : pour ce niveau de valeur seuil, le coefficient de variation de la mesure doit rester inférieur à 10 % pour garantir une précision et une reproductibilité optimale à ce niveau de concentration particulièrement faible. Ainsi, chaque kit de mesure a son seuil propre de positivité (données fournisseur). Il faut bien connaître ces seuils pour le kit de mesure que l’on utilise (tableau 1).
Une valeur de troponine est considérée comme positive si :
- elle dépasse la valeur correspondant au 99e percentile d’une population saine* ;
- le coefficient de variation de la mesure* est inférieur à 10 %
(*valeurs données par le fournisseur).
Caractéristiques d’une élévation de troponine en rapport avec une thrombose coronaire aiguë
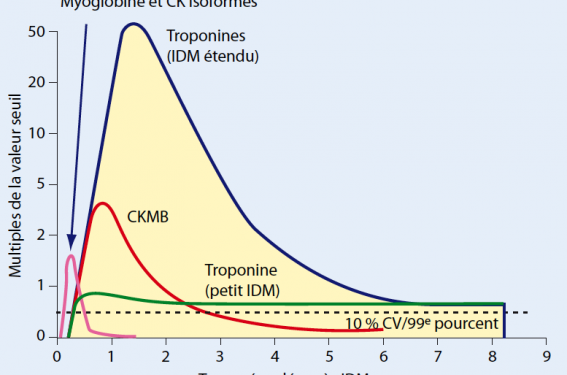
(figure 1)
Figure 1. Cinétique des marqueurs biologiques dans le sang lors de la constitution d’un IDM (d’après Jaffe AS, JACC 2006, 48, 1).
Dans le cas d’une occlusion brutale d’une artère coronaire épicardique (douleur thoracique prolongée avec « STEMI »), la troponine devient dosable aux alentours de la 6e heure (plus tôt, vers la 2e-3e heure, en cas de recanalisation coronaire). Sa persistance est longue dans la circulation sanguine : une dizaine de jours en moyenne. Les valeurs atteintes pendant les 4 premiers jours sont corrélées à la masse nécrosée, entre grossièrement 1 et 15 ng/ml pour la troponine T, soit entre 30 et 500 fois le seuil de positivité. Mais dans ce contexte, c’est l’aspect ECG qui passe au premier plan et dirige les thérapeutiques urgentes de reperfusion. L’intérêt du dosage de troponine n’intervient que rétrospectivement.
Dans le cas de crises douloureuses plus brèves éventuellement répétées (NSTEMI), l’apparition de troponine peut être plus précoce ; elle est souvent plus faible d’intensité, atteignant seulement à peine quelque 2 à 3 fois le seuil de positivité mais conserve ici une très grande valeur dans ce contexte clinique très évocateur. Dans ces cas de valeurs frôlant le seuil de positivité, il est souhaitable d’obtenir deux mesures au-dessus du seuil et ce, sur une période couvrant au moins 6 à 9 heures après l’épisode douloureux thoracique.
De plus, l’observation d’une cinétique, c’est-à-dire augmentation puis secondairement retour progressif à la normale, évoluant parallèlement à la clinique, est fondamentale.
Dans le cadre du NSTEMI, les modifications ECG ne sont pas toujours évidentes et il faut savoir répéter les enregistrements pour démasquer des modifications ischémiques localisées.
Autres étiologies et caractéristiques des élévations de la troponine sans thrombose coronaire
(tableau 2)
Causes aiguës
Certains événements peuvent s’accompagner d’une élévation de troponine sans thrombose coronaire : pathologies cardiaques, embolie pulmonaire aiguë (EP).
Une élévation de troponine est retrouvée chez environ un tiers des patients présentant une EP. Les observations montrent une apparition assez brève de troponine avec un pic plus bas que dans l’IDM aigu, suggérant que l’élévation de troponine pourrait être causée par un relargage du pool cytosolique libre par fuite trans-membranaire transitoire (figure 2). Les causes évoquées sont des dommages des cellules myocardiques du VD par dilatation aiguë en rapport avec l’augmentation abrupte des pressions dans la circulation pulmonaire, mais aussi une réduction de la perfusion coronaire, l’hypoxémie par inadéquation perfusion/ventilation, l’hypoperfusion systémique… Les patients présentant une EP troponine-positifs ont une EP plus sévère, et un sur-risque de mortalité. Il est connu que les patients présentant une dysfonction VD échographique ont un risque majoré d’évolution défavorable ; ce risque est multiplié par 10 en cas d’élévation de troponine, et pourrait justifier un traitement plus agressif (fibrinolyse notamment).
Figure 2. Exemple d’embolie pulmonaire aigue traitée avec succès par fibrinolyse, (d’après S Korff, Heart 2006, 92, 987).
Parmi les pathologies cardiaques, citons la myocardite, l’ablation endocavitaire d’arythmie, la poussée d’insuffisance cardiaque aiguë, l’arythmie sévère et/ou prolongée.
Dans les pathologies extra-cardiaques, l’augmentation de troponine est alors satellite d’une souffrance polyviscérale où la lésion cardiaque n’est pas au premier plan du tableau clinique (sepsis, par exemple, AVC ischémique ou hémorragie méningée ou brûlures étendues, rhabdomyolyse avec retentissement systémique).
P. Amman rapporte une série de 20 patients hospitalisés en soins intensifs pour sepsis sévère, en l’absence de douleur thoracique, modification franche du segment ST ou augmentation significative des CK-MB (> 2 fois la limite supérieure de la normale). Une élévation de troponine I est mise en évidence chez 85 % des patients (une coronaropathie associée ayant été éliminée chez deux tiers des patients par coronarographie, échographie de stress ou à l’autopsie). À noter que, dans 41 % des cas, le micro-organisme responsable est le streptocoque pneumoniae. Dans l’ensemble des études, il est retrouvé une corrélation entre élévation de troponine et dysfonction VG, instabilité hémodynamique et sévérité du pronostic. Les hypothèses physiopathologiques sont les suivantes : myocardite bactérienne associée, toxicité des catécholamines, augmentation de la perméabilité membranaire par des substances dépressives comme le TNF.
Encore plus en l’absence de thrombose coronaire aiguë, l’élévation de troponine est un marqueur de mauvais pronostic.
Dans la série de J. Jensen comptant 244 patients présentant un AVC ischémique, en l’absence de coronaropathie connue, chez 25 patients (10 %) on retrouve une troponine T > 0,03 ng/ml. Ces patients sont plus âgés, avec altération de la fonction VG plus fréquemment (24 versus 3 %), avec insuffisance rénale plus souvent (36 versus 6 %). L’AVC est plus sévère et la mortalité à 2 ans est plus élevée (RR x 3,4, p < 0,01). Pour les hémorragies méningées, 20 à 40 % sont accompagnées d’élévation de troponine. Elles sont associées à un état neurologique plus grave et une mortalité plus élevée. La cause serait catécholaminergique.
Causes chroniques
Certaines pathologies peuvent s’accompagner d’une élévation de troponine sans thrombose coronaire : certaines insuffisances cardiaques évoluées, ou insuffisances rénales, des myopathies.
L’élévation persistante et significative de la troponine, même en période de stabilisation clinique, chez des patients à FE altérée, avec dilatation ventriculaire est de mauvais pronostic. Elle semble être ici un marqueur de destruction cardiomyocytaire évolutive infraclinique expliquant la progression de l’insuffisance cardiaque chronique. Y. Sato rapporte une série de 35 patients admis pour OAP (moins d’un tiers de cardiopathie ischémique). Les deux tiers des patients avaient une augmentation de troponine T à l’admission (0,054 ng/ml en moyenne). Après recompensation, 90 % des patients ont conservé une troponine élevée (0,046 ng/ml en moyenne). Leur BNP à l’entrée et après recompensation est aussi plus élevé et leur devenir plus défavorable.
Environ 50 % des patients dialysés et/ou en insuffisance rénale terminale asymptomatiques présentent une augmentation significative de troponine T, alors que moins de 5 % seulement des patients ont une élévation de la troponine I. La mortalité est 2 à 5 fois plus sévère pour les patients à troponine T augmentée. La physiopathologie est mal élucidée (dysfonction endothéliale, instabilité hémodynamique perdialyse, hypertrophie ventriculaire gauche, coronaropathie silencieuse sous-jacente…).
Les élévations de troponine chez les patients avec dysfonction rénale mais n’ayant pas atteint le stade terminal sont fréquentes mais probablement attribuables à une association d’autres co-morbidités.
L’élévation de la troponine dans les myopathies ou dermato-polymyosites (figure 3), peut traduire la lyse d’un muscle pathologique avec possible réexpression de formes fœtales.
Figure 3. Exemple d’évolution du taux de troponine T chez un patient atteint de dermato-polymyosite (Coronarographie normale).
En pratique, en salle d’urgence polyvalente
Dans une étude israélienne rétrospective, les dossiers de 615 patients admis consécutivement aux urgences avec élévation franche de troponine T (> 0,1 ng/ml, soit plus de 3 fois la limite supérieure de la normale) ont été revus par plusieurs experts. Le diagnostic de SCA a été confirmé chez seulement 53 % des patients. Dans 41 % des cas, une autre cause a été retenue (arythmie, myocardite, sepsis, pathologie pulmonaire, AVC, pathologie chirurgicale, insuffisance rénale, arrêt cardio-respiratoire). Dans 6 % des cas, aucune conclusion formelle n’a pu être portée. Les auteurs (R. Alkalai et coll.) proposent un organigramme pratique de réflexion devant une élévation de troponine en salle d’urgence (figure 4).
Figure 4. Proposition d’algorithme pour la prise en charge des patients avec élévation de troponine, quelle que soit la présentation clinique (d’après Alcalai R, Arch Intern Med 2007, 167, 276).
En pratique
L’élévation de troponine, encore plus dans ce contexte hors thrombose coronaire aiguë pure, révèle bien un degré de souffrance cardiaque associé et constitue, là encore, un marqueur de sur-risque de mortalité.
Dans ces situations, une fois le problème clinique prépondérant réglé et en dehors de l’urgence, une évaluation cardiovasculaire de l’état du patient paraît souhaitable, si elle est envisageable.
En effet, une cardiopathie est possiblement sous-jacente, dont le traitement est peut-être à optimiser, qu’il soit médical ou invasif.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






