Explorations-Imagerie
Publié le 14 déc 2016Lecture 12 min
Quels tests fonctionnels choisir pour dépister l'ischémie myocardique ?
M.-C. MALERGUE, Institut Coeur Effort Santé Paris
CNCF
À l’heure de la multimodalité, la prise en charge des patients coronariens est dominée par les techniques d’imagerie. On oppose classiquement l’imagerie anatomique (coroscanner et coronarographie) à l’imagerie fonctionnelle (échographie de stress, scintigraphie d’effort, IRM de stress et FFR).
Chez les patients porteurs ou suspects de cardiopathie ischémique, les récentes études randomisées ont confirmé que l’approche basée sur la physiologie et non sur les données anatomiques permet d’identifier les patients chez lesquels une revascularisation optimale améliore le pronostic par rapport à un traitement médical seul.
À ce jour, une série d’études observationnelles basées sur ce concept physiopathologique de la mise en évidence d’une ischémie par une imagerie non invasive suggère que la présence d’une ischémie chez un patient coronarien stable identifie électivement les candidats devant bénéficier d’une revascularisation.
Pourtant, les tests fonctionnels restent souvent insuffisamment utilisés ; dans une étude du JAMA en 2008, seuls 45 % des patients bénéficiaient d’un test fonctionnel dans les 90 jours précédant une coronarographie(1).
Dans cette approche essentiellement non invasive, la place des tests fonctionnels est dominante ; chacune des techniques de recherche d’ischémie a fait la preuve de sa pertinence diagnostique.
Il n’y a d’ailleurs pas de technique qui soit privilégiée dans les recommandations actuelles pour le dépistage de la maladie coronaire stable. C’est dans la séquence de l’examen, dans le suivi du patient, la stratégie diagnostique, que le choix d’une technique sera adapté au cas du patient, en fonction de l’expertise et de la disponibilité locales. Le test fonctionnel va au-delà d’une réalité anatomique ; il dépiste l’ischémie liée non seulement à une sténose des vaisseaux épicardiques, mais également à une ischémie de la microcirculation. Ils ont été comparés, initialement à l’imagerie anatomique, qui a été le gold standard durant de nombreuses années. On sait désormais, que le degré de sténose n’est pas directement corrélé au degré d’ischémie. En cas de lésion du réseau sous-endocardique, le test fonctionnel peut être positif sans lésion anatomique des gros troncs coronaires. Le test fonctionnel sera alors étiqueté de faux positifs alors que l’ischémie est bien réelle ; elle justifiera du même traitement médical et des mesures hygiéno-diététiques habituelles. Il a été montré que ces anomalies ischémiques, sans lésions coronaires significatives, ont le même pronostic que les sténoses angiographiquement significatives(2). L’utilisation de la FFR au cours d’une coronarographie est désormais habituellement utilisée depuis l’étude princeps de FAME(3) afin de déterminer du caractère ischémique ou non d’une lésion.
Des critères d’utilisation appropriée des tests fonctionnels ont fait l’objet de recommandations récentes européennes et nord-américaines(4,5) qui reflètent le souci de sélectionner à bon escient les examens adéquats aux différents stades de la maladie coronaire. Une stratégie adaptée permettrait d’éliminer le nombre de coronarographies diagnostiques négatives(6).
Cette attitude est confirmée par l’étude PROMISE(7) qui conclut que les tests fonctionnels sont une opportunité substantielle pour la sélection des patients candidats à une coronarographie.
Les tests fonctionnels à notre disposition sont nombreux : échographie de stress avec 2 modalités principales, échographie d’effort et échographie sous dobutamine, méthodes isotopiques de perfusion, résonance magnétique nucléaire et plus récemment la PET.
Diagnostic de la maladie coronaire
Les prétests de probabilité de maladie coronaire
Les cliniciens sont désormais familiers à utiliser des algorithmes permettant d’établir des scores de probabilité de maladie coronaire (tableau 1) :
- la probabilité est faible, < 10 % de risque de maladie coronaire ;
- la probabilité est intermédiaire, comprise entre 10 et 90 % ;
- la probabilité est importante, > 90 %.
Ces prétests de probabilité de la maladie coronarienne doivent intervenir dans la décision d’utiliser des tests fonctionnels à la recherche d’ischémie.
Le choix des tests fonctionnels
• Chez un patient symptomatique
La stratégie du choix du test fonctionnel chez un patient symptomatique va dépendre non seulement du prétest de probabilité de maladie coronaire, mais également du caractère interprétable de son ECG (BBG, HVG…) et de sa capacité à fournir un effort (tableau 2).
Pour un faible risque, l’épreuve d’effort est le test fonctionnel préconisé de première intention et éventuellement l’écho d’effort. En cas de risque intermédiaire, l’ECG d’effort, l’écho de stress en privilégiant l’écho d’effort, et la scintigraphie d’effort sont indiqués ; l’IRM peut être envisagée en cas de mauvaise échogénéicité ; en cas de forte probabilité de maladie coronaire, les techniques d’imagerie, quelles qu’elles soient, sont privilégiées par rapport à l’ECG d’effort. Leurs avantages reposent sur une meilleure sensibilité et spécificité diagnostiques, sur la possibilité de déterminer le ou les territoires ischémiques et le degré de dysfonction par rapport à l’importance de l’effort fourni.
• Chez le patient asymptomatique
Seuls les patients à risque élevé et à risque intermédiaire doivent bénéficier d’un test ischémique (tableau 3), avant toute autre épreuve d’effort simple, éventuellement une scintigraphie, une écho d’effort ou une IRM de stress pour les prétests à forte probabilité.
Les différentes situations cliniques en dehors de l’angor
Devant certains signes cliniques en dehors de l’angor, il est nécessaire de proposer un test fonctionnel, ces signes cliniques pouvant être des équivalents ischémiques ; ces différentes situations sont présentées sur le tableau 4. Elles concernent les patients présentant un tableau récent d’insuffisance cardiaque sans diagnostic antérieur de cardiopathie ischémique, des troubles rythmiques ventriculaires, un épisode récent d’ACFA, une syncope (tableau 4). L’IRM de stress n’est recommandée qu’en cas de troubles rythmiques ventriculaires graves et non recommandée en cas d’ESV isolées, d’épisode d’ACFA, de syncope chez un patient à faible risque.
Les tests à envisager en cas d’un test préalable anormal (ECG, coroscanner)
Lorsque l’ECG de base est anormal retrouvant des anomalies suggérant une pathologie coronaire chez un patient à faible risque, les tests fonctionnels à privilégier sont les imageries fonctionnelles d’effort (scintigraphie d’effort et échographie d’effort), l’IRM n’étant pas préconisée d’emblée ; par contre, en cas de sujet à risque intermédiaire ou à risque élevé, toutes les imageries fonctionnelles sont adaptées.
En cas de sténose coronaire suggérée au coroscanner, les imageries fonctionnelles de stress sont toutes recommandées (tableau 5).
Les caractéristiques des différents tests utilisés pour le diagnostic d’une pathologie coronaire
(tableau 6)
L’épreuve d’effort est probablement le test le plus souvent utilisé ; on connaît la fréquence des faux positifs chez la femme, la sensibilité rapportée est de 40 à 50 %, sa spécificité est bonne de 86 à 90 %.
L’échographie d’effort a une sensibilité bien supérieure de 80-85 %, avec une très bonne spécificité de 80 à 88 %. L’échographie sous dobutamine a une sensibilité comparable (79 à 88 %) avec une excellente spécificité.
L’IRM de stress sous dobutamine a une sensibilité comparable 79 à 88 % et une excellente spécificité. Cependant l’IRM sous dobutamine est rarement utilisée en routine du fait des exigences techniques qu’elle exige dans le champ magnétique (perfusion continue, ECG et défibrillateur). On lui substitue le plus souvent une IRM sous vasodilatateur (dipyridamole) contre-indiquée en cas de bronchopathie et d’asthme.
L’écho de stress sous vasodilatateur est très peu utilisée en France ; la scintigraphie, quant à elle, est surtout réalisée sous effort avec l’adjonction de dipyridamole en cas de FMT non atteinte.
Avantages et inconvénients des différentes techniques
Les points forts de l’échographie à l’effortsont indiscutablement son caractère physiologique, la possibilité d’analyser la symptomatologie fonctionnelle tout au long de l’effort, de monitorer la fonction ventriculaire gauche, d’enregistrer les pressions pulmonaires, de déceler l’apparition d’une fuite mitrale et/ou d’un asynchronisme intraventriculaire gauche. Elle sera toujours privilégiée à la dobutamine lorsque l’effort est réalisable (tableau 7).
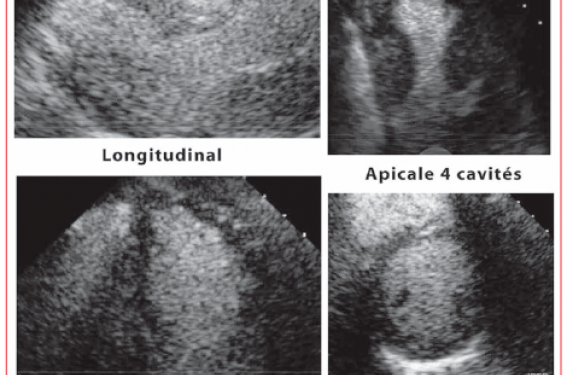
Elle a une haute valeur localisatrice ; elle permet de juger de l’extension de l’ischémie et d’en déterminer le seuil. Elle est peu coûteuse, non irradiante et le temps de réalisation est raisonnable de 30 à 40 min. En cas de mauvaise échogénéicité, il ne faut pas hésiter à avoir recours à l’échographie de contraste, optimisant le contour de l’endocarde avec l’obtention d’une angiographie gauche (figure).
Figure. Échographie de contraste per écho d’effort ; représentation en quad screen.
Les techniques avec épreuves pharmacologiques sont à utiliser en cas d’incapacité à réaliser un effort. La stimulation inotrope par la dobutamine est très performante mais elle est plus arythmogène. Les méthodes isotopiques qui à leur début utilisaient le dipyridamole seul ont constaté la fréquence des faux négatifs, en particulier en cas de lésions multitronculaires (vol coronaire) et ont optimisé leur valeur diagnostique par la scintigraphie d’effort avec ou sans dipyridamole. L’IRM sous dipyridamole peut se heurter aux mêmes problèmes, en particulier en cas de lésions pluri-tronculaires, car le vol coronaire peut s’avérer diffus et être à l’origine de faux négatifs.
Le grand avantage de l’IRM est sa définition et sa résolution supérieure à l’échographie ainsi que la possibilité d’identifier les zones de fibrose par le rehaussement tardif post-gadolinium. Le rehaussement tardif, dans la cardiopathie ischémique, permet d’évaluer les zones infarcies transmurales signant l’absence de viabilité ; à l’inverse, lorsque le territoire infarci est sous-endocardique non transmural, il est potentiellement viable.
L’IRM est donc devenue incontournable en cas de cardiopathie ischémique dilatée pour évaluer la probabilité de récupération après revascularisation.
La valeur prédictive négative des tests fonctionnels est excellente et l’on peut se référer à la métaanalyse de Metz(8) avec une prévalence négative identique de 97 et 98 % pour l’échographie de stress et la scintigraphie de stress et un risque d’événements cardiaques de l’ordre de 1 % par an.
Ainsi, selon les recommandations européennes(4), un test fonctionnel avec imagerie est recommandé comme test initial dans le dépistage de l’ischémie coronaire en cas de test de probabilité entre 66 et 85 % ou si la fraction d’éjection est < 50 % chez des patients sans angor typique (niveau 1B). De même, il est recommandé en cas d’anomalies électriques de repos (niveau 1). L’imagerie d’effort est recommandée plutôt que les tests pharmacologiques lorsque l’effort est possible (niveau 1). Il est recommandé chez les patients symptomatiques ayant eu une revascularisation (stent ou pontages, niveau IIa). Enfin, il est recommandé pour évaluer la sévérité fonctionnelle de lésions intermédiaires à la coronarographie (niveau IIa) (tableau 7).
Ce dernier point est particulièrement intéressé en cas de lésions multiples diagnostiquées à la coronographie, le patient n’ayant eu qu’une revascularisation incomplète. L’évaluation à distance permet de juger du caractère ischémique des lésions non dilatées ; c’est fréquemment le cas après revascularisation d’un syndrome coronarien aigu. Un suivi par les tests fonctionnels permet de juger du caractère ischémique des lésions non dilatées.
Les études récentes
L’étude PACIFIC présentée au dernier congrès européen a comparé, sur une petite série de patients (n = 208), les performances en termes diagnostiques de la TEP, la scintigraphie et le coroscanner ainsi que les techniques hybrides (coroscanner et scintigraphie, coroscanner et TEP). Dans cette étude, c’est la TEP qui donne les meilleurs résultats pour le diagnostic, surpassant la classique scintigraphie et les techniques hybrides. Ces résultats appellent plusieurs commentaires : la population de patients étudiés est faible, les patients étaient envoyés pour coronarographie, ce qui a entraîné un biais de sélection, et la TEP est loin d’être une technique usuelle et peu utilisée en routine.
L’étude CE-MARC 2, présentée et publiée au même moment dans le JAMA(9) est particulièrement originale bien qu’un peu complexe, car elle compare des stratégies de tests anatomiques (coroscanner et coronarographie) et des tests fonctionnels (IRM et scintigraphie). L’étude est prospective sur 1 202 patients, multicentrique, avec 3 groupes parallèles ayant une probabilité prétest comprise entre 10 et 90 %. La population se répartit de la façon suivante : 480 patients ont eu une IRM de stress, 480 ont eu une scintigraphie de perfusion ; 240 patients ont bénéficié de la stratégie du NICE, c’est-à-dire basée sur les prétests de probabilité de maladie coronaire. Ceux-ci ont eu soit un coroscanner lorsque le prétest de probabilité de CAD était faible, une scintigraphie en cas de risque intermédiaire et une coronarographie d’emblée pour les risques élevés. Si le test était rassurant, les patients étaient traités médicalement ; s’ils étaient positifs, les patients étaient coronarographiés avec mesure de la FFR ou si l’évolution sur 12 mois était en faveur d’une aggravation de la maladie coronaire. Le critère primaire était le nombre de coronarographies inutiles, ce qui se veut un objectif particulièrement pertinent et robuste. Le pourcentage de coronarographie inutile était de 28,8 % dans la population NICE, alors qu’il n’était que de 7,5 % pour la population avec l’IRM et de 7,1 % pour le groupe ayant eu la scintigraphie. Il y a donc dans ce travail un bénéfice évident quant à la stratégie utilisant les tests fonctionnels, sans supériorité du test fonctionnel utilisé (scintigraphie ou IRM de stress).
Les critères de gravité des tests fonctionnels
Selon la réponse au test fonc- tionnel, on peut présumer de la sévérité des lésions coronaires ; en cas de dégradation de la fonction VG, d’anomalies contractiles étendues (3 segments et plus), plusieurs territoires coronariens différents. Les critères de gravité en imagerie de stress sont stratifiés de la façon suivante :
- risque élevé : surface ischémique > 10 % en scintigraphie, dysfonction de 2 segments ou plus sur 16 en IRM, 3 segments ou plus en écho de stress ou en écho d’effort ;
- risque intermédiaire : surface ischémique entre 1 et 10 % ou une ischémie moindre que le risque élevé en IRM ou écho de stress ;
- faible risque : pas d’ischémie décelée.
On peut associer à ces facteurs des éléments fonctionnels, tel que le faible niveau d’effort où apparaissent les anomalies cliniques et/ou de la cinétique, lorsque la fraction d’éjection est abaissée, lorsque l’ischémie est retrouvée lors d’un stress réalisé sous traitement ; le territoire antérieur est également un critère de gravité, enfin la récupération lente avant un retour à l’état basal.
Le suivi du patient coronarien connu revascularisé
(tableau 8)
Le patient est symptomatique : chez un patient symptomatique qui a été revascularisé et devant la survenue de nouveaux symptômes, il est recommandé d’avoir recours aux tests fonctionnels pour confirmer l’origine ischémique de ces douleurs, de localiser le territoire et quantifier l’étendue de l’ischémie. Un test fonctionnel avec imagerie est recommandé plutôt qu’un ECG d’effort simple. En cas d’angor instable, un recours direct à la coronarographie est indiqué.
Le patient est asymptomatique : c’est un sujet qui reste difficile et controversé. Un patient revascularisé stable justifie-t-il des tests fonctionnels récurrents ? Certains paramètres nous permettent de stratifier le risque (score Euro Heart Survey) : le diabète, la dysfonction ventriculaire gauche, la sévérité des lésions coronaires et des gestes accomplis (tronc, lésions pluritronculaires), une récidive d’angor précoce de moins de 6 mois, des modifications de l’ECG, un précédent de sténose intrastent…
Si l’on suit les recommandations, un test fonctionnel d’imagerie n’est pas recommandé chez un sujet asymptomatique dans les 2 ans qui suivent un geste d’angioplastie. Ceci étant, il semble logique d’adapter ces recommandations au type de patient et ses facteurs de risque ; c’est particulièrement le cas du sujet diabétique souvent asymptomatique et la recherche d’une ischémie silencieuse paraît souhaitable de façon régulière, probablement avant les 2 ans conseillés. Dans une étude portant sur plus de 2 000 patients non diabétiques et asymptomatiques après revascularisation, une échographie de stress systématique a été réalisée retrouvant 13 % de test positif(10).
Le suivi des patients coronariens doit s’attacher à l’apparition de nouveaux symptômes et au contrôle des facteurs de risque et des mesures hygiéno-diététiques. Selon les recommandations, un patient revascularisé et asymptomatique ne justifie pas d’un test fonctionnel dans les 2 ans qui suivent la revascularisation ; notre pratique au quotidien nous montre que les cas particuliers sont nombreux et nous font déroger à ces mesures. Le jugement du clinicien doit rester prioritaire dans le respect des bonnes pratiques.
L’utilité de la recherche d’ischémie chez des patients asymptomatiques avec une probabilité prétest basse explique en termes socio-économiques que les recommandations européennes ou américaines, contre-indiquent de faire un test fonctionnel systématique après revascularisation.
Références sur demande à la rédaction : biblio@axis-sante.com
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :








