Publié le 18 oct 2005Lecture 27 min
Revue générale des essais thérapeutiques comparatifs dans l'hypertension artérielle - Bilan et commentaires
F. DIÉVART, Clinique Villette, Dunkerque

Une des premières grandes constatations nées de l’analyse des essais disponibles est qu’il a rarement été possible d’obtenir une égalité parfaite de pression artérielle entre les groupes comparés. La deuxième constatation majeure est qu’aucun traitement de l’hypertension artérielle n’est apparu intrinsèquement supérieur à un autre pour réduire le risque coronaire associé à l’hypertension artérielle.
Quelles sont les implications de ces constatations ?
Une égalité de PA difficile à obtenir dans la comparaison de groupes de patients
Parmi les essais ayant évalué l’hypothèse d’un bénéfice clinique supérieur des nouvelles classes thérapeutiques, schématiquement, deux grands courants peuvent être distingués :
• celui qui pose comme hypothèse qu’un traitement particulier, ayant par ailleurs et par principe une indication dans l’hypertension artérielle, peut, chez certains patients, apporter un bénéfice spécifique indépendant de l’effet tensionnel. Les essais évaluant cette hypothèse ont été conduits contre placebo. Cette méthode a inévitablement engendré une différence de PA entre les groupes comparés, ne permettant plus d’affirmer qu’un éventuel effet clinique constaté soit strictement indépendant de la baisse de PA obtenue. C’est ce qui a été mis en évidence dans les études HOPE (Heart Outcomes Prevention Evaluation study) et EUROPA (EUropean trial on Reduction Of cardiac events with Perindopril in stable coronary Artery disease), effectuées pour évaluer des IEC chez des patients à risque coronaire élevé ou déjà coronariens. Une controverse est donc apparue concernant l’imputabilité des effets cliniques constatés dans ces études à la seule molécule évaluée ou à l’effet de la baisse de PA ;
• la position qui postule qu’à diminution équivalente de PA, certains traitements apporteraient un bénéfice supérieur à d’autres. Les essais de ce type ont donc comparé au moins deux groupes de patients recevant des traitements antihypertenseurs différents. Cependant, dans la plupart des travaux conduits sur ce modèle, il a été enregistré de faibles mais réelles différences de PA, parfois transitoires, entre les groupes comparés, rendant encore une fois difficile l’interprétation des résultats et générant, de ce fait, de nouvelles hypothèses et controverses.
Deux écoles
Dans ces controverses, deux écoles s’affrontent :
• l’une postule qu’il existe un effet bénéfique des molécules qui est indépendant de la baisse des chiffres tensionnels ;
• l’autre soutient que, si tout bénéfice clinique constaté est bien dépendant de l’effet des molécules, il l’est uniquement par leur effet sur la PA.
Pour justifier leur position, les membres de la première école ont recours à diverses analyses complémentaires des données fournies par les essais.
Une première méthode consiste à relier la réduction relative des événements cliniques à la différence de PA constatée dans l’essai puis à comparer cette relation avec celle déduite des études épidémiologiques et de la synthèse des autres essais cliniques. Par exemple, si dans un essai clinique, la différence de PAS entre les groupes est de 3 mmHg et que la réduction du risque d’AVC est de 24 %, il est conclu que, pour toute différence de 1 mmHg de PAS, la diminution des AVC est de 8 %, alors que les données disponibles laissaient prévoir une diminution du risque de seulement 3 à 5 %.
La conclusion implicite est que lorsqu’une différence de PA existe entre deux groupes comparés, les données acquises grâce à l’épidémiologie et les autres essais thérapeutiques indiquent que cette différence est trop faible pour expliquer l’intégralité de l’effet clinique : il existe donc bien un effet spécifique de la molécule évaluée qui va au-delà de la diminution de la PA.
Une autre approche, plus méthodologique, est de tester l’hypothèse d’isotropie selon plusieurs méthodes.
L’isotropie est un terme surtout utilisé en optique, qui signifie une invariance des propriétés du milieu en fonction de la direction de propagation du rayon lumineux. Le terme isotropie est aussi utilisé en cristallographie et qualifie un domaine d’observation : un milieu isotrope est un milieu dont les propriétés sont identiques, quelle que soit la direction d’observation.
L’hypothèse d’isotropie dans le domaine de l’hypertension artérielle qui a comme support central la métaanalyse de l’école d’Oxford publiée en 1990, est schématiquement la suivante :
• si, à une augmentation donnée de la PA correspond une augmentation donnée du risque d’un événement cardiovasculaire dans les essais épidémiologiques, il y a isotropie ; il en est de même si, dans les essais d’interventions, à une diminution équivalente de la PA est associée une diminution du risque d’un événement cardiovasculaire prédite par l’étude épidémiologique.
Ainsi, concernant le rapport entre pression artérielle et risque d’AVC, il y a isotropie : à toute augmentation dans une population générale de la PAS de 10 à 12 mmHg est associée une augmentation moyenne du risque d’AVC de 40 % et, à toute diminution dans les essais thérapeutiques de 10 à 12 mmHg de la PAS est associée une diminution moyenne du risque d’AVC de 40 %.
En revanche, concernant le rapport entre PA et risque coronaire, il n’y a pas isotropie puisqu’à toute augmentation dans une population générale de la PAS de 10 à 12 mmHg est associée une augmentation moyenne du risque d’événement coronaire de 25 %, alors qu’à toute diminution dans les essais thérapeutiques de 10 à 12 mmHg de la PAS est associée une diminution moyenne du risque d’événement coronaire de 12 à 16 %.
L’école de Lyon a proposé une analyse de l’hypothèse d’isotropie sur des données individuelles, analyse qui lui permet de montrer que l’effet clinique des traitements de l’hypertension artérielle n’est pas en relation parfaite avec la baisse de PA. L’analyse sur données individuelles consiste à faire entrer dans un modèle statistique non pas les effets moyens constatés dans l’ensemble d’une population d’un essai, mais les données individuelles de chaque patient participant à l’essai. L’école de Lyon possède une base de données individuelles (la base INDANA) qui lui permet d’étudier l’effet thérapeutique dans des modèles de régression multivariée prenant en compte la pression artérielle dans le suivi.
Dans un de ses travaux de référence utilisant cette base de données, cette école a pu mettre en évidence que, dans les résultats des essais thérapeutiques analysés sur données individuelles, les courbes de risque n’avaient pas divergé à 6 mois, alors que la différence de pression observée dépassait déjà 85 % du plein effet observé à 1 an. Si le modèle d’isotropie était valide, l’essentiel de la réduction du risque d’accident serait expliquée en prenant en compte la PA à 6 mois de suivi. Or, l’analyse des risques d’événements a montré, dans ce travail, que, si l’effet est réduit, d’environ 50 % pour les événements coronaires, il persiste de façon hautement significative pour les accidents vasculaires cérébraux. La conclusion de ce travail était donc que la part expliquée par la baisse de pression artérielle est tout au plus de 30 % et que la part restante dans la réduction du risque est spécifique à la molécule utilisée.
Pour justifier leur position les membres de la seconde école mettent en avant toutes les hypothèses possibles pouvant rendre compte que les effets constatés sont en relation avec un effet tensionnel, ainsi :
• lorsqu’une différence de PA, même minime existe entre les groupes, c’est elle qui explique l’effet constaté ;
• lorsque la différence de PA n’est pas flagrante, l’absence de différence est remise en cause sur plusieurs critères. Cette « pseudo-absence » de différence repose sur la comparaison des chiffres tensionnels au début et à la fin de l’essai, mais ne prend pas en compte les différences parfois enregistrées au cours de l’étude, les différences de PA moyenne, les différences de pression pulsée, les divers paramètres de la pression ambulatoire, par exemple, voire l’effet des traitements sur la pression artérielle centrale qui n’est pas corrélé à la pression mesurée à l’artère l’humérale.
Le comble de cette controverse est que, lorsqu’il a paru important à certains investigateurs, d’indiquer qu’un traitement avait un effet au-delà de la baisse tensionnelle (cas des auteurs de l’étude ASCOT, Anglo-Scandinavian Cardiac OuTcomes-lipid lowering arm) ou non (cas des auteurs de l’étude VALUE, Valsartan Antihypertensive Long-term Use Evaluation trial), ceux-ci ont publié les résultats d’analyses de la relation temporelle entre les différences de PA entre les groupes et l’effet clinique observé. En d’autres termes, ils ont évalué la relation existant entre la différence de PA constatée à un moment donné dans l’étude et le risque relatif d’événements cardiovasculaires entre les groupes. Paradoxe, ces analyses, en utilisant des procédés approchants, arrivent aux conclusions que les auteurs semblaient souhaiter préalablement.
Alors que conclure ?
Première conclusion, lorsque l’on compare deux groupes de patients traités différemment, il semble très difficile d’obtenir des chiffres de PA identiques tout au long d’une étude, notamment si l’on considère l’ensemble des paramètres tensionnels. Ce simple fait va donc générer des hypothèses divergentes concernant l’effet clinique enregistré dans une étude. Faut-il dès lors renoncer à ce type d’essais ou bien adopter une méthodologie particulière qui permette d’éviter la survenue d’une différence de pression artérielle entre des groupes comparés ou d’en analyser avec précision les conséquences ? Et alors, quel modèle utiliser ?
Malgré cette limite, une constatation s’impose : qu’il y ait eu ou non une différence de pression artérielle entre les groupes comparés et cela, quelle que soit l’étude prise en compte, il n’a jamais été mis en évidence de différence entre deux traitements en ce qui concerne la prévention des événements coronaires, lorsque cet élément était évalué en critère primaire.
Tous les traitements de l’hypertension artérielle procurent le même effet de prévention du risque coronaire
Une donnée concordante dans toutes les études ayant évalué le risque d’événement coronaire en critère primaire
La revue générale (soutenue par les résultats des métaanalyses) des essais thérapeutiques arrive à une conclusion simple : alors que pendant plus de 25 ans il a été postulé que certains traitements permettraient, de façon spécifique, une meilleur prévention du risque coronaire que d’autres au terme de dizaines d’essais cliniques ayant enrôlé plus de 100 000 patients, il n’a jamais pu être démontré qu’un traitement était supérieur à un autre pour prévenir le risque d’infarctus du myocarde, mortel ou non, chez le patient hypertendu en prévention primaire !
En la matière, tout traitement permettant de diminuer la PA devrait pouvoir revendiquer un effet de prévention des événements coronaires aigus.
Et les IEC ?
Cette conclusion est-elle contredite par les résultats des études HOPE et EUROPA qui ont montré une diminution du risque coronaire lors de l’évaluation d’un IEC ?
Probablement non et pour plusieurs raisons :
• ces études ont été effectuées contre placebo et non contre comparateur actif, générant de ce fait une différence de pression artérielle entre les groupes comparés qui ne permet pas d’affirmer qu’il existe un effet spécifique des molécules évaluées ;
• au terme de l’ensemble des essais disponibles ayant comparé des IEC à d’autres classes actives, les métaanalyses conduites ont montré que les IEC procurent un effet de prévention des événements coronaires identique à celui obtenu avec les classes auxquelles ils ont été comparés (diurétiques, bêtabloquants et antagonistes calciques) ;
• bien que cet argument soit peut-être moins solide, si bénéfice spécifique il y avait, il aurait dû être constaté de façon concordante dans la majorité des études ayant évalué avec un recul suffisant l’effet des IEC contre placebo chez des patients à risque. Or, récemment les études PEACE (Prevention of Events with Angiotensin Converting Enzyme inhibition) et IMAGINE (Ischemia Management With Accupril Post Bypass Graft via Inhibition of Angiotensin Converting Enzyme) n’ont pas montré de bénéfice spécifique des IEC chez des coronariens avérés.
Ce dernier élément conduit à une situation clinique confuse : dans la prévention cardiovasculaire chez les patients à risque cardiovasculaire, il faudrait n’utiliser que certains IEC à certaines posologies – en l’occurrence et exclusivement ceux des études HOPE (ramipril à une posologie cible de 10 mg/j), et EUROPA, (périndopril à une posologie cible de 8 mg/j), – mais le bénéfice ne serait peut-être pas reproductible si les patients reçoivent par ailleurs un traitement optimal associant statines, antiagrégants plaquettaires, bêtabloquants et revascularisation coronaire notamment (cas des patients de l’étude PEACE) ou s’ils ont eu récemment une revascularisation coronaire chirurgicale (cas des patients de l’étude IMAGINE), tous ces éléments contribuant à diminuer leur risque cardiovasculaire.
Ne faut-il pas conclure de l’ensemble de ces études que, chez les patients ayant un certain niveau de risque, 3 à 5 mmHg de PAS en moins pendant 4 à 5 ans permettrait de diminuer le risque de nouvel événement cardiovasculaire ? Le paradoxe d’une telle conclusion est que, dans l’étude PEACE, une baisse de PA de même ampleur n’a pas apporté de bénéfice clinique.
Ainsi, les résultats des données maintenant disponibles concernant l’apport des IEC dans la prévention du risque coronaire tendent à nuancer l’enthousiasme légitime et initial suscité par les résultats des essais HOPE et EUROPA, en ce qui concerne l’explication du bénéfice constaté.
Il n’en demeure pas moins que les IEC évalués dans ces deux études, aux posologies auxquelles ils ont été utilisés, ont démontré un bénéfice clinique net pour le type de patients qui avait été inclus. Que ce bénéfice passe par un effet spécifique des molécules ou par une baisse de PA, il existe. C’est ce qui justifie de proposer ces molécules chez les patients du même type, pris en charge en pratique quotidienne.
Et les ARA II ?
En décembre 2004, dans le British Medical Journal paraissait un article — dont on peut s’étonner qu’il ait été accepté par une telle revue, si prompte à défendre la médecine reposant sur les preuves — s’apparentant plus à un avis d’expert, voire à un éditorial, qui indiquait que les données analysées par ses auteurs étaient en faveur du fait que les ARA II augmentent le risque d’infarctus du myocarde. Pour arriver à une telle conclusion, les deux auteurs avaient sélectionné quelques résultats d’essais thérapeutiques où le risque relatif d’infarctus du myocarde avait été rapporté comme en défaveur des ARA II. Ainsi, ils indiquaient par exemple : « L’étude CHARM-Alternative a rapporté une augmentation significative de 36 % du risque d’infarctus du myocarde avec le candésartan (versus placebo) malgré une réduction de PA de (4,4 mmHg pour la PAS et 3,9 mmHg pour la PAD par rapport au groupe placebo). » Outre le fait que ces auteurs aient commis une erreur puisque la publication rapportait une augmentation du risque de 52 % (75 in- farctus du myocarde enregistrés dans le groupe candésartan et 48 dans le groupe placebo ; il est paradoxal d’isoler, au sein du programme CHARM (Candesartan in Heart failure : Assessment of Reduction in Mortality and morbidity), une donnée concernant un seul critère (ni primaire ni secondaire) de l’étude et de ne pas prendre en référence les résultats de l’ensemble du programme CHARM ayant permis d’évaluer plus largement le candésartan contre placebo. Dans l’ensemble de ce programme, il a, en effet, été enregistré 176 infarctus du myocarde chez les patients ayant reçu du candésartan et 190 chez les patients ayant reçu le placebo, la différence n’étant pas significative (p = 0,33).
Fort heureusement, en septembre 2005, dans son édition on-line, le British Medical Journal a corrigé « son erreur » en publiant les résultats d’un travail plus sérieux, une métaanalyse évaluant l’effet des ARA II sur le risque ou la prévention des infarctus du myocarde.
Ce travail a porté sur l’analyse de 19 études (colligées dans les bases de données Medline, Embase, Cochrane, etc.) et ayant inclus un total de 31 569 pa-tients. Deux études avaient été effectuées dans le domaine de l’hypertension artérielle, quatre chez des diabétiques, quatre chez des patients ayant une néphropathie diabétique, dix chez des patients ayant une insuffisance cardiaque et trois chez des patients ayant eu récemment un infarctus du myocarde ou un syndrome coronaire aigu. Les ARA II étaient comparés au placebo dans 11 études (21 062 patients) et à un IEC dans 9 études (10 625 patients).
Le résultat de ce travail montre que les ARA II ne sont pas associés à une augmentation du risque d’infarctus du myocarde dans les comparaisons avec le placebo de même que dans les comparaisons aux IEC.
Première synthèse
Il y a peu, lors d’un déjeuner-débat dont l’objectif était de présenter les arguments pour ou contre d’un effet spécifique des molécules antihypertensives dans la prévention cardiovasculaire, un auditeur a interrompu de façon un peu vive la discussion des orateurs avec ces propos dont le teneur sera poliment résumée : « Toutes ces discussions sont peut-être intéressantes mais elles ne font pas avancer ma pratique. Quand je viens écouter des experts, je n’ai pas besoin d’entendre des questions ou des questionnements mais des solutions. Le rôle d’un expert est de m’aider dans ma pratique en m’apportant des solutions concrètes… » Heureux homme que celui qui se soumet à l’ « Eminence Based Medicine »… sa seule démarche consiste à trouver les experts les plus convaincants et qui ne se contredisent pas au fur et à mesure de l’accumulation des données.
Les seules solutions et/ou données pratiques qui puissent être aujourd’hui apportées à ce cardiologue sont les suivantes et ont été exposées plus avant :
• il est très difficile de démontrer qu’il existe, pour une molécule donnée, un effet préventif spécifique d’un événement cardiovasculaire donné. Les méthodes employées pour évaluer cette hypothèse n’ont pas permis de la démontrer avec une fiabilité indiscutable. De ce fait, soit l’hypothèse est fausse, soit les méthodes ne sont pas adaptées ;
• cela conduit à formuler une conclusion simple : au terme des essais comparatifs disponibles et des moyens dont nous disposons pour évaluer l’hypothèse d’un effet spécifique des molécules antihypertensives sur la prévention cardiovasculaire, il apparaît que l’essentiel du bénéfice du traitement pharmacologique de l’hypertension artérielle en termes de prévention des événements coronaires provient de la baisse de pression artérielle obtenue. À l’exception du résultat enregistré dans l’étude LIFE (Losartan Intervention For Endpoints reduction in hypertension), cette conclusion peut aussi être adoptée en ce qui concerne la prévention des AVC ;
• l’objectif essentiel de la prévention des événements cardiovasculaires est de réduire les facteurs de risque avérés et notamment la pression artérielle : à l’échelle de la population, en prônant des mesures hygiéno-diététiques adaptées, à l’échelle individuelle en sachant adopter une stratégie qui peut et doit souvent comprendre des moyens pharmacologiques permettant de baisser la pression artérielle.
Il reste, comme toujours —chaque affirmation ayant ses limites — quelques éléments à discuter :
• le bénéfice constaté dans l’étude LIFE est-il spécifique ?
• avec quelle rapidité baisser la pression artérielle ?
Le paradoxe de l’étude LIFE
L’étude LIFE est, à ce jour, la seule qui montre, alors que la différence de PA entre les groupes comparés est extrêmement minime, voire absente, qu’un traitement de l’hypertension artérielle, en l’occurrence un ARA II, le losartan, permet de réduire de façon significative le risque d’AVC, comparativement à l’utilisation d’un autre traitement antihypertenseur, en l’occurrence un bêtabloquant, l’aténolol.
Plusieurs hypothèses ont été émises pour expliquer ce résultat et ce, par les deux écoles dont nous avons parlé plus avant.
Les tenants de l’effet tensionnel ont mis en avant plusieurs arguments dont les suivants :
• il est démontré que les ARA II permettent de diminuer davantage la PA centrale comparativement aux bêtabloquants ; donc, la pression mesurée à l’artère humérale ne reflète pas le réel effet tensionnel des deux molécules comparées et l’on ne peut donc affirmer que le bénéfice constaté a été obtenu à baisse de PA équivalente ;
• lorsque l’on dispose de l’ensemble des mesures de PA recueillies durant l’essai, il apparaît à plusieurs reprises des différences modérées, mais effectives, entre les groupes comparés, finissant par générer une différence de pression pulsée qui pourrait rendre compte de l’effet clinique enregistré ;
• enfin, les données de MAPA ne sont pas disponibles, qui potentiellement auraient pu mettre en évidence une différence dans la PA des 24 heures entre les groupes…
Les tenants de l’effet spécifique du losartan ont mis en avant plusieurs éléments dont les suivants :
• la diminution de masse ventriculaire gauche a été supérieure avec le losartan comparativement à l’aténolol. De ce fait, le bénéfice enregistré est la conséquence du bénéfice spécifique de la régression de la masse ventriculaire gauche. Par extrapolation, un traitement permettant de diminuer la masse ventriculaire gauche au-delà de la simple baisse des chiffres de pression artérielle doit apporter un bénéfice supplémentaire dans la prise en charge de l’hypertension ;
• le losartan et l’aténolol se différencient par de nombreux effets particuliers, comme ceux sur la fonction endothéliale notamment – effets qui peuvent expliquer le bénéfice ;
• le losartan a des effets spécifiques de protection rénale et des effets hypo-uricémiants qui en font une molécule à part ;
• le losartan est, de fait, une prodrogue qui est métabolisée en un métabolite plus actif, alors que la molécule mère possède aussi une activité, notamment antithrombotique… ; c’est ici l’effet « deux en un » qui est mis en avant…
Au terme de ces analyses et hypothèses, il paraît difficile de conclure quant à l’explication du bénéfice observé dans l’étude LIFE, bénéfice qui demeure actuellement unique et justifierait donc d’être confirmé par au moins une autre étude concordante.
Le résultat de cette étude indique cependant que, chez les patients ayant une hypertension artérielle et une hypertrophie ventriculaire gauche, il est souhaitable d’avoir recours en termes de traitement à un ARA II, en l’occurrence le losartan, plutôt qu’à un bêtabloquant.
Effet bénéfique probable d’une diminution rapide de la pression artérielle
Lors des années 2004 et 2005, trois essais thérapeutiques ont apporté un élément nouveau dans la prise en charge de l’hypertension artérielle : les études VALUE et ASCOT et la prolongation de l’étude SYST-EUR (SYSTolic hypertension in EURope) ont permis d’envisager que :
• dans certaines circonstances, une diminution précoce de PA apporte un bénéfice supplémentaire par rapport à une diminution différée ;
• la stratégie thérapeutique peut être plus ou moins bien adaptée pour obtenir une baisse précoce des chiffres tensionnels.
L’étude VALUE
Ce travail avait pour objectif d’évaluer si, à baisse tensionnelle équivalente, un ARA II, le valsartan, était supérieur à un antagoniste calcique, l’amlodipine, pour réduire la fréquence des infarctus du myocarde, des insuffisances cardiaques et des décès cardiaques.
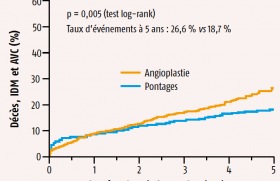
Les principaux résultats de l’étude VALUE sont représentés dans le tableau. Considérant le critère primaire, il n’y a pas de différence significative entre les groupes, ce qui ne permet pas de valider l’hypothèse de supériorité du valsartan sur l’amlodipine. Considérant les autres critères évalués, on note une plus grande incidence des infarctus du myocarde sous valsartan, de même qu’une tendance à un risque accru d’accident vasculaire cérébral sous valsartan et une moindre incidence de diabète sous valsartan.
Or, dans l’ensemble de l’étude, il a été constaté une différence de PA entre les groupes comparés (figure 1). Dès le premier mois de suivi, la PA a été plus basse de 4,0/2,1 mmHg chez les patients randomisés pour recevoir l’amlodipine. Cette différence était de 2,1/1,6 mmHg à 6 mois et de 1,8/1,5 mmHg à la dernière visite de contrôle. À cette visite, la pression artérielle était en moyenne de 139,3/79,2 mmHg dans le groupe ayant reçu le valsartan et de 137,5/77,7 mmHg dans celui ayant reçu l’amlodipine, ce qui correspondait à une diminution moyenne par rapport aux chiffres initiaux de 15,2/8,2 mmHg dans le groupe sous valsartan et de 17,3/9,9 mmHg dans le groupe sous amlodipine (p < 0,0001).
Figure 1. Évolution de la PAS pendant l’étude VALUE.
L’analyse des différences temporelles de PA a permis de constater que, lorsque la différence de PA est importante entre les groupes, il existe une différence dans le risque d’événements cardiovasculaires (figure 2 en ce qui concerne la relation avec le risque d’AVC et figure 3 pour la relation avec le risque d’infarctus).
Figure 2. Relation entre risque relatif d’AVC et différences de PAS en fonction du temps dans l’étude VALUE.
Figure 3. Relation entre risque relatif d’IDM et différences de PAS en fonction du temps dans l’étude VALUE.
L’étude ASCOT
L’étude ASCOT a été un essai thérapeutique contrôlé, randomisé, effectué en ouvert selon la méthode PROBE (Prospective, Randomized, Open, Blinded Endpoints) ayant eu comme objectif de comparer deux stratégies antihypertensives chez des hypertendus âgés de 40 à 79 ans et n’ayant pas de maladie coronaire mais au moins 3 facteurs de risque d’événement cardiovasculaire.
Une première stratégie reposait en première intention sur un antagoniste calcique (amlodipine 5 à 10 mg/j) et en seconde intention sur un IEC (périndopril 4 à 8 mg/j), la seconde reposait en première intention sur un bêtabloquant (aténolol 50 à 100 mg/j) et en seconde intention sur un diurétique thiazidique (bendrofluméthiazide 1,25 à 2,5 mg/j).
Cette étude a été interrompue prématurément après un suivi médian de 5,5 ans du fait de la constatation d’une mortalité totale significativement moindre dans le groupe ayant reçu l’amlodipine.
Les principaux résultats de cette étude montrent, en comparant les groupes amlodipine et aténolol :
• une incidence non significativement moindre des événements coronaires ;
• une incidence significativement moindre des accidents vasculaires cérébraux fatals et non fatals ;
• une incidence significativement moindre des événements cardiovasculaires et des procédures de revascularisation ;
• une incidence significativement moindre de la mortalité totale ;
• une incidence significativement moindre des nouveaux cas de diabète.
Sur l’ensemble de l’essai, la PA a diminué par rapport aux valeurs initiales d’une moyenne de 164,0/94,7 à une moyenne de 136,9/78,3 mmHg, correspondant à une diminution moyenne de 26,6/16,6 mmHg. Toutefois, durant la totalité de l’étude, la PA a été moindre dans le groupe ayant reçu l’amlodipine par rapport à celui ayant reçu l’aténolol. La plus grande différence (comme dans l’étude VALUE) a été observée lors des 3 premiers mois et a atteint 5,9/2,4 mmHg. La différence moyenne de PA entre les groupes durant l’essai a été de 2,7/1,9 mmHg. Lors de la visite finale, la PA était en moyenne de 136,1/77,4 mmHg dans le groupe sous amlodipine et de 127,7/79,2 mmHg dans le groupe aténolol. On voit à cette simple énumération que les paramètres rendant compte de différences potentielles dans les chiffres tensionnels sont nombreux.
Une analyse approchante de celle qui a été faite dans l’étude VALUE apporte, par ailleurs, des éléments concordants en ce qui concerne la relation entre amplitude de la différence de pression artérielle et risque d’AVC (figure 4), mais non concordants concernant le risque d’infarctus du myocarde (figure 5). Dans une autre étude ou contre un comparateur qui est un bêtabloquant, il n’y a pas de différence significative en termes de prévention du risque coronaire.
Figure 4. Différences des taux d’AVC et de la PA dans le temps (ASCOT).
Figure 5. Différences des taux d’événements coronaires et de la PA dans le temps (ASCOT).
L’étude SYST-EUR prolongée
L’étude SYST-EUR, dont les résultats principaux ont été publiés en 1997 dans le Lancet avait pour objectif d’évaluer contre placebo, l’effet d’un traitement par un antagoniste calcique, la nitrendipine, chez des patients âgés d’au moins 60 ans et ayant une hypertension artérielle systolique isolée définie par une PAS comprise entre 160 et 219 mmHg et une PAD < 95 mmHg.
Cet essai avait enrôlé 4 695 patients et avait démontré avec un suivi moyen de 2 ans, qu’un traitement par un antagoniste calcique abaissant la PAS de 10 mmHg permettait de réduire significativement (42 %) le risque d’AVC (p = 0,003).
Au terme de cette étude, la levée de l’insu a conduit à proposer aux patients du groupe témoin une thérapeutique antihypertensive et une importante cohorte (3 517 patients) parmi les patients enrôlés a pu être suivie afin d’obtenir les données concernant leur pronostic à 6 ans. Les patients du groupe placebo ayant reçu après 2 ans, un traitement par nitrendipine ont eu, lors des 4 années ultérieures de suivi, une pression artérielle similaire à celle des patients inclus initialement dans le groupe nitrendipine.
Les résultats disponibles au terme d’un suivi total de 6 ans ont permis d’analyser trois périodes différentes :
• la période initiale de 2 ans, pendant laquelle il y avait une différence de PAS entre les groupes comparés ;
• la période entre la fin de l’essai et la fin du suivi, pendant laquelle il n’y avait pas de différence de PAS entre les groupes comparés ;
• la période totale depuis l’inclusion jusqu’à la fin du suivi prolongé, faisant la moyenne entre les deux périodes précédentes et permettant la comparaison d’une cohorte, dont la moitié des patients a eu pendant 2 ans une PAS inférieure à l’autre moitié, les deux groupes comparés ayant ensuite eu une PAS équivalente pendant 4 ans.
Les résultats du suivi prolongé de l’étude SYST-EUR ont montré que, durant la période de suivi (soit entre la fin de la 2e année et la 6e année), il n’y a pas eu de différence en termes d’incidence des AVC entre les groupes comparés (p = 0,56) : ainsi, et logiquement, lorsque les PAS sont équivalentes, il n’y a pas de différence de risque de survenue d’AVC.
En revanche, en prenant en compte l’ensemble de la cohorte, depuis le début de l’étude jusqu’au terme du suivi de 6 ans, il existe une différence significative de 28 %, qui reste significative (p = 0,01), concernant le risque de survenue d’un AVC entre les patients inclus initialement dans le groupe antagoniste calcique et ceux inclus initialement dans le groupe placebo.
Deuxième synthèse
Les données fournies par ces trois études sont relativement concordantes pour indiquer qu’une différence de PA précoce, et même transitoire, influe de façon significative sur le pronostic à distance. Ainsi, dans l’étude SYST-EUR, une diminution de 10 mmHg de la PAS pendant 2 ans permet de réduire de 42 % le risque d’AVC dans ce même délai, et l’effet bénéfique est définitivement acquis, ce résultat restant significatif 4 ans plus tard alors qu’il n’y a plus eu de différence de PA pendant 4 ans entre les groupes comparés.
Les résultats constatés dans les études VALUE et ASCOT paraissent relever, pour une partie importante, de cette hypothèse ; chez des patients à risque, toute diminution de PA apporte un bénéfice précoce dans la prévention du risque d’AVC.
Ces résultats doivent avoir deux implications pratiques :
• il paraît utile de proposer chez certains patients une intervention thérapeutique rapide, garante d’une amélioration sensible, précoce et significative de leur pronostic ;
• il est vraisemblable que les thérapeutiques et ou stratégies procurant le plus grand bénéfice dans la prise en charge de l’hypertension artérielle seront celles qui permettront d’obtenir le plus rapidement une baisse des chiffres tensionnels, du moins chez certains patients.
Tout indique que divers textes de recommandations pour la prise en charge de l’hypertension artérielle prendront en compte ces deux implications. Il serait donc cohérent de voir apparaître dans des recommandations une ou des catégories de patients chez lesquels la décision d’instituer un traitement pharmacologique antihypertenseur devrait être rapide. Il pourrait en être ainsi des patients ayant des chiffres de PA très élevés (> 180/110 mmHg notamment), des patients ayant du fait de leurs comorbidités ou de leurs facteurs de risque associés un niveau de risque cardiovasculaire élevé.
Enfin, concernant les stratégies les plus sûrement efficaces, la Société britannique d’hypertension artérielle proposait, dans ses recommandations actualisées en 2004, d’y avoir recours selon le schéma ABCD, appelé en français « stratégie des paniers thérapeutiques ».
La stratégie des paniers ou le schéma ABCD
Les recommandations émises en 2004 par la Société britannique d’hypertension artérielle ont précisé que les métaanalyses avaient confirmé que le principal déterminant du bénéfice de la prise en charge de l’hypertension artérielle était la PA obtenue, plutôt que le type de traitement utilisé.
Elles ont aussi indiqué que, dans certaines circonstances, il existe des indications spécifiques et des contre-indications pour certaines classes thérapeutiques ; ces données sont précisées. Ces recommandations rappellent aussi que, d’une façon générale, la plupart des hypertendus justifieront d’au moins deux traitements antihypertenseurs pour atteindre l’objectif proposé.
Un algorithme de traitement reposant sur le schéma ABCD a donc été proposé concernant la stratégie thérapeutique et les associations thérapeutiques à adopter. De plus, quand elles n’entraînent pas de surcoût, les associations fixes ont été recommandées pour réduire le nombre de prises de médicaments, ce qui devrait améliorer l’observance.
La stratégie ABCD repose sur une analyse de la population hypertendue qui établit que, schématiquement, les patients ayant une hypertension artérielle appartiennent à deux catégories :
• les jeunes Caucasiens qui ont le plus souvent une hypertension rénine-dépendante. Par hypothèse, l’utilisation des IEC ou des ARA II (catégorie A de traitement : pour ACE inhibitors et Angiotensin receptor blockers en anglais) et/ou des bêtabloquants (catégorie B de traitement) doit permettre d’obtenir plus aisément une baisse des chiffres tensionnels que l’utilisation d’autres classes thérapeutiques ;
• les autres patients qui ont le plus souvent une hypertension à rénine basse et qui, par hypothèse, doivent mieux répondre aux antagonistes calciques (catégorie C de traitement pour Calcium Channel Blockers en anglais) et aux diurétiques (catégorie D de traitement). Ces deux catégories ont, par ailleurs, comme effet d’activer le système rénine-angiotensine, rendant les patients ainsi traités meilleurs répondeurs aux IEC et aux ARA II.
Ces hypothèses ont été confirmées par de multiples essais cliniques et notamment par deux travaux de référence : l’un publié en 1993 par Masterson dans le New England Journal of Medicine et l’autre publié en 1999 par Dickerson dans le Lancet.
Ainsi, ces éléments sont à l’origine de la formulation de la stratégie ABCD dans laquelle il est proposé de débuter le traitement d’un sujet jeune et caucasien par une molécule appartenant à la catégorie A ou B et celui des autres patients par une molécule appartenant à la catégorie C ou D.
Lorsqu’une association thérapeutique est nécessaire, il apparaît utile d’associer une molécule de la catégorie A ou B avec une autre de la catégorie C ou D, et inversement.
L’efficacité de cette stratégie thérapeutique a été confirmée par le travail de Dickerson. Plus encore, il semble bien que ce soit elle qui explique les bénéfices enregistrés dans les études VALUE et ASCOT. Ainsi, dans ces études, chez des patients ayant en moyenne respectivement 67 et 63 ans, le choix d’une molécule du groupe CD (antagoniste calcique dans ces études et en l’occurrence l’amlodipine) avait plus de probabilité d’obtenir une diminution rapide de la pression artérielle que le choix en première intention d’une molécule du groupe AB (IEC ou ARA II et bêtabloquant).
L’étude VALUE a ainsi montré que traiter ces patients en première intention par de l’amlodipine permet une baisse de PA précoce plus importante que lors de l’utilisation d’un ARA II et ASCOT, de même, que l’utilisation d’un antagoniste calcique est plus efficace pour faire baisser la PA que celle d’un bêtabloquant.
Un autre élément semble aussi être à prendre en compte dans le choix du traitement, à savoir son effet sur le risque d’apparition d’un diabète. En effet, il apparaît que les diurétiques favorisent l’apparition d’un diabète, de même que certains bêtabloquants, mais à cet égard, l’effet des molécules de cette classe sur ce critère paraît très hétérogène. En revanche, les antagonistes des canaux calciques auraient un effet neutre ; les IEC et les ARA II auraient un effet protecteur.
Bien que la plupart de ces éléments restent des hypothèses et que l’effet sur le pronostic d’un diabète induit pharmacologiquement ne soit pas parfaitement précisé, les recommandations de la Société britannique d’hypertension artérielle ont indiqué que lors de l’utilisation d’une stratégie de type ABCD, en raison des effets diabétogènes des molécules des catégories B et D, il est préférable, notamment chez les sujets âgés, de ne pas associer une molécule de la catégorie B avec une molécule de la catégorie D et qu’il est préférable d’utiliser l’association de molécules des catégories A + C + D comme traitement de référence lors du recours à une association triple chez les hypertendus justifiant d’une plurithérapie.
En pratique
S’il n’y a pas de différence majeure entre les molécules et/ou classes antihypertensives en termes de bénéfice clinique et c’est bien la diminution de la PA qui est l’élément important de la prise en charge de l’hypertension :
- le traitement de première intention, ou la stratégie de première intention, devient celui ou celle qui devrait avoir, pour un type de patient donné, la meilleure efficacité à diminuer les chiffres tensionnels ;
- la tolérance devient un objectif important pour le maintien au long cours d’un traitement et donc la baisse pérenne des chiffres tensionnels, de même que l’éducation du patient dans le même objectif.
Dans ce mode de raisonnement, le schéma thérapeutique dit ABCD devient un élément fondamental dans le choix du traitement de première intention et il faut admettre qu’une majorité de patients aura besoin d’une plurithérapie pour atteindre l’objectif tensionnel.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :