Publié le 20 juin 2006Lecture 14 min
Prise en charge des dyslipidémies - Les données d'intervention
F. DIÉVART, Clinique Villette, Dunkerque
Nous disposons en 2006 d’un recul de plus de 40 ans dans l’évaluation de diverses stratégies hypolipémiantes et de nombreux essais et métaanalyses, mais le niveau d’évaluation des différentes stratégies commercialisées est très disparate.
Bénéfice des stratégies de modification des paramètres lipidiques
Bénéfice de l’approche diététique
De nombreux essais thérapeutiques ont évalué l’apport de l’approche diététique pour réduire la cholestérolémie et diminuer le risque coronarien et les résultats de plusieurs méta-analyses dont nous disposons ne sont pas uniformes.
Une métaanalyse publiée en 2005 (17 essais menées sur plus de 100 000 patients) concluait que l’approche diététique permet une diminution moyenne et significative de la cholestérolémie totale de 10 % sans réduction de la mortalité totale (risque relatif : 0,97 ; IC95 % : 0,91-1,04) tant en prévention primaire que secondaire.
Une métaanalyse précédente avait conclu que, dans le domaine de la prévention primaire, la diététique ne permet une réduction à long terme de la cholestérolémie que de 3 à 6 %, sans incidence significative sur la survenue des événements coronariens.
Dans une 3e métaanalyse de 2001 (27 études regroupant 30 902 sujets suivis en moyenne 2 ans), l’approche diététique seule était associée à une réduction significative des événements cardiovasculaires de 16 % (risque relatif : 0,84 ; IC95% : 0,72-0,99) sans effet significatif sur la mortalité cardiovasculaire (risque relatif : 0,91 ; IC95 % : 0,77-1,07) ni sur la mortalité totale (risque relatif : 0,98 ; IC95 % : 0,86-1,12).
Au total
L’effet modique de la diététique serait la conséquence d’un faible effet sur la cholestérolémie totale et serait lié à la difficulté à obtenir une pérennité des habitudes alimentaires préconisées. De ce fait, seule une certaine proportion de patients semble obtenir une diminution prolongée d’au moins 10 % de la cholestérolémie avec des résultats variables selon les données.
Bénéfice du traitement par statine
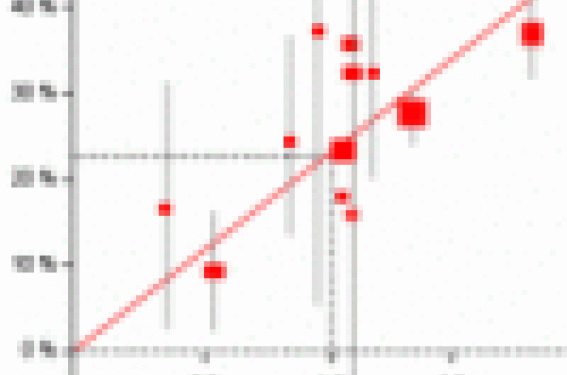
La métaanalyse des CCT (Cholesterol Treatment Trialists’ Collaborators) en 2005, a quantifié la relation entre diminution du LDL-cholestérol et risque d’événements cardiovasculaires dans 14 essais effectués avec les statines et ayant regroupé plus de 90 000 participants. Cette métaanalyse conclut à un lien fort et puissant entre la diminution du LDL cholestérol et la diminution des principaux événements cardiovasculaires majeurs. La relation entre la diminution du LDL et des événements est apparue linéaire en coordonnées semi-logarithmiques (figure 1).
Figure 1. Relation entre diminution du LDL et diminution des événements coronariens majeurs dans la métaanalyse des CCT.
Ce travail a donc pu fournir un modèle prédictif de l’effet des traitements hypolipidémiants en démontrant que pour toute diminution de 0,387 g/l de LDL-cholestérol (1 mmol/l), les statines permettent une réduction de :
– 12 % la mortalité toutes causes (risque relatif : 0,88 ; IC95 % : 0,84-0,91 ; p < 0,0001) ;
– 19 % le risque de décès coronarien (RR : 0,81 ; IC95 % : 0,76-0,85; p < 0,0001) ;
– 9 % du risque de décès par AVC (RR : 0,91 ; IC 99 % : 0,74-1,11; p = 0,2) ;
– 5 % le risque de décès par autre cause vasculaire (RR : 0,95 ; IC99% : 0,78-1,16; p = 0,5) ;
– 5 % le risque de décès de cause non vasculaire (RR : 0,95 ; IC95% : 0,90-1,01; p = 0,1).
Une métaanalyse de Gould A.L. de 1998 indiquait que pour toute diminution de 10 % de la cholestérolémie totale, le traitement par statine permet une réduction de 15 % de la mortalité cardiovasculaire (p < 0,001) et de 11 % de la mortalité totale (p < 0,001).
Il faut souligner un problème imparfaitement résolu : une des principales différences entre ces deux métaanalyses est que l’une rapporte un bénéfice en fonction d’une modification absolue de la valeur de la cholestérolémie (effet observé pour une diminution de 0,387 g/l) et l’autre en fonction d’une modification relative (effet observé pour une modification de 10 %). Ces deux approches contribuent à fournir des modèles prédictifs de l’effet des statines qui sont différents et donc des évaluations du rapport bénéfice/risque et coût/efficacité qui seront différents (figure 2).
Figure 2. Diminuer le LDL-C diminue de façon proportionnelle le risque coronaire.
Ainsi, en postulant qu’un traitement par une posologie donnée d’une statine permet une réduction de 37 % de la cholestérolémie totale et LDL, la diminution absolue de la cholestérolémie totale sera de 0,74 g/l chez un patient dont la cholestérolémie totale est de 2 g/l et de 1,48 g/l chez un patient dont elle est initialement à 4 g/l. Or, en prenant en compte la méta-analyse de Gould, la diminution de la mortalité coronarienne serait identique chez ces deux patients, soit 55 % et, pour la métaanalyse de CCT, la réduction du risque de mortalité coronarienne serait de 38 % chez le patient dont la cholestérolémie totale était à 2 g/l et de 76 % chez le patient dont la cholestérolémie totale était à 4 g/l.
Enfin, la modélisation paraît aussi dépendante d’autres éléments tels que la durée d’exposition au traitement, comme le montre la métaanalyse de Law.
Dans une métaanalyse publiée par Law et coll. en 2003, il a été montré que pour toute diminution de 1 mmol/l de LDL-cholestérol (0,387 g/l), donc en prenant comme méthode une variation absolue de LDL, méthode qui tend à majorer le bénéfice en fonction du niveau initial de LDL-cholestérol, la réduction du risque d’événements coronariens a été constante et proportionnelle à la durée de l’essai (11 % la première année, 24 % la deuxième année, etc. tableau 1).
Cette métaanalyse avait des résultats concordants avec celle de la CCT et permettait de juger de l’ampleur du bénéfice en fonction de la durée et de l’ampleur de la diminution du LDL-cholestérol. Ainsi, les essais thérapeutiques inclus dans cette métaanalyse pouvaient être divisés en trois catégories :
– ceux dans lesquels la baisse du LDL a été en moyenne de 0,5 mmol/l,
– ceux dans lesquels elle a été de 1,0 mmol/l,
– ceux dans lesquels elle a été de 1,6 mmol/l.
La réduction du risque coronarien est apparue proportionnelle à la réduction du LDL obtenue avec, pour une réduction moyenne de LDL-cholestérol de 1,6 mmol/l une réduction de l’incidence des événements ischémiques cardiaques de 51 % au-delà de la deuxième année de traitement (tableau 2).
Indiquons par ailleurs que, quel que soit le mode d’expression des résultats, chacune des métaanalyses disponibles a permis de construire des droites de régression reliant de façon linéaire la diminution du cholestérol total ou la diminution du LDL et la diminution des événements coronariens.
Il existe donc un ensemble important de travaux, tous concordants, que ce soient des essais thérapeutiques de grande puissance, telle l’étude HPS, ou des métaanalyses spécifiques, pour démontrer qu’il existe un lien direct, puissant et proportionnel entre la diminution du LDL cholestérol obtenue avec les statines et la diminution du risque d’événements coronariens. Cette relation constitue donc un fait.
Plus encore, que ce soit dans les essais spécifiques ou dans les métaanalyses, il a été démontré que cette relation est indépendante du niveau de risque cardiovasculaire du patient traité, de ses caractéristiques démographiques (âge et sexe), de ses paramètres lipidiques (HDL, triglycéridémie) et cliniques (diabète, prévention primaire, prévention secondaire). Il est donc possible de conclure que, quelles que soient les valeurs de LDL cholestérol, leur diminution par une statine diminue le risque cardio-vasculaire.
Bénéfice des autres classes thérapeutiques
Le bénéfice des autres classes thérapeutiques est plus diversement apprécié selon que les analyses reposent sur les divers essais disponibles ou sur les métaanalyses, aux résultats parfois discordants.
L’équipe de Lyon en 2000 faisait paraître dans La Presse Médicale une métaanalyse permettant d’apprécier l’effet des diverses stratégies thérapeutiques alors évaluées, en distinguant préventions primaire et secondaire (tableaux 3 et 4) :
- en prévention primaire, ni les fibrates, ni les résines ni la diététique ne permettent de diminuer significativement la mortalité totale ; il semble même que les fibrates augmentent la mortalité totale par un excès de mortalité non cardiovasculaire et de mortalité coronaire ;
- en prévention secondaire, parmi les fibrates, le gemfibrozil a dû être distingué du clofibrate car leurs effets paraissent opposés : globalement bénéfiques pour le gemfibrozil, globalement délétères pour le clofibrate. La diététique ne semble pas avoir d’effet global significatif, et l’acide nicotinique semble avoir un effet favorable sur le risque d’événements coronariens mortels et non mortels.
Dans Archives of Internal Medicine paraissait en 2005 une métaanalyse des essais ayant évalué diverses stratégies thérapeutiques agissant sur les paramètres lipidiques et dont le critère primaire d’évaluation était la mortalité totale (tableau 5). Cette étude a fourni les résultats suivants et concordants :
- les statines permettent de réduire significativement la mortalité totale (risque relatif : 0,87), tant en prévention primaire (risque relatif : 0,86) que secondaire (risque relatif : 0,78) ;
- les fibrates n’ont aucun effet global sur la mortalité totale (risque relatif : 1,00) mais augmentent significativement le risque de mortalité en prévention primaire (risque relatif : 1,25) et n’ont aucun effet en prévention secondaire (risque relatif : 0,96) ;
- les résines ne modifient pas significativement la mortalité totale (risque relatif : 0,84) tant en prévention primaire (risque relatif : 0,95) que secondaire (ou elles n’ont été évaluées que dans 2 essais ayant totalisé 203 patients) ;
- la niacine ne modifie pas la mortalité totale (risque relatif : 0,96) et n’a pas été évaluée de façon suffisante en prévention primaire ;
- les acides gras oméga 3 réduisent significativement la mortalité totale (risque relatif : 0,77), mais avec une hétérogénéité significative entre les études ;
l’approche diététique n’a aucun effet sur la mortalité totale (risque relatif : 0,97), tant en prévention primaire (risque relatif : 0,99) que secondaire (risque relatif : 0,85).
Au total, ce travail :
– souligne les niveaux d’évaluation très disparates des stratégies agissant sur les paramètres lipidiques ;
– renforce la notion que seules les statines diminuent la mortalité totale, tant en prévention primaire que secondaire ;
– incite à la prudence quant à l’utilisation des fibrates en prévention primaire ;
– indique que les acides gras oméga 3 pourraient procurer un bénéfice en termes de réduction de la mortalité totale mais essentiellement en prévention secondaire.
Une métaanalyse parue dans le BMJ fin mars 2006 concernant les acides gras oméga 3 rend compte de l’imperfection encore actuelle de leur évaluation avec une certaine hétérogénéité dans les essais ; ainsi, les auteurs de ce travail concluaient :
- en prenant en compte l’ensemble des essais analysables, les acides gras oméga 3 ne réduisent pas la mortalité totale (risque relatif : 0,87 ; IC95 % : 0,73-1,03) ni les événements cardiovasculaires majeurs (risque relatif : 0,95 ; IC95 % : 0,82 à 1,12) ;
- en ne retenant que les études paraissant indemnes de biais, le résultat n’est pas différent : on n’observe pas de réduction significative de la mortalité totale (risque relatif : 0,98 ; IC95 % : 0,70-1,36) ni des événements cardiovasculaires majeurs (risque relatif : 1,09 ; IC95 % : 0,87-1,37) ;
- lorsque sont prises en compte uniquement les études ayant évalué des acides gras oméga 3 à longues chaînes, le résultat n’est toujours pas différent : on n’observe pas de réduction significative de la mortalité totale (risque relatif : 0,86 ; IC95 % : 0,70-1,04 ; 138 événements) ni des événements cardiovasculaires (risque relatif : 0,93 ; IC95 % : 0,79 à 1,11).
Une autre métaanalyse est parue en 2005, qui s’est plus spécifiquement intéressée aux stratégies thérapeutiques permettant d’augmenter le HDL-cholestérol, et notamment aux fibrates et à la niacine (53 essais ayant inclus 16 802 patients avec les fibrates, et 30 essais ayant inclus 47 49 patients avec diverses formes d’acide nicotinique). Ce travail est intéressant notamment parce qu’il rapporte les effets lipidiques moyens.
L’effet moyen des fibrates sur les paramètres lipidiques évalué dans 50 essais ayant inclus 14 448 patients (sous bézafibrate, ciprofibrate, clofibrate, fénofibrate et gemfibrozil) sont les suivants :
- une diminution de 10,8 % de la cholestérolémie totale ;
- une diminution de 7,8 % de la LDL-cholestérolémie ;
- une augmentation de 10 % de la HDL-cholestérolémie (soit 4,1 mg/dl) ;
- une diminution de 36,7 % de la triglycéridémie.
L’acide nicotinique a les effets suivants :
- une diminution de 10 % de la cholestérolémie totale ;
- une diminution de 14 % de la LDL-cholestérolémie ;
- une augmentation de 16 % de la HDL-cholestérolémie ;
- une diminution de 20 % de la triglycéridémie.
Les effets cliniques :
- ceux des fibrates ont pu être calculés à partir de 8 essais ayant un suivi prolongé et ayant inclus 13 945 hommes et 373 femmes. Dans ces essais, ont été enregistrés 1 609 événements coronariens majeurs et 675 décès coronariens chez les patients des groupes témoins et 892 événements coronariens majeurs et 398 décès coronariens chez les patients des groupes sous traitement actif ; les fibrates ont permis de réduire le risque d’événements coronariens en moyenne de 25 % (IC95 % : 10-38 ; p < 0,001) sans réduction significative du risque de décès coronarien ou de la mortalité toute cause ou de la mortalité non cardiovasculaire (risque relatif pour ce dernier critère : 1,10 ; IC95 % : 0,96-1,26 ; p = 0,18) ;
- ceux de l’acide nicotinique ont été limitées à une seule étude, effectuée avec une forme à action rapide et ayant conduit à un arrêt du traitement chez plus de 70 % des patients. On constate une réduction de 11 % de la mortalité cardiovasculaire et de 27 % des événements coronariens majeurs ; cet effet clinique demande donc à être confirmé.
En synthèse
Les statines disposent du plus haut niveau de preuve de bénéfice avec une réduction de la mortalité totale dépendante de la diminution du LDL-cholestérol :
- le bénéfice de l’approche diététique n’est pas homogène selon les sources de données disponibles ;
- le bénéfice de l’acide nicotinique n’est pas parfaitement affirmé ;
- le bénéfice de l’ézétimibe n’est pas encore évalué.
Pour les fibrates, il existe une discordance nette entre les grands essais disponibles et notamment entre les diverses molécules de ce groupe :
- en prévention primaire, l’étude OMS avec le clofibrate (10 000 pa-tients suivis 5 ans) a rapporté une augmentation significative de la mortalité totale, une augmentation non significative du risque d’infarctus mortel et une diminution significative du risque d’infarctus non mortel alors que l’étude Helsinki Heart Study rapportait une diminution significative des événements coronariens avec le gemfibrozil, sans effet significatif sur le risque de mortalité totale (augmentation de 6 %, non significative) ;
- en prévention primo-secondaire, chez les diabétiques, l’étude FIELD n’a pas montré de bénéfice significatif d’un traitement par fénofibrate sur le critère primaire évalué, les effets sur les autres critères étant caractérisés par une diminution significative de 25 % des infarctus non mortels, une augmentation non significative de 18 % des infarctus mortels et une augmentation non significative de 11 % de la mortalité totale ;
- en prévention secondaire, l’étude VA-HIT, avec le gemfibrozil a rapporté une diminution significative du risque d’événements coronariens et l’étude BIP n’a rapporté aucun bénéfice clinique sur les événements cardiovasculaires avec le bézafibrate.
Un paradoxe :
- dans l’étude VA-HIT effectuée avec le gemfibrozil en prévention secondaire chez des patients ayant un HDL-cholestérol bas où un bénéfice a été enregistré (diminution significative de 22 % des événements cardiovasculaires majeurs du critère primaire), il n’y a eu aucun effet sur le LDL-cholestérol et une augmentation de 6 % du HDL-cholestérol. Les auteurs ont conclu que le bénéfice observé était en relation directe avec l’augmentation du HDL et que l’effet du traitement sur la diminution des triglycérides n’avait eu aucun impact clinique, il existerait donc un bénéfice à augmenter le HDL-cholestérol.
- Cependant, dans l’étude BIP menée avec le bézafibrate, également en prévention secondaire chez des patients ayant un HDL-cholestérol bas, il n’ y a aucun bénéfice clinique, malgré une augmentation de 18 % du HDL-cholestérol, c'est-à-dire trois fois plus que dans l’étude VA-HIT.
Au total, les résultats sur les fibrates indiquent que :
– cette classe pourrait être hétérogène quant aux bénéfices qu’elle laisse escompter ;
– le gemfibrozil est le seul fibrate ayant permis d’obtenir une diminution des événements cardiovasculaires majeurs tant en prévention primaire que secondaire ;
– il existe un doute quant à l’innocuité des autres fibrates, notamment quant à un surrisque de mortalité coronaire mais aussi non cardiovasculaire, renvoyant à la controverse sur les effets délétères potentiels des agonistes PPAR-g (groupe auquel appartiennent les fibrates) et notamment sur leur induction possible de cancers (Critical Reviews in Toxicology, 2003 ; 33 : 581-9). En effet, les PP (peroxysome proliferators) régulent l’expression des gènes via un récepteur hormonal stéroïde, le PPAR (peroxisome proliferator-activated receptor) et ces récepteurs ont été impliqués dans la promotion de tumeurs, la différenciation cellulaire et l’apoptose (Toxicological Sciences 1999 ; 47 : 1-8).
Prise en charge des dyslipidémies dans la population
En excès ?
En mars 2002, une étude a été effectuée par l’Assurance maladie auprès d’un échantillon de 4 000 patients ayant débuté un traitement hypolipémiant médicamenteux. Cette étude a montré que :
– l’âge moyen d’instauration du traitement hypolipémiant était de 58,8 ans ;
– le traitement a été débuté dans le cadre d’une prévention primaire, c’est-à-dire sans antécédent coronarien aigu, chez 89 % des patients ;
– dans 88 % des cas, il a été prescrit par un médecin généraliste et dans 7 % des cas par un cardiologue ;
– 68 % des prescriptions correspondaient à une statine, 31 % à des fibrates et 0,4 % à la colestyramine ;
– les autres facteurs de risque cardiovasculaire associés étaient l’HTA (38 % des cas), le tabagisme (22 %) et le diabète (12 %) ;
– un tiers des patients n’avait pas eu de détermination du LDL-cholestérol avant l’instauration médicamenteuse ;
– un tiers avait eu une détermination du LDL-cholestérol, mais la valeur était inférieure à celle définie par les recommandations de l’Afssaps de 2000 pour le traitement par hypolipémiant ;
– chez 53 % des patients ayant suivi un régime avant la prescription d’hypolipémiant, ce régime n’était pas conforme aux recommandations de l’Afssaps ;
– 31 % des fumeurs n’ont pas eu d’incitation à l’arrêt du tabac.
Ainsi, l’Assurance maladie conclut :
– la prescription des hypolipémiants s’est fortement banalisée en prévention primaire chez des patients nouvellement traités avec un niveau de risque cardiovasculaire faible,
– elle dépasse largement les recommandations des experts,
– la lutte contre le tabagisme, le recours à une diététique et à un niveau d’activité physique correct sont des moyens très efficaces, mais insuffisamment préconisés ou suivis par le patient.
Mais surtout par défaut !
Nous ne citons qu’un important travail américain, en sachant que les données françaises, effectuées alors que la cible de LDL était de 1,30 g/l en prévention secondaire, arrivaient aux mêmes conclusions.
Les données les plus récentes sur la prise en charge des dyslipidémies ont été collectées dans le troisième NHANES, une vaste étude de population (publiées dans Heart Disease and Stroke, Circulation 2006) et montrent que :
– moins de la moitié des patients justifiant, selon les recommandations, d’un traitement pour leur dyslipidémie sont effectivement traités ;
– moins de la moitié des patients à haut risque cardiovasculaire, c'est-à-dire ceux qui ont une maladie coronaire, reçoivent un traitement hypolipémiant ;
– seulement un tiers des patients traités sont à l’objectif lipidique et moins de 20 % des coronariens traités sont à l’objectif lipidique.
Par ailleurs, les études de prescriptions disponibles en 2005 ont montré, qu’alors que les statines doivent être un traitement de première intention, les fibrates représentent un quart du volume des prescriptions d’agents hypolipémiants en France. Chez le médecin généraliste, plus d’un quart des mises en route de traitements hypolipémiants sont des prescriptions de fibrates et un quart des changements de traitements entre hypolipémiants sont en faveur des fibrates.
Le constat est donc simple
La prescription des traitements hypolipémiants n’apparaît pas optimale :
– à la fois par excès, d’après les données colligées par l’enquête de l’Assurance maladie montrant que des patients à très faible risque sont traités, et parfois même sans mesure préalable du LDL cholestérol ;
– à la fois par défaut, d’une part par l’utilisation encore large de classes thérapeutiques non validées et non recommandées en première intention et d’autre part par un taux d’atteinte des objectifs encore très faible, notamment chez les patients de prévention secondaire, c'est-à-dire chez les patients les plus à risque.
Ce constat laisse donc penser qu’une part du coût de la prise en charge des dyslipidémies est abusif fournissant un argument aux gestionnaires des dépenses de santé pour diminuer ce coût et, d’autre part, que l’objectif en termes de protection des patients à risque n’est majoritairement pas atteint, fournissant des arguments aux médecins pour renforcer la prescription des statines.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :