Focus
Publié le 30 nov 2015Lecture 6 min
Place actuelle de la stimulation œsophagienne
B. BREMBILLA-PERROT, CHU Nancy
L’oreillette gauche peut être facilement stimulée à travers l’œsophage grâce à un courant d’intensité élevée. D’abord utilisée pour la réduction du flutter auriculaire, la technique est actuellement principalement utilisée à titre diagnostique. Il s’agit d’une méthode simple et fiable pour faire le diagnostic d’une tachycardie jonctionnelle paroxystique qui n’a pas pu être documentée, la sensibilité étant de plus de 90 %. C’est la méthode de choix d’évaluation du pronostic du syndrome de préexcitation ventriculaire asymptomatique ou pauci-symptomatique. En effet, elle permet de détecter une forme potentiellement maligne de l’affection chez 10 % de ces patients.
L’examen a l’avantage d’être rapide et d’être pratiqué en consultation. Il est le préalable à toute autre investigation notamment endocavitaire, surtout chez l’enfant.
Depuis plus d’une trentaine d’années, on sait stimuler l’oreillette par voie transœsophagienne, avec des applications identiques à celles qui sont proposées par voie endocavitaire. Cette stimulation se fait en consultation externe.
Méthodes
La technique se réalise en consultation externe à partir de l’âge de 8-10 ans. Un cathéter destiné à un enregistrement œsophagien, (Fiab® de Sorin ou SP8 de Prothia) est introduit par la bouche et positionné derrière l’oreillette gauche. Le repérage se fait par l’enregistrement de l’auriculogramme. Un stimulateur biphasique est utilisé en réglant l’intensité entre 8 et 25 mA et la durée d’impulsion à 10 ms (MICROPACE, Bard ou St. Jude Medical). Le protocole de stimulation est identique à celui réalisé par voie endocavitaire.
Indications et résultats
(tableau)
Utilisation de la voie transœsophagienne à visée thérapeutique
En cas de tachycardie atriale ou de flutter auriculaire, il est possible de rétablir un rythme sinusal en stimulant l’oreillette à une cadence supérieure à celle de la tachycardie et après anticoagulation correcte. Depuis le développement de l’ablation du flutter auriculaire, les indications sont limitées à son premier accès ou à sa réduction (flutter auriculaire atypique) ou à une tachycardie atriale peu accessible à un geste curatif simple, notamment chez le nouveau-né et le jeune enfant(1).
En cas de flutter typique, le retour en rythme sinusal est obtenu dans 65 à 75 % des cas et près de 90 % en cas de flutter postopératoire. Le succès est moindre pour les tachycardies atriales (50 %). Le retour en rythme sinusal est parfois retardé (24/48 heures).
Utilisation de la stimulation transœsophagienne à titre diagnostique
Ses indications sont particulièrement recommandées chez l’enfant chez qui le cathétérisme n’est pas dénué de risques.
L’étude est utilisée pour le déclenchement d’une tachycardie jonctionnelle paroxystique(2-4), facilement inductible par stimulation (sensibilité 90 %). L’intérêt principal est de rechercher cette tachycardie chez les sujets symptomatiques chez lesquels elle n’a pas pu être documentée. La technique a perdu de son intérêt en cas de crises fréquentes depuis l’utilisation des techniques de Holter longue durée ou d’enregistreurs à la demande.
Chez d’autres patients, une tachycardie a pu être documentée mais de nature incertaine : il peut s’agir d’une tachycardie à QRS larges qui évoque davantage une tachycardie jonctionnelle avec aberration de conduction plutôt qu’une tachycardie ventriculaire.
Une tachycardie régulière à QRS fins peut être prise à tort pour une tachycardie atriale et conduire à une anticoagulation inutile s’il s’agit d’une tachycardie jonctionnelle. Il est également presque toujours possible de déterminer le circuit de réentrée (figure 1). Si l’auriculogramme survient dans le ventriculogramme, il s’agit d’une tachycardie par réentrée intranodale (majorité des cas). Si l’activité auriculaire survient après le ventriculogramme, il peut s’agir d’une réentrée dans un faisceau de Kent caché et les signes classiques associés à ce diagnostic sont recherchés (onde P en D1 négative, présence d’un bloc de branche gauche ralentisseur).
L’évaluation du pronostic d’un syndrome de préexcitation ventriculaire représente l’indication majeure de l’exploration transœsophagienne. La technique permet d’abord de vérifier le diagnostic de préexcitation en cas d’ECG douteux et d’établir la nature du faisceau accessoire. La préexcitation surtout en rapport avec un faisceau de Kent latéral gauche est souvent peu visible et le diagnostic peut être méconnu(5)(figure 2).
Chez le sujet asymptomatique ou peu symptomatique, si la préexcitation ne disparaît pas brutalement lors d’une épreuve d’effort, l’étude électrophysiologique est le moyen le plus fiable pour évaluer le pronostic. Elle permet de détecter les 5 à 10 % des patients qui ont un risque de présenter une arythmie très mal tolérée voire une mort subite(6-8). C’est le déclenchement d’une fibrillation auriculaire conduite très rapidement par le faisceau de Kent (cycles RR les plus courts entre 200 et 240 ms suivant les auteurs et l’utilisation d’isoprotérénol) qui a la meilleure valeur diagnostique pour détecter ces sujets à risque(6)(figure 2). La pratique sportive est contre-indiquée en l’absence d’évaluation électrophysiologique. Celle-ci peut être faite par voie œsophagienne selon les recommandations internationales de 2012(6). L’indication est impérative dès l’âge de 10 ans(7). Le protocole est identique à celui de la voie endocavitaire. Cette étude va montrer que 90 % des sujets ont une forme bénigne (figure 2), le sujet est alors autorisé à mener toute activité sportive et l’examen permet d’éviter la moitié des explorations endocavitaires chez l’enfant(7).
Les autres indications sont devenues plus rares. On peut rechercher une tachycardie atriale ou une fibrillation auriculaire. Cependant, l’étude électrophysiologique, endocavitaire ou œsophagienne a une valeur diagnostique faible pour ces arythmies. La recherche d’une vulnérabilité atriale augmentée dans les accidents emboliques inexpliqués est d’ailleurs abandonnée. La méthode est aussi indiquée pour le diagnostic de malaises ou de syncopes inexpliqués associés à des palpitations(9). Les enfants ont souvent des tachycardies très rapides de courte durée qui induisent une réponse adrénergique puis une réponse vagotonique. Cependant, une tachycardie syncopale chez l’enfant peut simplement traduire une tachycardie sinusale liée à un stress suivie d’une réponse vagotonique. L’exploration œsophagienne reste négative mais cela permet d’éviter des traitements inutiles pour des faux diagnostics de tachycardie jonctionnelle(10). Il faut rappeler que l’indication initiale de l’étude transœsophagienne a été l’évaluation de la fonction du sinus dans les années 1980-1990, car il est facile de mesurer la pause poststimulative. Toutefois, cette méthode a, comme la voie endocavitaire, une sensibilité médiocre d’environ 50 % et elle est donc moins utilisée.
D’autres indications sont exceptionnelles, comme le contrôle d’une ablation ou le déclenchement d’une tachycardie ventriculaire.
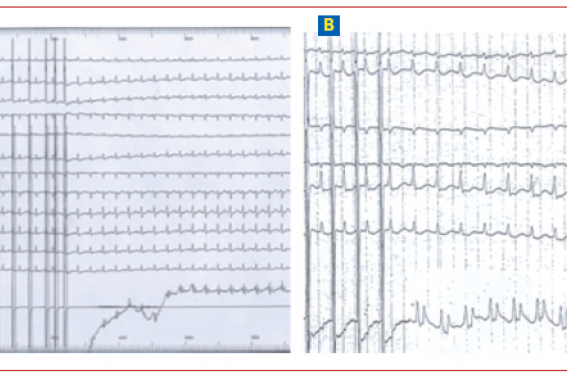
Figure 1. A : déclenchement d’une tachycardie jonctionnelle par réentrée intranodale (déclenchement après un saut de conduction dans le nœud AV, auriculogramme dans le ventriculogramme). B : déclenchement d’une tachycardie jonctionnelle où l’auriculogramme suit le QRS.
Figure 2. A : WPW non visible à l’état de base mais conduction antérograde dans un faisceau de Kent latéral gauche en stimulation atriale ; il s’agit d’une forme bénigne de syndrome de préexcitation ventriculaire. La période réfractaire est atteinte à 280 ms et on ne déclenche pas de tachycardie. B : forme maligne de préexcitation ventriculaire avec un déclenchement d’une fibrillation auriculaire conduite très rapidement par 2 faisceaux de Kent (changement de morphologie).
Limites
L’échec de la technique survient dans 5 à 10 % des cas soit par refus de la sonde ou impossibilité de stimuler correctement l’oreillette.
La méthode peut être compliquée de troubles du rythme divers comme par voie endocavitaire (pause sinusale majeure lors de la réduction d’un flutter auriculaire ou induction d’une fibrillation ventriculaire nécessitant une cardioversion).
Conclusion
La stimulation auriculaire transœsophagienne à visée thérapeutique ou surtout diagnostique est une méthode rapide, facile, économique et sans risques pour traiter ou surtout diagnostiquer tous les troubles du rythme supraventriculaires.
Il y a 3 indications essentielles : réduction d’une tachycardie supraventriculaire, diagnostic d’une tachycardie jonctionnelle paroxystique non documentée et évaluation du pronostic d’un syndrome de Wolff-parkinson-White asymptomatique où l’indication est impérative.
La facilité de la technique permet d’élargir les indications à des sujets chez qui l’hospitalisation et le cathétérisme sont à éviter comme les enfants pour qui les indications sont les plus fréquentes ou les sujets âgés. La mise en évidence d’un trouble du rythme supraventriculaire peut les conduire à bénéficier d’un geste curatif.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :