Rythmologie et rythmo interventionnelle
Publié le 13 sep 2011Lecture 6 min
Comment choisir entre DAI et CRT-DAI ?
Pendant la dernière décennie, le défibrillateur implantable (DAI) et le défibrillateur biventriculaire (CRT-D) sont devenus un des traitements de choix des patients présentant une dysfonction ventriculaire gauche accompagné ou non d’insuffisance cardiaque.
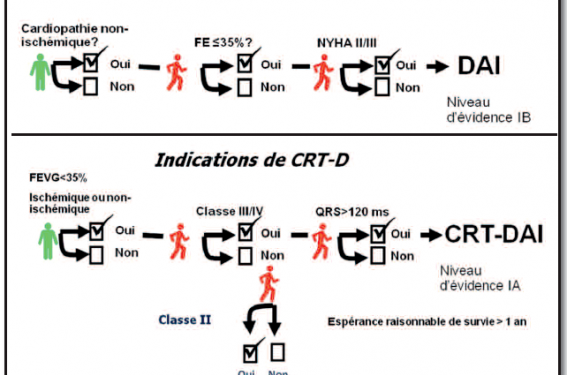
La prévention primaire de la mortalité avec le DAI pour les patients porteurs de cardiopathie ischémique ou non ischémique avec fraction d’éjection inférieure à 30 %/40 % est devenu un traitement de classe IA dans les recommandations européennes et nord-américaines.
Parmi ces patients avec indication de défibrillateur, beaucoup sont également des indications de CRT-D.
Un certain nombre d’études randomisées ont démontré l’intérêt du DAI en prévention primaire, d’autres ont démontré l’intérêt de la resynchronisation pour un sous-groupe de patients ayant déjà une indication initiale de DAI. Les dernières recommandations européennes de la resynchronisation avec extension des indications en classe II de la NYHA mettent encore plus en évidence le « chevauchement » (« overlap ») des indications entre DAI et CRT.
Il est donc fondamental de définir de façon précise quels patients relèvent d’un DAI simple ou double chambre mais sans resynchronisation et quels patients relèvent d’un DAI avec resynchronisation.
Nous nous limiterons intentionnellement aux indications prophylactiques de défibrillateur et de resynchronisation avec défibrillateur. Le même raisonnement pourra, bien entendu, être appliqué en prévention secondaire.
Quels patients relèvent d’un DAI sans resynchronisation ?
Des études randomisées nombreuses ont donc validé l’indication de DAI indépendamment de la resynchronisation quand la fraction d’éjection est inférieure à 30/40 % (tableau 1).
• Nous allons d’abord raisonner uniquement sur la fraction d’éjection.
2 grandes études ont validées ces indications, SCD-HEFT ainsi que MADIT 2. SCD-HEFT a inclus des cardiopathies ischémiques et non ischémiques à part égale, MADIT 2 uniquement des cardiopathies ischémiques. Ces études, ainsi qu’un certain nombre d’études plus ou moins anciennes en faveur du DAI (MADIT, MUST) ou en défaveur comme DINAMIT et IRIS ont précisées les indications.
Le seuil de mesure de la fraction d’éjection du ventricule gauche dans les recommandations n’est pas strictement de 35 % : inférieur à 30-35 % en cas de cardiopathie non ischémique et inférieur à 30/40 % en cas de cardiopathie ischémique.
En cas de cardiopathie ischémique, on doit attendre au moins 40 jours après infarctus et par analogie les mêmes délais environ après revascularisation (études DINAMIT en 2004 et IRIS en 2009).
• Les nombreux paramètres tels les potentiels tardifs, stimulation ventriculaire programmée, variabilité de fréquence cardiaque, analyse de la repolarisation, et autres marqueurs biologiques ne permettent pas de mieux sélectionner les patients à plus haut risque et on est donc obligé de raisonner uniquement sur la fraction d’éjection.
Goldberg en 2008 a rapporté un score de risque incluant : classe NYHA > II, âge > 70 ans, insuffisance rénale avec urée > 26 mg/dl, durée du QRS > 120 ms, et FA. C’est pour les patients avec seulement 1 à 2 facteurs de risque que l’implantation d’un DAI est la plus bénéfique.
La classe NYHA est précisée également puisqu’il faut au moins être en stade II ou III sous traitement médical optimal ce qui correspond également aux recommandations actuelles de la resynchronisation.
Il n’est pas abordé à ce stade de notion de durée du QRS bien que dans une étude post-hoc de MADIT 2, les patients qui bénéficient le plus du DAI sont ceux qui ont la durée du QRS > 120 ms.
En fait, ces recommandations du DAI ont été publiées en 2006 et les dernières recommandations du CRT en 2010. Il faut donc, à partir de ces recommandations, stratifier les indications de DAI et de DAI avec resynchronisation.
Quels patients relèvent d’un DAI avec resynchronisation ?
L’efficacité clinique de la resynchronisation a été évaluée dans un nombre important d’études cliniques aussi bien avec des stimulateurs biventriculaires (CRT-D) qu’avec des défibrillateurs biventriculaires (tableau 2).
Les critères d’inclusion habituels dans ces études sont : classe NYHA III/IV malgré un traitement médical optimal, rythme sinusal, FE < 35 %, et durée du QRS ≥ 120 ms.
Les dernières recommandations de l’ESC viennent d’être publiées en 2010, elles insistent sur quelques points clés : il n’y a plus de critères de dilatation du ventricule gauche ce qui simplifie la sélection des patients comme dans les indications de défibrillateur prophylactique, les patients doivent être en classe III ou IV ambulatoire, l’espérance de survie pour indication de CRT-D doit être supérieur à 1 an, l’évidence est plus forte pour le bloc de branche gauche typique mais cela n’est pas impérieux, les niveaux d’évidence sont fort (IA) aussi bien pour le CRT-P que le CRT-D.
De nouvelles indications sont proposées pour les patients en stade II, basées sur les résultats de 2 grandes études randomisées : MADIT-CRT et REVERSE.
Il est recommandé de resynchroniser un patient en stade II, de préférence avec un DAI, si le traitement médical est optimal est que la fraction d’éjection est inférieure à 35 %, en rythme sinusal, avec un QRS ≥ 150 ms. Le niveau d’évidence est extrêmement fort : IA.
Pour les patients en stade II, certains points sont importants, la durée du QRS doit être ≥ à 150 ms, de préférence avec un bloc de branche gauche typique bien que cela ne soit pas intimement stipulé sur les recommandations.
L’étude RAFT, présentée en novembre à l’AHA 2010 conforte ces nouvelles recommandations.
En effet, cette étude a inclus majoritairement des patients présentant une insuffisance cardiaque de classe NYHA II (81 % versus 19 % en classe III) d’origine ischémique dans 65 % des cas. 1 800 patients ont été inclus. Elle a démontré que la resynchronisation cardiaque permet de diminuer significativement au terme d’un suivi de 40 mois le critère primaire mortalité globale et hospitalisations pour insuffisance cardiaque de 25 % mais aussi la mortalité globale de 25 % et les hospitalisations pour insuffisance cardiaque de 32 %.
L’élément nouveau, par rapport à MADIT-CRT et REVERSE, est que RAFT montre un bénéfice de la resynchronisation cardiaque chez les patients en classe II sur la morbidité mais aussi et surtout sur la mortalité globale.
Les extensions des indications aux classes II étendent les indications de resynchronisation en cas d’indication de DAI
On le voit, il existe un recoupement des indications entre DAI et CRT-D qui peut amener à une certaine confusion. Quand ne mettre qu’un DAI sans resynchronisation ? Quand implanter un CRT-D plutôt qu’un DAI ? En fait, une partie des indications de DAI deviennent des indications de CRT-D.
Nous venons de revoir les recommandations. Finalement qu’est ce qui diffère entre les 2 indications ?
Ce n’est pas le type de cardiopathie entre ischémique et non ischémique. Toutes les 2 peuvent être des indications de défibrillateur et de CRT.
Ce n’est pas la fraction d’éjection puisque dans les 2 indications, elle doit être < à 35 %. Ce n’est pas la classe NYHA puisque CRT-D et DAI sont indiqués à partir d’une classe NYHA supérieure à II.
Ce n’est pas sur les données échographiques à la recherche de critères de désynchronisation intra ou interventriculaire. Aucune étude n’a retrouvé de critères discriminant supplémentaires et le rôle de l’échographie dans les recommandations est finalement limité à la mesure de la fraction d’éjection. Les diamètres ventriculaires ont même disparu des recommandations.
Quel est donc l’élément fondamental qui va discriminer les indications de CRT-D et de DAI sans CRT ? C’est finalement la durée du QRS et probablement le type de bloc de branche.
En l’absence de contre-indications liées à l’âge et aux différentes co-morbidités, il faut penser au défibrillateur prophylactique en cas de cardiopathie ischémique mais également non-ischémique quand la fraction d’éjection est inférieure à 35 % en stade II ou III/IV ambulatoire. À ce stade, il faut regarder de façon attentive l’ECG.
Pour les patients en classe NYHA II, s’il existe un bloc de branche et plus particulièrement gauche et que la durée du QRS est > à 150 ms, il faut implanter un CRT-D. Les études MADIT-CRT, REVERSE, ainsi que RAFT ont montré un bénéfice important sur le plan du remodelage inverse ventriculaire gauche ainsi que sur un critère combiné fort incluant mortalité et hospitalisation pour insuffisance cardiaque ainsi que mortalité pour RAFT.
Pour les patients en classe III/IV ambulatoire, s’il existe un bloc de branche, plus particulièrement gauche et que la durée du QRS est supérieure à 120 ms, on implantera un CRT-D, si l’espérance raisonnable de survie est supérieure à 1 an.
Finalement, quand implanter un DAI sans resynchronisation ?
C’est là aussi la durée du QRS qui va être le discriminant en fonction du stade NYHA.
D’abord, en cas de classe NYHA II, on ne resynchronisera pas un patient qui a des QRS < 150 ms. Il s’agira alors, uniquement d’une indication de défibrillateur simple ou double chambre. Nous n’entrerons pas, dans ce cas, dans le débat entre DAI simple et double.
Si la classe NYHA est III ou IV ambulatoire et que la durée du QRS est < à 120 ms, il s’agira également d’une indication de DAI sans resynchronisation.
En pratique
L’extension de la resynchronisation aux stades II de la NYHA rend nécessaire de préciser finalement les indications restantes au défibrillateur sans resynchronisation. Actuellement, dans un centre d’implantation comme le notre, les indications de défibrillateurs se partagent entre 50 % pour les CRT-D et 50 % pour les DAI sans resynchronisation. L’évolution va probablement aller, avec l’extension des indications de CRT-D en classe II de la NYHA, vers une augmentation de la proportion d’implantation de CRT-D.
Il y a donc un chevauchement des indications respectives de CRT-D et de DAI sans resynchronisation dans les cardiopathies ischémiques ou non-ischémiques avec fraction d’éjection < 35 %/40 %.
La durée du QRS va être le grand élément discriminant : en stade II, il y a indication de CRT-D si la durée du QRS est > à 150 ms, particulièrement en cas de bloc de branche gauche typique ; en stade III et IV ambulatoire, c’est une durée du QRS > 120 ms qui va pousser vers l’implantation d’un CRT-D.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







