Polémique
Publié le 31 mai 2014Lecture 7 min
Doit-on ouvrir le TAVI aux centres de cardiologie interventionnelle sans circulation extracorporelle sur site ?
A. TIROUVANZIAM, L. AGUIRRE, A. BAMMERT, Y. BANUS, E. BRESSOLLETTE, M. BURBAN, B. LEURENT, Service de cardiologie interventionnelle, Nouvelles Cliniques Nantaises, Le Confluent, Nantes
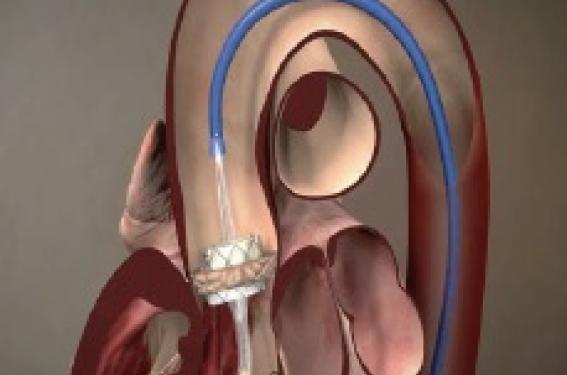
Les recommandations européennes concernant la prise en charge des valvulopathies qui ont été réactualisées en 2012 sont claires : le TAVI (transaortic valve implantation) ne peut être effectué que dans un centre de cardiologie interventionnelle avec un plateau équipé pour la circulation extracorporelle (CEC).
Bien que non fondées sur des études randomisées et/ou des métaanalyses (niveau de preuve IC à défaut de IA), il n’existe à ce jour, en dehors de l’expérience limitée à quelques centres pionniers en Europe, aucune étude permettant d’affirmer le contraire.
De nombreux arguments doivent néanmoins être pris en compte en 2014 qui plaident en faveur d’une évolution de ces recommandations.
Un traitement de référence chez les patients à risque
Au-delà des études désormais historiques que sont PARTNER cohorte A (patients à très haut risque, STS > 10-15 %) et PARTNER cohorte B (patients à risque extrême ou inopérables), les preuves s’accumulent concernant l’efficacité et la sécurité du TAVI chez les patients à haut risque, en comparaison de la chirurgie.
Ainsi, l’étude randomisée Core-Valve US pivotal(1) présentée lors du dernier congrès de l’American College of Cardiology, a démontré après 1 an une mortalité de 14,2 % pour le TAVI versus 19,1 % pour la chirurgie (p < 0,001), avec une réduction du risque absolu de 4,9 %.
Le vieillissement de la population, et par conséquent la prévalence accrue de la valvulopathie aortique (la plus fréquente en France avec près de 3 % de la population atteinte et plus de 5 % après 75 ans), laisse envisager une augmentation « linéaire » du volume des patients à haut risque et/ou contre-indiqués pour un remplacement aortique conventionnel.
Des indications qui s’élargissent : patients à risque intermédiaire, bioprothèses
Les résultats préliminaires très encourageants des études concernant les patients dits « à risque intermédiaire » (4 < STS < 8, études SURTAVI, PARTNERIIA) ne seront pas abordés ici. Ils viendront sans nul doute élargir les indications potentielles et futures de la technique.
Signalons ensuite l’augmentation significative des indications de TAVI posées pour dégénérescence de bioprothèses et notamment des formes sténosantes (plus de 50 % des bioprothèses implantées ont un diamètre inférieur à 21 mm favorisant le mismatch) et dont on attend, à terme, la validation en France.
Le choix des patients
Le praticien est confronté à un nombre croissant de patients octogénaires voire nonagénaires refusant la chirurgie conventionnelle (souvent confortés par l’entourage familial voire médical), même lorsque celle-ci est cliniquement et médicalement envisageable et licite. Leur choix est en faveur d’une procédure qu’ils jugent moins invasive, et qui offre une durée d’hospitalisation réduite sans nécessité de réadaptation postopératoire.
Ce choix n’est-il pas respectable et à prendre en considération dans la décision thérapeutique finale ? Il ne figure à aucun chapitre des recommandations.
Des listes d'attente qui s'allongent
L’accumulation des indications pour le TAVI génère ainsi des listes d’attente de patients cliniquement instables et une surmortalité dans l’attente de la procédure interventionnelle de plus de 10 % (dont 60 % de mort subite) selon les registres observationnels, que seules les salles de cathétérisme avec CEC sur site ne pourront absorber à l’avenir.
À ce titre la classe NYHA > III, la dysfonction ventriculaire gauche, l’insuffisance rénale et l’hypertension artérielle pulmonaire, fréquemment retrouvées dans cette population de patients TAVI, sont des facteurs prédisposant à cette surmortalité dans l’attente de la procédure, nécessitant le plus souvent de recourir à une valvuloplastie au ballon en stand by non dénuée de risque sur ce type de population.
Selon une étude récente de D. Mylotte et al.(2), 34 317 TAVI ont été réalisés dans 11 pays européens entre 2007 et 2011, variant de 6,1 par million d’habitants au Portugal à 88,7 par million en Allemagne, avec une moyenne de 32,9 ± 24,9 (la tendance générale outre-Rhin évolue vers un taux d’implantation de TAVI désormais supérieur aux valves biologiques et mécaniques).
Selon les auteurs, le taux moyen de pénétration du TAVI (rapport entre le taux effectif et le taux potentiel) n’était que de 17,9 % en 2011 ce qui montre une très large sous-utilisation du TAVI avec un potentiel européen de près de 160 000 implantations (158 371 selon le calcul précis des auteurs). L’usage du TAVI est intimement lié au statut économique et aux modes de remboursement propres à chaque pays.
Dans un monde idéal, l’usage d’une salle hybride avec CEC, combinant imagerie multimodale et conversion chirurgicale immédiate en cas de nécessité serait le gold standard.
Mais la réalité économique, ainsi que la pratique quotidienne actuelle du TAVI, notamment en France, ne plaident pas en faveur d’une généralisation de ce type de salle, trop coûteuse et complexe dans leur mise en œuvre et leur organisation. La mutualisation des moyens entre centres d’une même région sanitaire et ayant un intérêt médical commun est une solution mal heureusement très marginale en France.
Le concept initial du TAVI était d’offrir une alternative stent like sûre et efficace à la chirurgie de remplacement valvulaire conventionnelle.
Dans le registre FRANCE 2(3), 72,7 % des procédures ont été effectuées en salle de cathétérisme, 16,5 % en salle hybride et 10,8 % au bloc opératoire chirurgical, avec 98 % de succès d’implantation.
En Europe, 70 % des TAVI par voie transapicale sont réalisés en salle de cathétérisme conventionnelle, il en est de même pour la plupart des voies alternatives (transcarotidienne, sous-clavière et transaortique).
De plus, l’évolution technologique des prothèses, notamment en ce qui concerne leur profil, permettra certainement à moyen terme la réalisation du TAVI par voie transfémorale dans près de 90 % des cas, réduisant de facto les risques d’une conversion avec CEC.
Cette approche dite « minimaliste » (abord percutané strict en preclosing, sous anesthésie locale et sédation, sans écho transœsophagienne) a d’ailleurs été validée par plusieurs auteurs(4) avec un taux de complications comparable aux séries utilisant une approche conventionnelle (abord chirurgical, sous anesthésie générale, écho transœsophagienne, ± salle hybride avec CEC).
Par ailleurs, la conversion chirurgicale avec CEC en urgence au décours du TAVI a été étudiée dans une métaanalyse récente regroupant 9 251 patients à partir de 46 études (figure 1)(5) : la malposition de prothèse (embolisation) en est la principale cause et suivent par ordre décroissant en fréquence, la dissection aortique, la plaie ventriculaire, la régurgitation massive, la rupture d’anneau et l’obstruction coronaire. Les auteurs notent un taux de conversion de 0,6 ± 0,9 % pour la voie transfémorale et de 1,9 ± 1,7 % pour la voie transapicale. La mortalité opératoire à 30 jours atteint 67,1 % ± 37,9 % contre 7,5 % ± 4 % en l’absence de conversion.
Les futurs développements technologiques offrent des raisons d’être optimistes pour sécuriser encore davantage la procédure de TAVI, à l’instar de l’angioplastie coronaire :
- réduction des complications vasculaires par la diminution du profil des introducteurs (14 F pour la Edwards SAPIEN 3 et 16 F pour la CoreValve® Evolut™ R de Medtronic) ;
- réduction des fuites paraprothétiques et de la rupture d’anneau (hauteur de jupes maximisée pour améliorer l’étanchéité de la prothèse) ;
- réduction du taux d’AVC (filtres introduits par voie radiale) ;
- enfin, disparition des malpositions/embolisations de prothèses (valves repositionnables de nouvelle génération.
Figure 1. Mortalité à 30 jours après TAVI(5).
Un bref retour en arrière, rappelle l’histoire récente de l’angioplastie coronaire limitée en son temps aux centres avec CEC sur site et stand by chirurgical. L’avènement du stent a largement participé à autoriser sa pratique dans des cathlab conventionnels et démocratisé son usage, par des praticiens expérimentés et formés à cette technique (figure 2)(6) pour en faire aujourd’hui le premier mode de revascularisation coronaire. La formule « […] It is feasible to perform coronary angioplasty without surgical stand by, provided the physicians are experienced […] », du chirurgien cardiaque nord-américain Michael Mack s’appliquait à l’époque à la prise en charge de l’ischémie coronaire par l’angioplastie. En 2014, elle est sans doute transposable dans sa problématique à la sténose aortique et au TAVI.
Figure 2. Évolution du nombre d’angioplasties versus pontages de 1979 à 2002. Le parallèle peut être fait avec le TAVI.
Conclusion
Le TAVI doit pouvoir répondre à un problème croissant de santé publique.
La sélection des patients doit être effectuée et demeurer au sein d’une heart team évolutive et ouverte, élargie à d’autres spécialistes (dont le gériatre) et prenant en compte le choix du patient.
La majorité des complications est gérable dans un cathlab sans CEC sur site équipé à cet effet, afin de limiter le recours à la conversion chirurgicale cardiaque qui est grevée d’une lourde mortalité à 30 jours.
La nécessité d’ouverture progressive du TAVI à des centres sans CEC sur site doit être étudiée par les autorités de tutelle, pour des équipes expérimentées à haut volume interventionnel pouvant, le cas échéant, recourir à une assistance circulatoire.
Elle doit concerner en premier lieu des patients a priori non éligibles à la CEC (et à une conversion chirurgicale cardiaque en urgence) par la heart team (thorax hostile, aorte porcelaine, insuffisance respiratoire sévère, mammaire rétrosternale fonctionnelle, nonagénaire, STS > 10, etc.), afin de réduire les listes d’attente, la surmortalité, mais également les coûts liés à la prise en charge de tels patients.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


