Polémique
Publié le 31 mar 2008Lecture 10 min
Faut-il avoir peur du scanner coronaire ?
P. DUPOUY, J.-M. PERNÈS, E. APTECAR, Hôpital Privé d’Antony, Antony ; Clinique les Fontaines, Melun
Le fantasme est « une fixation mentale ou une croyance irraisonnée pouvant, dans certains cas, conduire à des actes excessifs ». La coronarographie, faite par des cardiologues un peu particuliers que l’on dit « interventionnels », a toujours souffert de son caractère invasif et sanglant. Le fantasme d’une imagerie coronaire non invasive et « innocente » est arrivé à son paroxysme avec le développement du scanner multibarrettes.
Ce fantasme est-il arrivé à maturité ?
Voilà une question à laquelle d’aucuns ont répondu peut-être un peu hâtivement par l’affirmative. Qu’en est-il exactement à l’heure où se profilent des machines toujours plus rapides et plus puissantes avec 256 voire 328 barrettes ? Les cardiologues interventionnels doivent-ils se méfier de cette nouvelle technique ? Faut-il l’accompagner ou la mépriser au risque d’être submergé par un fantasme qui deviendrait réalité et par la déferlante d’une image 3D qui est souvent très belle et très « communicante » à défaut d’être toujours « renseignante » ?
Qu’en est-il réellement aujourd’hui des capacités diagnostiques du scanner coronaire ?
Diagnostic lésionnel
Même avec les machines 64 coupes, un scanner cardiaque n’est jamais gagné d’avance. De la rigueur de l’acquisition dépend la qualité de la reconstruction et donc du diagnostic. Il ne sert à rien de passer des heures à analyser un segment coronaire flou qui restera de toute façon ininterprétable. Il n’existe pas de coronarographie « floue », l’analyse de l’image se faisant en direct, éventuellement après réacquisition d’une incidence particulière.
Les conclusions d’une coronarographie sont toujours précises et exhaustives.
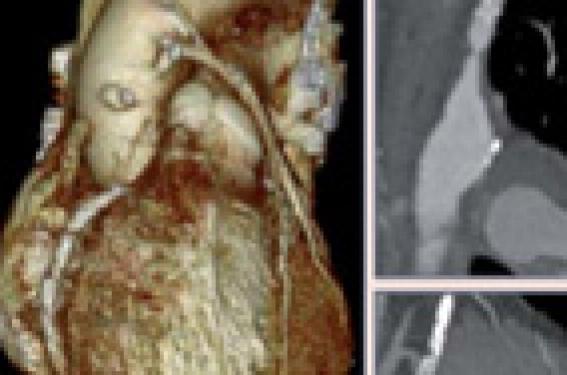
Artères coronaires normales : la meilleure indication du scanner.
Une belle plaque excentrée du début du segment 2 de la coronaire droite. Sténose non significative mais image inquiétante ! Traitement médical ?
La lumière intrastent telle qu’elle apparaît en fonction du diamètre de la prothèse. En dessous de 3 mm, il est difficile de se prononcer sur la présence d’une resténose surtout en cas de calcifications associées.
Au contraire, l’acquisition d’un scanner se fait en une fois et ne peut être répétée compte tenu de la quantité de produit de contraste utilisée et de la dose d’irradiation reçue par le patient. Il ne faut donc pas se « louper » : il faut ralentir le cœur autant que possible par l’utilisation large de bêtabloquants et bien communiquer avec le patient qui devra tenir une apnée de 8 à 25 secondes selon la machine utilisée (ce n’est pas toujours gagné !).
Moyennant et malgré toutes ces précautions, toutes les études s’accordent pour trouver 15 à 20 % de segments coronaires non analysables(1). Par ailleurs, compte tenu de la résolution maximale des machines (0,45 mm par pixel et jusqu’à 0,75 mm par pixel pour les 16 barrettes), il n’est pas possible d’évaluer une sténose dans une artère de moins de 2 mm de diamètre (ce qui nous amène au niveau de branches diagonales ou marginales moyennes ou même plus haut sur des artères très infiltrées comme chez les patients diabétiques).
Cela se retrouve dans l’analyse précise des résultats publiés où les valeurs de la précision diagnostique varient selon que l’on s’intéresse au segment coronaire, à l’artère ou au patient. Ainsi, la valeur prédictive négative et la spécificité sont-elles meilleures quand on étudie les segments coronaires que lorsque que l’on a une approche globale du patient. La seule explication à cela réside dans le fait que tous les segments dit « étudiés » n’ont pourtant pas été vus et qu’il est facile de conclure à la normalité d’un segment coronaire donné sans l’avoir réellement vu surtout chez des patients à prévalence de maladie coronaire faible. À l’inverse, la sensibilité décroît quand on passe du patient au segment ce qui souligne, là aussi, la difficulté à faire un diagnostic lésionnel précis sur tous les segments malades.
Diagnostic quantitatif
On connaît bien la problématique de l’angiographie coronaire quantitative qui n’a en fait que peu d’applications réelles dans la vie quotidienne d’une salle de cathétérisme. Le problème essentiel réside dans le choix d’une mesure de référence.
Avec les scanners multicoupes, les choses pourraient paraître plus simples puisque la taille de n’importe quel pixel dans le volume est connue. Restent les limites techniques des machines dont les plus précises ont une résolution spatiale de 0,4 mm. Quand on mesure une sténose de 0,5 à 1,5 mm de MLD, on induit une erreur potentielle de 10 à 30 % pour un écart de 1 pixel dans le contourage de la lésion ! Ces chiffres permettent de relativiser toute tentative de quantification manuelle des lésions. Quelques tentatives de développement de logiciels de quantification automatique des artères coronaires et des lésions ont été menées, mais n’ont pour le moment pas été validées.
En 2005, Leber et al.(2) concluaient leur article en précisant que la quantification était une des limites majeures du scanner coronaire avec un taux de corrélation de 0,54 entre les diamètres mesurés en angiographie et au scanner 64 coupes.
Dans le même article, la corrélation avec des mesures faites en échographie endocoronaire (considérée comme la méthode de quantification coronaire la plus précise) est à peine meilleure (à 0,61) avec une sous-estimation systématique de l’importance de la plaque par le scanner. Plus récemment, l’équipe du Centre chirurgical Marie Lannelongue a publié deux articles comparant des mesures faites au scanner 16 puis 64 coupes à des mesures échographiques endocoronaires(3,4). Si la corrélation entre les deux mesures est significative, il faut noter que l’intervalle de confiance pour les mesures au scanner va de -72 à + 56 % pour le 16 coupes et de -44 à +42 % pour le 64 coupes. Il paraît donc difficile de parler aujourd’hui de quantification scanner des lésions coronaires et l’utilisation pratique en paraît limitée par les possibilités techniques des machines et par les logiciels. Mais, comme pour la coronarographie, a-t-on besoin d’une quantification anatomique précise ?
Le problème des plaques calcifiées en imagerie scanner : sans commentaire !
Il faut savoir raison garder
Le scanner cardiaque est pour le moment un examen de dépistage dont l’intérêt est principalement de rassurer le praticien (et son patient) sur un dossier douteux et d’attirer l’attention sur une maladie coronaire jusque-là passée inaperçue ou négligée. Tout comme ce n’est pas la quantification angiographique qui pose l’indication thérapeutique, la découverte d’une lésion suspecte lors d’un scanner coronaire doit mener à pratiquer un bilan du retentissement ischémique fonctionnel des lésions détectées.
Dans l’état actuel des choses, le scanner ne peut pas remplacer la coronarographie. Il est troublant de voir que 70 % des indications de scanner sont des indications de 1re intention, sans recherche préalable d’ischémie qui ne sera prescrite que dans un deuxième temps. Comme la coronarographie et, pour le moment avec moins de précision, le scanner permet d’étudier le luminogramme.
On connaît le réflexe « oculodilatateur » qui pousse à des revascularisations pas toujours physiologiquement nécessaires. On doit aujourd’hui gérer le réflexe « oculo-scannocoronarographique » qui pousse à faire des coronarographies (et donc des revascularisations-sic) qui n’auraient pas été faites sur les arguments cliniques et fonctionnels.
Et que dire de l’utilisation du scanner multicoupes dans les services d’urgence comme aide à la décision et au tri des patients et qui n’a comme véritables indications que celles déjà connues de ce type d’imagerie que sont les embolies pulmonaires, les dissections aortiques ou autres urgences non coronaires…
Pour se faire plaisir : un anévrysme thrombosé du trépied d’une coronaire droite calcifiée et stentée (chercher le stent !).
Les bonnes et les mauvaises indications
L’imagerie coronaire par scanner est pour le moment confrontée à une ambiguïté de fond qui consiste en une précision diagnostique d’autant plus faible que les artères sont malades et en particulier calcifiées.
Le meilleur scanner sera obtenu chez un sujet jeune, mince aux artères normales. L’interprétation sera bien plus aléatoire chez un sujet obèse, âgé et aux multiples facteurs de risque.
Les calcifications sont un obstacle majeur à ce type d’imagerie en coupe, générant de nombreux faux positifs ou, au mieux, des examens non contributifs. On sait que le risque de survenue d’un événement cardiaque est directement lié au score calcique qui apparaît de fait comme un facteur de risque supplémentaire et doit, en tant que tel, conduire à une prise en charge plus agressive des autres facteurs de risque voire à une recherche d’ischémie myocardique. Mais en aucun cas une calcification ne peut être tenue responsable d’une douleur thoracique plus ou moins typique.
Qu’on se le dise, le scanner coronaire n’a pour le moment pas fait chuter le nombre de coronarographies. En effet, les coronarographies de principe des bilans de cardiomyopathies non obstructives ou des valvulopathies ont été remplacées par les faux positifs inhérents à ce type d’imagerie. De la même manière, il n’a pas non plus fait augmenter le nombre d’angioplasties (on le voit sur les statistiques d’activité 2007) tant il est vrai qu’il est rare de découvrir une lésion significative chez un patient asymptomatique et sans facteur de risque ! Les autres patients auraient de toute façon eu un jour ou l’autre une coronarographie ou un test d’effort.
Tout le monde s’accorde pour le moment pour dire qu’il n’y a aucune indication de scanner coronaire chez un patient porteur de facteurs de risque et présentant des douleurs thoraciques typiques avec une épreuve d’effort positive. À fortiori, dans des situations d’urgence ou en cas d’instabilité ischémique lors desquelles le maître mot reste « vite » et où la pratique d’un scanner coronaire serait synonyme de perte de chance pour le patient.
Aujourd’hui, la meilleure indication du scanner coronaire reste l’élimination d’une maladie coronaire chez des patients à risque intermédiaire chez qui les tests fonctionnels sont non contributifs ou impossibles à faire.
Les suivis de revascularisation sont un sujet de polémique permanent.
Les reconstructions volumiques sont une aide précieuse pour l’analyse des pontages aortocoronaires dont il arrive souvent qu’on ne connaisse ni le nombre, ni l’emplacement et parfois même s’ils sont perméables ou non – situation parfois inconfortable en coronarographie.
Pour ce qui est des stents, seules les larges prothèses (> 3 mm) placées dans un segment proximal pas trop calcifié seront interprétables. À l’évidence, plusieurs stents plus ou moins superposés sur un segment coronaire long ne pourront pas être correctement analysés et ne devraient pas être explorés par ce type d’imagerie.
Qui doit faire les scanners coronaires ?
Question éminemment polémique qui doit pourtant être posée. Force est de constater que les cardiologues notamment « interventionnels » ne sont pas les plus mal placés pour explorer une pathologie dont ils connaissent toutes les particularités cliniques et anatomiques. Il faut, de toute façon, des praticiens investis dans l’imagerie cardiologique et, pourquoi pas, un staff multidisciplinaire qui pourrait valider et affiner le diagnostic posé.
Le « retour sur image » par confrontation de l’image scanner et de l’image coronarographique est indispensable à la formation d’un médecin qui veut faire du scanner cardiaque et, là encore, le cardiologue n’est pas le plus mal placé.
Former les futurs cardiologues
Il existe déjà un DIU qui forme de nombreux médecins mais l’avenir appartient aux jeunes et il faudrait aussi que les jeunes cardiologues en formation aient accès à des stages formateurs sur l’imagerie en coupe pendant leur cursus pour ancrer la cardiologie dans ce type d’imagerie.
La formation est effectivement un élément majeur sur un examen qui est encore un exploit technologique à chaque acquisition. On ne compte plus le nombre de centres qui ont arrêté de faire du scanner coronaire par désaffection des correspondants et des opérateurs après quelques premières expériences désastreuses sur le plan de la qualité.
L’idée de confrontations pluridisciplinaires a séduit de nombreuses équipes et a parfois permis de démarrer l’activité de scanner coronaire. La mise en commun des compétences de chacun est évidemment un plus, mais force est de constater qu’il n’y a qu’une souris par ordinateur et donc un seul praticien réellement opérateur. Pour que cette association garde son intérêt, il faut que cela traduise une vraie volonté de partage de l’activité et de création d’une équipe qui seule pourra faire face à une demande croissante.
Reste que le scanner coronaire n’a aucune nomenclature propre et n’existe donc même pas aux yeux de nos tutelles. Le travail d’un spécialiste n’est donc pas reconnu… alors celui de deux !
Il est important et urgent que cet examen soit enfin reconnu ne serait-ce que pour pouvoir évaluer précisément sa pénétrance.
Les reconstructions 3D permettent de facilement visualiser les pontages perméables ou occlus ainsi que les éventuelles sténoses sous-clavières.
Conclusion
Toutes ces remarques pourraient sembler anecdotiques voire dépassées si ne commençaient à paraître des publications visant à démontrer que non seulement le scanner cardiaque permet de faire le diagnostic lésionnel mais pourrait aussi permettre le choix du traitement interventionnel ou chirurgical ! De la science fiction ? Pas si sûr. Il est d’ores et déjà licite d’envoyer un patient se faire opérer d’un remplacement valvulaire sur l’argument d’un scanner coronaire normal.
Compte tenu des capacités techniques des scanners actuels, le propos peut paraître excessif mais quid des scanners de demain ? Il faut peut-être nous préparer à une vraie révolution intellectuelle. L’artériographie diagnostique a disparu en 10 ans, balayée par le scanner (tiens justement !), l’IRM et le Doppler. C’est bien pour cela qu’il est primordial que les cardiologues et en particulier les cardiologues interventionnels s’investissent, si possible avec l’aide de leurs sociétés savantes, dans l’imagerie coronaire en coupe.
Malgré toutes les limites techniques actuelles, il est fort probable que dans un délai de 10 ans, l’imagerie en coupe (scanner, IRM) soit une vraie alternative à la coronarographie. C’est un pan entier de l’activité cardiologique qui est ainsi menacé. À défaut de nous y mettre vraiment et massivement nous pourrions assister, impuissants, à une redistribution des cartes entre les différents praticiens en charge du patient coronarien.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


