Publié le 01 mar 2020Lecture 7 min
Les pièges dans l'évaluation du rétrécissement aortique
Caroline CHONG-NGUYEN, département de cardiologie, Hôpital Bichat, Paris
JESFC
Le rétrécissement aortique (RA) est la valvulopathie la plus fréquente dans les pays développés, touchant 3,4 % des patients au-delà de 75 ans, et associé à une mortalité de 60 % à 5 ans en l’absence de traitement chirurgical ou interventionnel(1). Ainsi, poser le diagnostic d'un RA serré est crucial chez un patient présentant des symptômes compatibles (dyspnée, angor, syncope) car la prise en charge thérapeutique en découle.
L'échographie cardiaque est la principale technique d’évaluation du RA. Cette évaluation est difficile et comporte de nombreux pièges, à la fois dans le recueil des données et dans leur interprétation.
Les principaux critères écho- Doppler de RA serré sont, outre l’importance des calcifications aortiques, le pic de vitesse maximale du flux transvalvulaire Vmax > 4 m/s, un gradient moyen > 40 mmHg une surface valvulaire aortique < 1 cm2 (0,6 cm2/m2), et un index de perméabilité (IP) < 0,25(2). Les pièges principaux de l’évaluation échographique du RAC sont les erreurs dans le recueil des données et les situations hémodynamiques particulières qui en rendent l’interprétation difficile. En cas de discordance entre les différentes mesures ou de discordance avec l’aspect morphologique et notamment l’importance des calcifications, il est essentiel de rechercher des causes d’erreur.
Erreurs de mesure
La mesure de la Vmax et du gradient moyen
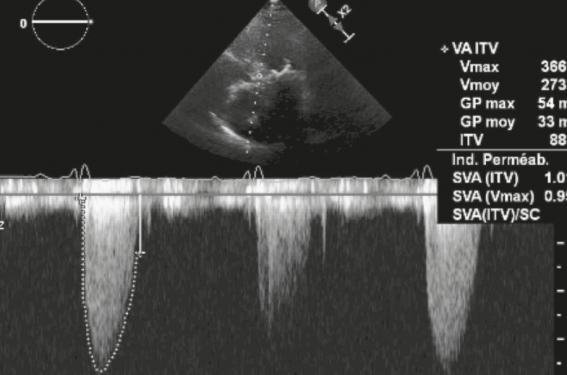
La sous-estimation du gradient moyen ou de la Vmax est une cause fréquente d’erreur dans l’évaluation de la sévérité du RA. La mesure du flux transaortique est effectuée en Doppler continu. Afin de recueillir la valeur maximale, il est indispensable de multiplier les incidences : apicale 5 cavités, apicale 3 cavités, suprasternale, parasternale droite (avec la sonde Pedoff mais possible avec la sonde classique couplée), sous-costale.
Environ 20 % des patients étiquetés RAC moyennement serrés sont reclassés en RAC serrés grâce à la multiplication des incidences, et notamment l’utilisation de l’incidence parasternale droite (figure 1).
Figure 1. A. Mesure du gradient moyen et de la Vmax en Doppler continu en incidence 5 cavités. B. En incidence parasternale droite.
Surface valvulaire aortique
La surface valvulaire aortique peut s’obtenir par l’équation de continuité (surface fonctionnelle) selon la formule suivante SVAo = Π/4 x DCCVG2 x ITVCCVG/ITVAO, où DCCVG correspond au diamètre de la chambre de chasse du ventricule gauche, ITVCCVG à l’ITV sous-aortique, et ITVAO à l’ITV du flux transaortique (recueilli simultanément au gradient moyen et au pic de vitesse).
La planimétrie (surface anatomique) est un paramètre assez peu reproductible, et non recommandé car souvent limité par les calcifications valvulaires. La surface valvulaire est en valeur absolue un paramètre moins robuste que le gradient moyen ou la Vmax et n’est pas utilisée seule en routine pour la prise de décision clinique.
Il s’agit d’une mesure difficile dont l’erreur se reporte au carré sur la surface valvulaire (0,1 cm2 par mm d’erreur). Les valeurs normales du DCCVG sont de 24 mm ± 4 mm chez l’homme et de 21 mm ± 2 mm chez la femme.
Les erreurs de mesure de la surface valvulaire aortique peuvent être liées à une erreur de mesure de chacun des paramètres rentrant dans l’équation de continuité : – diamètre de la chambre de chasse du ventricule gauche (VG) ;
– ITV sous-aortique flux sousaortique ;
– ITV aortique flux aortique.
Diamètre de la chambre de chasse du ventricule gauche
La mesure du DCCVG(3) se fait :
– en incidence parasternale grand axe ;
– en mésosystole lorsque la chambre de chasse est la plus circulaire et la moins elliptique ;
– à la base d’insertion des feuillets de la valve aortique (comme pour la mesure de l’anneau aortique). Mesurer le DCCVG 5 à 10 mm en dessous du plan d’insertion des cusps revient à sous-estimer sa valeur, d’autant plus qu’il existe un bourrelet septal ;
– de bord interne à bord interne à partir du point de rencontre entre la cusp antéro-droite et le septum, jusqu’au point d’insertion entre la cusp postérieure et le feuillet mitral antérieur (figure 2) ;
– en évitant les calcifications : utiliser un plan qui coupe le plus large diamètre en excluant les calcifications. Modifier légèrement l’angle de la sonde permet de s’affranchir de ces calcifications.
Figure 2. A. Mesure à la base d’insertion des feuillets et non 5-10 mm en dessous. B. Mesure de bord interne à bord interne.
En cas de discordance entre la surface et les autres paramètres, d’autres techniques peuvent être utiles.
• Confronter la valeur mesurée à la valeur prédite du DCCVG
L’utilisation de la formule qui permet de prédire le DCCVG (DCCVG = 5,7 x surface corporelle + 12,1) permet d’évaluer la cohérence de la mesure : une différence de plus de 2 m entre la valeur mesurée et la valeur calculée doit faire penser à une erreur de mesure. Cette formule ne doit bien sûr pas remplacer la valeur directe et ne doit être utilisée chez les patients obèses(4).
• Confronter aux valeurs d’autres techniques d’imagerie
La confrontation de la mesure du DCCVG en ETT 2D avec celle en scanner ou ETO 3D peut rattraper des erreurs liées au caractère non circulaire de la CCVG :
– 52 % des RAC bas gradient paradoxal dit serrés et 12 % des RAC bas débit bas gradient dit serrés sont reclassés en RAC moyennement serrés après confrontation avec le scanner(5) ;
– 10% des RAC dit serrés sont reclassés en RAC moyennement serrés après confrontation avec l’ETO 3D(6).
La mesure du diamètre en scanner et en ETO est celle du diamètre moyen, qui est plus grande que la mesure en ETT 2D qui mesure le diamètre le plus petit de la CCVG en général de formel elliptique et non circulaire.
La mesure du flux sous-aortique - L’ITV sous-aortique
Il s’agit d’un paramètre essentiel dans l’équation de continuité mais aussi pour l’évaluation du volume d’éjection systolique (VES). La mesure est effectuée en Doppler pulsé en plaçant la fenêtre Doppler à 5-10 mm sous la CCVG en incidence 5 cavités par voie apicale. À l’obtention d’une accélération du flux, il est nécessaire de remonter et de recueillir le flux avec la plus belle enveloppe associée à son clic de fermeture sans clic d’ouverture (figure 3).
Figure 3. Mesure de l’ITV sous aortique en fonction de la distance du curseur par rapport à la valve. La mesure correcte est la 3e mesure.
La valeur est sous-estimée si :
– la fenêtre Doppler est placée trop loin de la valve ;
– il existe un défaut d’alignement avec le flux sous-aortique.
La valeur est surestimée si :
– la dispersion spectrale est incluse dans la mesure (« les cheveux ») ;
– le curseur est placé trop près de la valve ;
– il existe une accélération sousaortique dynamique liée à une obstruction, qui invalide l’équation de continuité car le profil de vitesse n’est plus plat en amont de la valve.
La mesure du flux transaortique - L’ITV aortique
Les erreurs liées à la sous- ou surestimation sont les mêmes que celles du gradient et de la Vmax. La figure 4 est un algorithme issu des recommandations européennes qui résume la stratégie d’évaluation échocardiographique du RAC.
Ces recommandations insistent sur la hiérarchie des différentes mesures, en commençant par une analyse de la morphologie valvulaire et l’importance des calcifications, signe indirect très sensible de la sévérité du RA.
En présence d’une discordance entre gradient et surface, les deux éléments importants sont l’élimination des causes d’erreur et l’évaluation du VES.
Figure 4. Évaluation du rétrécissement aortique d’après les recommandations européennes 2017.
Situations hémodynamiques particulières
Fibrillation atriale
Le pic de vitesse et le gradient moyen peuvent être abaissés en cas de fibrillation atriale (FA) rapide. La variabilité des cycles rend plus difficile l’utilisation de l’équation de continuité. Elle reste fiable en cas de FA peu rapide, en moyennant des mesures sur 5 cycles et en choisissant des intervalles RR assez réguliers. L’IP peut être utilisé.
Hyperdébit
Dans le cas d’une élévation des gradients, il est indispensable d’éliminer un hyperdébit : inclure dans l’interprétation le volume d’éjection systolique (VES), le débit cardiaque et l’index de perméabilité (rapport des ITV ou des vitesses sous aortique/aortique, dont la valeur inférieure à 0,25 est bien corrélée au RA serré) est indispensable. Les causes d’hyperdébit à éliminer sont : l’anémie, la présence d’une fistule artério-veineuse, l’hyperthyroïdie, la grossesse et la présence d’une insuffisance aortique associée.
Bas débit-bas gradient et dysfonction VG
La définition du RA en bas débit bas gradient est une surface valvulaire < 1 cm2 associée à un gradient moyen < 40 mmHg et un dysfonction VG < 40 %. L’ETT de repos ne permet pas de distinguer un RA serré d’un RA moyennement serré associé à une cardiomyopathie dont le débit est insuffisant pour assurer une ouverture normale des cusps aortiques. L’échographie dobutamine est l’examen de choix pour répondre à la question : en présence d’une réserve contractile (VES augmentant de plus de 20 %) une surface valvulaire restant à moins de 1 cm2 avec une élévation des gradients moyens à plus de 40 mmHg conclut à un RA serré.
RA en bas débit-bas gradient paradoxal
La définition du RA bas débitbas gradient paradoxal est une surface valvulaire < 1 cm2 associée à un gradient moyen < 40 mmHg, une FEVG normale et un VES < 35 ml/m2. Cette discordance entre la surface et le gradient doit d’abord faire suspecter une erreur de mesure. En l’absence d’erreur retrouvée, le diagnostic de RA serré peut être conforté par l’étude du score calcique par scanner (> 1 200 chez la femme, > 2 000 chez l’homme).
En pratique
L'échographie cardiaque est l'examen de référence dans l'évaluation du RA et la décision de prise en charge thérapeutique du RA serré.
Effectuer des mesures rigoureuses et de manière répétée est indispensable.
La confrontation des différentes valeurs entre elles mais aussi avec les données cliniques et d'autres techniques d'imagerie permet de vérifier leur cohérence et d'adopter la stratégie la plus adaptée pour chaque patient.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






