Publié le 15 jan 2008Lecture 6 min
Le syndrome d'Eisenmenger
J. LOSAY, CCML, Le Plessis-Robinson
Le syndrome d’Eisenmenger, associant une hypertension artérielle pulmonaire et un shunt droit-gauche est présent chez 4 500 à 8 500 patients en France. Les cardiopathies associées les plus fréquentes sont la communication interventriculaire (CIV), le canal atrioventriculaire (CAV) complet, le tronc artériel commun, le canal artériel (CA) et le ventricule unique (VU).
Histoire naturelle
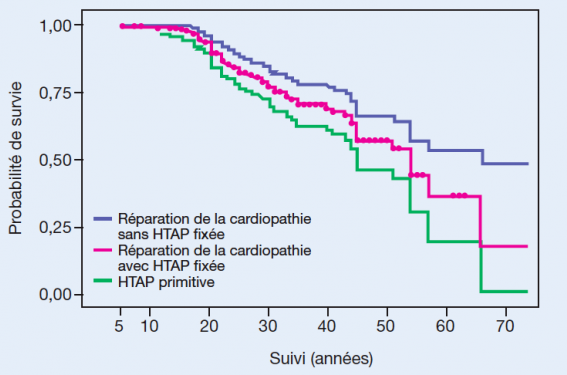
L’évolution naturelle de ce syndrome est relativement lente ; environ 75 % des patients survivent à l’âge de 40 ans, survie bien supérieure à celle de l’HTAP primitive (figure). Fait essentiel, la survie diminue de 20 ans si la cardiopathie est réparée alors que le sujet a une HTAP fixée. Les causes de décès sont la mort subite, l’insuffisance ventriculaire droite. Viennent ensuite les saignements, les accidents thromboemboliques, les endocardites et les AVC. Les circonstances de décès sont souvent une grossesse ou une intervention chirurgicale extracardiaque. Les facteurs de risque sont le jeune âge au diagnostic, des signes fonctionnels importants, une syncope, les troubles du rythme, la dysfonction ventriculaire droite, une cardiopathie congénitale complexe et une fonction rénale altérée. Enfin, une pression moyenne dans l’OD supérieure à 10 mmHg ou une saturation artérielle périphérique inférieure à 85 % est de mauvais pronostic.
Suivi du syndrome d’Eisenmenger.
Clinique
Le syndrome d’Eisenmenger est toujours symptomatique. La dyspnée d’effort, constante, est due à l’augmentation de l’hypoxie à l’exercice, les résistances pulmonaires étant fixes et les résistances systémiques baissant ; elle est aggravée par l’insuffisance ventriculaire droite. Le syndrome d’hyperviscosité, présent chez 30 à 40 % des patients, associe céphalées, vertiges, troubles visuels, fatigue et myalgie. Il est secondaire à la polyglobulie microcytaire, qui diminue l’apport en oxygène aux tissus. Chez ces patients, il faut surveiller régulièrement la numération globulaire. Des douleurs rétrosternales sont signalées par 3 % des patients ; elles peuvent être secondaires à des lésions coronaires, à une hypoxie myocardique liée à la cyanose ou encore à une embolie pulmonaire, à une dissection ou une fissuration d’un anévrisme du tronc de l’artère pulmonaire.
Le diagnostic d’Eisenmenger est affirmé sur l’hémodynamique et l’angiographie capillaire ; une surveillance biannuelle est nécessaire avec ECG, échocardiographie, numération. Un test de marche et un Holter seront réalisés chaque année. Suivant la clinique on ajoutera un scanner ou une IRM et un éventuel cathétérisme.
Complications
Les arythmies sont les plus fréquentes et surviennent inéluctablement en fin d’évolution. Elles sont secondaires à la cardiopathie primitive et à l’HTAP qui favorise l’hypertrophie auriculaire et ventriculaire droites. Les conséquences de ces arythmies sont multiples : risque d’embolie systémique, diminution du débit systémique, aggravation de la dysfonction des ventricules. Il faut une surveillance Holter annuelle pour détecter des troubles du rythme paroxystique annonciateurs. Le traitement est médicamenteux (amiodarone), mais aussi par ablation d’un flutter par radiofréquence, implantation d’un défibrillateur cardiaque implantable chez ces patients dont l’espérance de vie est relativement importante.
L’accident vasculaire cérébral, classiquement attribué à la polyglobulie, est le plus souvent secondaire à une arythmie, à une HTA, à une dysfonction ventriculaire droite. Son incidence est estimée à 1 % par année-patient. Il est observé chez 8 à 15 % de la population.
Les infections sont également fréquentes :
- l’endocardite est favorisée par les hautes pressions à droite associée à une IP ou IT, la cyanose augmentant le risque. Elle est observée chez 2 à 4 % des patients, a une mortalité de 15 %, est la cause de 7 % des décès ;
- un autre accident infectieux est l’abcès du cerveau ; favorisé par le shunt droit-gauche, il atteint 4 à 6 % des patients. La prophylaxie antibiotique est indispensable chez ces patients. Devant un épisode fébrile mal expliqué et se prolongeant un peu, on doit demander échocardiographie, scanner et IRM.
Les saignements sont favorisés par la diminution des facteurs de la coagulation due à la consommation intravasculaire et à l’atteinte hépatique. La localisation de ces saignements est cutanéo-muqueuse, mais aussi pulmonaire. Les deux causes des hémoptysies sont une embolie pulmonaire et un saignement des collatérales aorto-pulmonaires. Elles sont responsables de 13 % des décès. Le diagnostic se fait sur le scanner ou l’artériographie. Le traitement des collatérales est l’embolisation.
La thrombose pulmonaire :
- intraartériolaire, c’est le processus évolutif de la maladie vasculaire ;
- intraartérielle pariétale, elle est observée au scanner chez 21 % des patients. Souvent silencieuse, elle aggrave encore la postcharge du ventricule droit. Il faut répéter le scanner tous les deux à trois ans et traiter par AVK.
La dissection et l’anévrisme sont d’autres complications au niveau de l’artère pulmonaire. La chirurgie peut être discutée.
Les situations difficiles
Au cours de l’évolution du syndrome d’Eisenmenger, il existe des situations particulières difficiles.
La grossesse est observée chez 20 % des femmes. Le pronostic maternel est sombre avec 10 à 40 % de mortalité ; 80 % de ces décès surviennent dans les 5 semaines du post-partum et 10 % pendant la grossesse. La mortalité est corrélée à la survenue de grossesse antérieure, au niveau de la pression artérielle pulmonaire diastolique et à la pratique d’une césarienne. Le pronostic fœtal est également médiocre : 8 % des enfants décèdent in utero et ils sont prématurés ou dysmatures dans 70 % des cas. La grossesse reste formellement contre-indiquée chez ces patientes.
La contraception est difficile. Les œstrogènes entraînent un œdème et un risque de thrombose, le stérilet expose à l’endocardite, la stérilisation à un risque chirurgical important. Restent les progestatifs purs : ils n’entraînent pas d’effet indésirable, mais leur taux d’échecs n’est pas négligeable.
La chirurgie extracardiaque a une mortalité immédiate entre 7 et 15 %, due au saignement, à la baisse des résistances systémiques avec augmentation du shunt droit-gauche et à la dysfonction ventriculaire droite. Le risque est le même que l’anesthésie soit générale ou locorégionale. Il n’y a pas de chirurgie mineure chez ces patients et il faut toujours en discuter le rapport bénéfice/risque.
Traitements
Le traitement médical est encore peu formalisé. L’oxygène nocturne ne change pas l’évolution.
Devant des signes d’hyperviscosité :
- si l’HCT est > 65 % : on procède à une saignée avec remplacement isovolumique ;
- si l’HTC est < 65 % : on apporte du fer.
Il ne faut en aucun cas essayer de normaliser l’hématocrite puisque son augmentation est utile. La vaccination antigrippale s’impose.
Les digitalo-diurétiques sont donnés dans l’insuffisance ventriculaire droite et la prescription de bêtabloquant peut se discuter. Il ne faut pas donner d’IEC ni d’inhibiteurs calciques, car la baisse des résistances systémiques augmente le shunt droit-gauche.
Le problème du traitement anticoagulant est toujours discuté. Il existe en effet des risques hémorragiques secondaires aux anomalies d’hémostase et à l’anatomie. Par ailleurs, il existe des risques thromboemboliques importants : artériolaire in situ, risque d’embolie pulmonaire et d’AVC.
En pratique, on doit mettre le patient sous anticoagulant s’il existe une embolie pulmonaire récente. On peut discuter la mise sous antiagrégant plaquettaire devant les AVC.
Parmi les nouveaux vasodilatateurs, le bosentan diminue l’activation plaquettaire. Ces derniers sont certainement un progrès avec une amélioration des signes fonctionnels. Ils n’ont pas encore prouvé qu’ils entraînent une amélioration de la durée de vie dans cette indication. Il faut éviter la prostacycline intraveineuse car le risque infectieux est très important (10 % d’endocardites). Le bosentan se donne par voie orale, est efficace sur le test de marche mais nécessite une surveillance hépatique et de l’hémoglobine. Le sildénafil, utilisé par voie orale, est efficace chez l’enfant et dans l’HTAP primitive. Il n’y a pas de surveillance biologique.
La greffe cœur-poumon est une décision difficile, car l’évolution spontanée peut être longue. Il faut la discuter lorsque l’IVD est importante et récidivante, et devant l’importance des signes fonctionnels.
En pratique
La prévention est essentielle. Le diagnostic et la réparation des cardiopathies congénitales doivent être faits avant que l’HTAP ne se soit fixée. Il s’agit d’un suivi à long terme d’un patient symptomatique à risque de complication grave invalidante, imposant une surveillance biannuelle clinique, échocardiographique et de la numération. Il faut prendre en compte les progrès du traitement médical et chez ces patients avec des résistances pulmonaires > 8 unités Wood/m2, un traitement médical précoce alors que le patient a encore un capital artériolaire permet de mieux ralentir l’évolution locale anatomique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







