Publié le 21 avr 2009Lecture 7 min
Sténose de l'artère rénale : qui explorer, qui traiter ?
H. IZZEDINE, Hôpital de la Pitié-Sâlpêtrière, Paris

La sténose de l’artère rénale (SAR) est une pathologie très fréquente notamment sur un terrain polyvasculaire associant hypertension artérielle (HTA) et insuffisance rénale (IR). Il est ainsi tentant d’établir une relation de causalité entre la SAR et l’HTA et/ou l’IR et donc de pousser au geste d’angioplastie de l’artère rénale. Cependant, cette attitude médicale pose un dilemme. Doit-on explorer tout patient hypertendu ? Et pour ceux qui ont une sténose, qui et comment doit-on traiter ?
En effet, jusqu’à ce jour, dilater une artère rénale permettait un contrôle (souvent imparfait) de la pression artérielle avec un médicament en moins mais n’améliorait pas la fonction rénale, et ce à travers des études randomisées de durée trop courte ne dépassant pas 1 an. Par ailleurs, reste en suspens plusieurs questions à savoir :
- l’influence du traitement médical optimal (antiagrégants plaquettaires, statines, etc.) sur l’évolution des SAR ;
- quel sous-groupe de patients bénéficient d’une revascularisation ?
- quel est le risque d’embolie de cholestérol ?
Schématiquement, deux grandes entités de SAR s’opposent :
- la sténose athéromateuse, la plus fréquente (65 % des cas), de siège proximal (ostial ou juxtaostial) et généralement unilatérale (80 % des cas), survenant typiquement sur un terrain polyartériel après 40-50 ans, et dont l’évolution naturelle est l’aggravation progressive jusqu’au stade d’occlusion chronique ;
- la sténose par dysplasie fibromusculaire, siégeant typiquement sur les portions moyenne et distale du tronc de l’artère rénale, fréquemment bilatérale et multiple (30 % des cas) et atteignant les branches de division. Ces sténoses sont habituellement découvertes chez des patients d’âge jeune et plus souvent de sexe féminin, et peuvent à tout moment se compliquer d’occlusion aiguë par dissection de la paroi artérielle. Les autres mécanismes sont rares (< 5 % des cas). Il s’agit des lésions d’artérite inflammatoire et des sténoses iatrogènes post-chirurgicales, post-radiques, ou exceptionnellement par compression extrinsèque.
Cette mise au point de pratique clinique s’intéresse aux sténoses athéromateuses de l’artère rénale (SAAR).
Le contexte
La SAAR est très fréquente. Sa prévalence est variable dans les études cliniques selon les séries autopsiques (selon l’âge [31 % avant 55 ans, 53 % après 75 ans, 86 % après 86 ans], la cause de décès [autopsie après AVC n = 348, sténose > 75 % : 10,4 %, autopsie après infarctus du myocarde n = 297 sténose > 75 % : 12,0 %]) ou cliniques (14-30 % au cours des insuffisances coronariennes ; 33 % au cours des insuffisances cardiaques congestives au-delà de 70 ans ; 22-45 % au cours des artérites des membres inférieurs). Son évolution naturelle présente des similarités avec les sténoses carotidiennes, des artères des membres inférieurs et des coronaires (progression en moyenne de 50 % de la lésion initiale par an ; risque de thrombose de 10 % par an, aggravation de l’HTA, de la fonction rénale, risque d’atrophie rénale, de protéinurie, d’insuffisance cardiaque et de surmortalité cardiovasculaire). En effet, la SAAR représente un facteur de risque cardiovasculaire majeur (risque relatif de décès cardiovasculaire x 5,7). Comparativement à la population générale, la SAAR multiplie le risque d’angine de poitrine, de maladie artérielle rénale et de maladie colique d’un facteur 2,1, 3,3 et 3,5 respectivement. C’est dire l’importance de son diagnostic et de sa prise en charge.
Qui doit-on explorer ?
Le tableau le plus typique est celui d’un patient diabétique tabagique de plus de 50 ans, insuffisant rénal et coronarien, hypertendu mal contrôlé malgré une trithérapie ou présentant une HTA accélérée à maligne. En pratique clinique, une sténose de l’artère rénale est recherchée devant :
- une HTA antérieure d’aggravation récente inexpliquée,
- une HTA maligne,
- une HTA résistante à une trithérapie comportant un diurétique,
- une IR sous IEC ou ARAII (une augmentation > 20 à 30 % de la créatininémie de base est requise),
- l’association d’une HTA à une asymétrie de la taille des reins, une hypokaliémie, un OAP flash ou à un athérome extrarénal.
Qui ou plutôt comment doit-on traiter ?
La figure 1 résume l’évolution de l’identification et la prise en charge de l’HTA rénovasculaire et de la néphropathie ischémique dans le temps. En effet tout patient chez qui a été diagnostiqué une SAAR est a fortiori un patient à risque majeur d’accident cardiovasculaire et/ou de dysfonction rénale. Il y va ainsi de soi qu’un traitement doit être instauré, mais lequel ?
Figure 1. Évolution de l’identification et de la prise en charge des SAAR.
En février 2007 aux États-Unis, le CMS (Center for Medicaid and Medicare Services) a convoqué une réunion spéciale sur le traitement de la sténose athéromateuse de l’artère rénale (SAAR). En effet, il a été constaté une importante augmentation des procédures endovasculaires avec pose de stent, de 7 660 en 1996 à 18 520 en 2000 avec une estimation de 35 000 en 2005. La majorité de ces procédures a été attribuée à l’activité des cardiologues. L’analyse du CMS, évaluant le bénéfice de l’angioplastie, était non concluante du fait de l’insuffisance de données concernant la mortalité, la progression de l’insuffisance rénale ou des événements cardiovasculaires. Même si l’angioplastie avec ou sans stent rétablit le flux sanguin intrarénal, ce geste reste associé aux complications locales telles que la dissection artérielle, la thrombose artérielle, et générale (notamment les embolies de cholestérol) ou tardives (resténose). Ainsi, à l’opposé des enthousiastes cardiologues et radiologues interventionnels, les néphrologues tendent plus vers un traitement médical conservateur incluant les bloqueurs du SRAA, les statines et les antiagrégants plaquettaires, actuellement considérés comme le traitement de choix des maladies athérosclérotiques. Les études prospectives randomisées en cours et examinant le rôle du traitement médical sur le sujet (étude CORAL (Cardiovascular Outcomes for Renal Atherosclerosis Lesions), étude ASTRAL (Angioplasty and STent for Renal Artery Lesions), étude STAR (STent placement and BP and lipid-lowering for progression of renal dysfunction caused by Atherosclerotic ostia stenosis of the Renal artery), et étude RAVE (Renal Atherosclerotic reVascularization Evaluation)) permettront certainement de répondre clairement à la question du choix thérapeutique : angioplastie de l’artère rénale ou traitement médicamenteux ?
Les raisons pour lesquelles on dilate actuellement les sténoses des artères rénales sont :
- la préservation néphronique,
- la protection myocardique,
- la tolérance hémodynamique rénale à l’introduction d’un bloqueur du SRAA,
- le meilleur contrôle de la pression artérielle.
Enfin, les patients ayant un syndrome inflammatoire et/ou une hyperéosinophilie avant tout geste endovasculaire seraient plus exposé au risque d’embolies de cholestérol et devraient de principe être à ce moment contre-indiqués pour de tels actes.
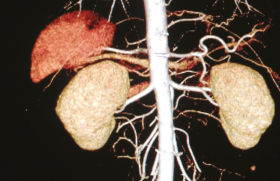
Figure 2. Sténose athéromateuse des deux artères rénales.
Figure 3. Embolies de cholestérol : les biopsies rénales effectuées avant traitement des SAAR mettent en évidence des embolies de cristaux de cholestérol dans 36 % des cas (Krishnamurti V et al, J Urol 1999 ; 161: 1093-6).
Jusqu’à ce jour, dilater une artère rénale permettait un contrôle (souvent imparfait) de la PA avec un médicament en moins mais n’améliorait pas la fonction rénale. Oui, mais la durée des études était trop courte et ne dépassait pas 1 an. De plus, deux études rétrospectives nous donnaient déjà un avant-goût de l’efficacité du traitement médicamenteux, l’une avec les statines (76 patients, réduction de la progression de la SAAR 6 % vs 31 % ; p = 0,03), l’autre avec les IEC (195 patients, survie globale sous IEC supérieure ; p = 0,015) et avec un risque d’aggravation de la fonction rénale moindre HR : 0,29 (IC95% : 0,09-0,92 ; p = 0,036).
Mais la réponse nous vient de l’étude ASTRAL qui a duré 4 ans et dont les résultats viennent d’être présentés lors du congrès de l’American College of Cardiology à Chicago. Les patients ont été randomisés entre angioplastie plus traitement médical vs traitement médical simple avait pour critère principal la surveillance de la fonction rénale. Entre novembre 2000 et octobre 2007, 806 patients ayant une sténose athéromateuse d’une ou des deux artère(s) rénale(s) ont été inclus dans 56 centres (52 au Royaume-Uni et 4 en Australie ou en Nouvelle-Zélande). Les patients inclus étaient pour des « raisons éthiques » ceux pour lesquels les cliniciens jugeaient, sur des critères subjectifs, que l’angioplastie n’était pas « obligatoire ». Pour respecter la clause d’ambivalence, les patients ne devaient pas avoir non plus de contre-indication à l’angioplastie. Les patients âgés en moyenne de 70 ans étaient des hommes pour 63 %, avaient une créatininémie moyenne de 179 µmol/l (eGFR 40 ml/min) et une pression artérielle moyenne de 151/76 mmHg, 30 % étaient diabétiques et presque la moitié coronariens.
L’angioplastie avec ou sans pose de stent a été jugée efficace chez 88 % des sujets.
Durant les 48 premiers mois de suivi, il n’y a pas eu de différence significative de la créatinémie qui a augmenté dans les deux groupes en moyenne d’environ 20 µmol/l. Il n’y a pas non plus eu de différence en termes d’insuffisance rénale aiguë, même chez les patients dont la fonction rénale était initialement la plus détériorée. Le contrôle tensionnel a été équivalent entre les deux groupes. La survenue d’un événement cardiovasculaire mortel ou non (infarctus, insuffisance cardiaque, AVC) a aussi été équivalente entre les groupes dont les traitements par statines et antiagrégants plaquettaires étaient similaires.
En pratique
L’étude ASTRAL, qui est la première étude dont la durée est suffisante pour juger de l’intérêt d’une angioplastie sur la fonction rénale et les complications cardiovasculaires, n’apporte aucun argument en faveur de l’angioplastie des SAAR.
En théorie, ne restent donc candidats à une angioplastie que ceux ayant des « OAP flash » ou une dégradation rapide de la fonction rénale.
Même si les études randomisées sont nécessaires, pour un patient donné rien ne vaut le flair du bon clinicien.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :