Rythmologie et rythmo interventionnelle
Publié le 02 juin 2009Lecture 5 min
Suivi du patient implanté
F. HIDDEN-LUCET, Institut de Cardiologie, GH Pitié-Salpêtrière
Les stimulateurs cardiaques sont de plus en plus sophistiqués et dotés de fonctions automatiques variées, dépendant des modèles et des marques, leur permettant de changer leurs réglages en fonction de différents paramètres (horaire de repos, présence de FA, présence d’une conduction AV avec PR long…). Leur contrôle en est donc rendu plus difficile et dépasse maintenant souvent le simple ECG avec test à l’aimant.
Les outils du cardiologue de ville
Clinique
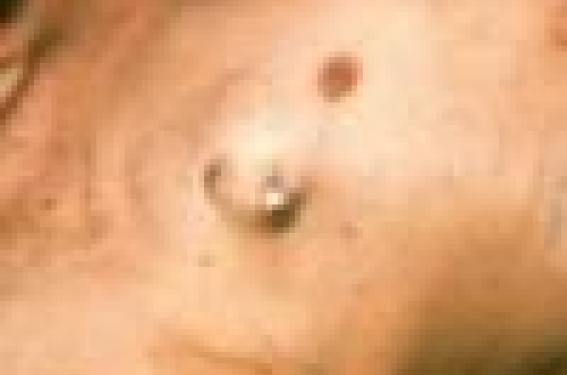
La loge de PM est normalement indolore, non érythémateuse, avec un boîtier en position stable. Un hématome, une rougeur érythémateuse, un amincissement cutané doivent faire adresser sans attendre le patient au stimuliste dans la crainte d’une infection ou d’une menace d’extériorisation du matériel. Une fois que la peau est lésée, il est trop tard pour réintervenir localement ; le traitement fait appel à une extraction complète de matériel qui est un geste lourd (figure 1).
Figure 1. Extériorisation de PM (noter les différentes cicatrices correspondant aux changements successifs de boîtier).
Au niveau général, un dysfonctionnement ou un réglage inadéquat du PM peuvent être suspectés devant la survenue de malaises ou syncopes (dysfonctionnement du PM, troubles du rythme), d’une dyspnée (défaut d’accélération du PM ; syndrome du PM), de stimulations pectorales ou phréniques (déplacement de sonde, fuite de courant sur lésion de sonde).
Carnet de PM
Il apporte des informations précieuses : marque du PM, indication, stimulodépendance, centre référent, type de sondes, fonctionnement et date du dernier contrôle. Malheureusement, l’expérience montre que tous les patients ne possèdent pas ces documents (en particulier le réglage du PM) qui sont pourtant essentiels à la compréhension de leur ECG.
ECG et test à l’aimant
Le fonctionnement de plus en plus automatisé des PM et les réglages sophistiqués rendent l’interprétation de l’ECG (ou du holter) parfois problématique. Les spikes de stimulation bipolaires ne sont pas toujours visibles, certains algorithmes autorisent des ondes P bloquées alors même que le PM est réglé en double chambre, certains boîtiers effectuent automatiquement des contrôles de capture. L’apposition d’un aimant facilite alors le contrôle : un stimulateur DDD fonctionne en DOO sous aimant, AAI en AOO et VVI en VOO. Les fréquences et modes de stimulation sous aimant en début et fin de vie dépendent de chaque marque et modèle (tableaux 1 et 2).
Radiographie pulmonaire
Rarement utilisée en routine, elle peut permettre de confirmer une suspicion de déplacement ou de fracture de sonde.
Suivi spécialisé
Il permet d’interroger et régler le PM de façon « personnalisée ». L’étude de la réserve énergétique (impédance de batterie) permet d’estimer la longévité restante avec le réglage en cours.
Les statistiques examinent les pourcentages de stimulation dans les deux chambres et la survenue de troubles du rythme (FA, TV). Les électrogrammes endocavitaires permettent de vérifier la validité des diagnostics (par exemple que les épisodes de FA sont bien réels et non pas liés à la détection du potentiel ventriculaire par le canal atrial ou à des interférences électriques). Ces données permettent d’adapter le traitement (antiarythmiques, discussion d’anticoagulation) et le réglage du PM : accélération de la fréquence de base du stimulateur à visée antiarythmique, asservissement à l’effort (si stimulation permanente), raccourcissement du délai auriculo-ventriculaire (DAV) si on veut forcer la stimulation ventriculaire sur une CMH, ou au contraire allongement si on veut favoriser la conduction AV intrinsèque (dysfonction sinusale isolée).
De très nombreux algorithmes automatiques sont disponibles sur les PM récents, avec des fonctions similaires mais des dénominations différentes selon les marques :
Repli ou commutation de mode : cela permet à un stimulateur cardiaque double chambre de commuter en mode VDI ou VDIR durant un épisode de fibrillation atriale. Dès que l’épisode est terminé, le PM rebascule à nouveau en DDD ou DDDR.
Mode AAI safeR (ELA Sorin Group) ou fonction MVP (Medtronic) : ces deux modes favorisent la conduction spontanée en autorisant des DAV très longs (450 ms), et la survenue d’ondes P bloquées avant de commuter en mode DDD (figure 2). Après avoir basculé en mode DDD, le stimulateur allonge périodiquement son DAV, favorisant à nouveau la conduction intrinsèque.
Algorithmes de prévention des troubles du rythme : ils sont essentiellement destinés à la prévention de la fibrillation atriale par le biais d’une stimulation atriale forcée, soit permanente, soit uniquement après la détection d’ESA.
Algorithmes de lissage du rythme : ils visent à limiter les variations importantes de fréquence cycle à cycle. Ils sont utilisables soit à l’état de base, soit uniquement lorsque le PM est en repli pendant une FA.
Contrôle des seuils et reprogrammation automatique des amplitudes de stimulation : ils permettent d’adapter au plus près les amplitudes de stimulation aux mesures effectuées automatiquement pour économiser la batterie tout en garantissant une sécurité de capture (Autocapture®).
Figure 2. PM Symphony (ELA Sorin group), mode AAI SafeR : après détection de 2 ondes P bloquées, le PM se règle automatiquement en mode DDD.
Télécardiologie
(figure 3)
Figure 3. Antenne intégrée au boîtier de PM (flèche rouge) pour la télétransmission (Home Monitoring – Biotronik™).
Actuellement, essentiellement dédiée à la surveillance des défibrillateurs, la télécardiologie permet de recueillir à distance (télétransmission) les données télémétriques des prothèses, avec une qualité identique au contrôle effectué en consultation. Cette technologie récente, très prometteuse, et indispensable en raison de l’écart entre le nombre croissant de patients appareillés et la faible démographie médicale doit à terme permettre de surveiller les prothèses en « télé-consultation ». Un autre enjeu est le suivi des « télé-alertes », qui permet de visualiser un événement anormal chez un patient : trouble du rythme, mesure anormale au niveau d’une sonde témoignant d’une préfracture, indicateur de fin de vie. La mise en place de la télécardiologie se heurte actuellement à une absence de cadre clair : si sa mise en œuvre doit dégager du « temps-médecin », il faut créer une nouvelle profession de « technicien de télécontrôle des prothèses » avec délégation de tâche de la part des médecins et cadre légal. Il faut encadrer le suivi des télé-alertes en évitant qu’elles soient perçues comme un monitorage sécurisé par les patients et leurs familles, valoriser les actes de télé-suivi et le matériel qui y est dédié. Enfin, la télécardiologie ne permet pas pour le moment de modifier à distance les réglages.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :