Polémique
Publié le 31 aoû 2012Lecture 7 min
FFR : outil véritable ou bluff technologique ?
P. BARRAGAN, P.O. ROQUEBERT, P. COMMEAU, E. LA SCALA, Polyclinique les Fleurs, Ollioulles
« Le modèle vivant n’est pas un modèle mathématisable »
François Jacob
Peut-on se passer de la FFR ? Assurément non, répondrait en toute bonne foi l’immense majorité des cardiologues interventionnels que nous sommes. Et ce sentiment est tellement ancré dans nos esprits qu’il nous paraît scandaleux que notre système d’assurance maladie refuse jusqu’à présent son remboursement en tant qu’acte diagnostique. Ce sentiment repose-t-il sur des bases sérieuses ? Nous tenterons à travers cette « Polémique » de Cath’Lab une approche critique de la FFR.
Les réserves méthodologiques de la FFR
La recherche d’un cut-off d’or a toujours été consubstantielle à la technique d’angioplastie. Déjà A. Gruentzig(1) en 1983 considérait que toute sténose visuellement supérieure à 60 % devait être traitée. Puis Patrick Serruys nous avait convaincus que seules les sténoses supérieures à 50 % en angiographie quantitative (QCA) méritaient désormais de l’être. Par la suite, D. Abizaïd nous avait affirmé en 1999 que seules les lésions inférieures à 4,0 mm2 (mesurées par IVUS) avaient un mauvais pronostic(2), nous donnant ainsi un nouveau cut-off plus précis.
La FFR survint alors, en nous proposant deux nouveaux nombres d’or : 0,75 (DEFER, 2007) et 0,80 (FAME, 2009), ce dernier étant censé représenter désormais la splendeur de la vérité.
Quelle lumière adventice serait susceptible de nous éclairer ?
Nous osons proposer quelques pistes de réflexion concernant les objections méthodologiques sérieuses que nous adressons à cette technique afin d’éviter son absolutisation cliniquement délétère.
La FFR est-elle la meilleure méthode pour dépister l’ischémie myocardique ?
Rappelons quelques principes de bases de physiologie coronaire. Le débit coronaire est le rapport entre la pression de perfusion (pression diastolique aortique – pression diastolique VG) et les résistances à l’écoulement : DC = ΔP/Rd.
On peut accroître le débit coronaire soit en augmentant la demande en O2 par l’effort, soit en provoquant une vasodilatation artériolaire coronaire par le dipyridamole ou l’adénosine (c’est le principe de la FFR). Or tout cardiologue sait qu’une échographie d’effort a plus de pertinence diagnostique qu’une échographie de stress dans la recherche d’une ischémie myocardique, et nos scintigraphistes(3) nous ont démontré depuis longtemps déjà que le taux de détection de l’ischémie myocardique chez des patients porteurs de coronaires pathologiques était significativement supérieur à l’effort qu’avec une simple vasodilatation par dipyridamole (figure 1). Qui plus est, la valeur pronostique d’une scintigraphie d’effort normale est incomparablement meilleure qu’une scintigraphie normale sous dipyridamole avec un taux de mortalité annualisé réduite de plus de moitié (p < 0,0001) (figure 2).
Figure 1. Détection de l’ischémie myocardique chez des patients porteurs de sténoses coronaires. L’effort dépiste mieux l’ischémie qu’une vasodilatation par dipyridamole.
Figure 2. Taux de mortalité globale chez 6 069 patients, suivis pendant 10,2 ± 1,7 ans après SPECT normal, d’effort ou perfusion d’adénosine.
L’impressionnante valeur pronostique d’une scintigraphie d’effort positive sous traitement médical optimal chez 314 patients du bel essai COURAGE ne fait que confirmer ce que les spécialistes de la scintigraphie cardiaque nous ont appris depuis longtemps : son incontestable stature pronostique. Comment expliquer alors la faible concordance diagnostique entre la FFR et la scintigraphie retrouvée par les prosélytes d’Aalst(4)?
Le second défaut méthodologique majeur de la FFR : des conditions inadéquates d’hyperhémie
À côté des limitations classiques de la technique FFR anatomiques (tortuosités sévères, infarctus du myocarde, maladie des microcapillaires, hypertrophie VG, maladie coronaire diffuse, etc.), techniques (franchissement par le guide pression impossible, obstruction par le cathéter guide, pressions amorties, etc.) et de ses complications potentielles (dissection iatrogène par le guide pression), la seconde critique méthodologique majeure résulte dans la difficulté d’obtenir, par une simple injection IC (comme il est pratiqué en routine dans tous les cathlabs du monde entier), un état d’hyperhémie stable indispensable à une bonne mesure.
Dès 1993, N. Pijls rappelait qu’une bonne adéquation entre la pression et le flux (donc sa réserve) coronaire était effective si et seulement si les résistances artériolaires coronaires restaient constantes (et minimales) comme cela doit être théoriquement le cas pendant la période de vasodilatation maximale artériolaire(5). Or seule une perfusion IV lente de 140 μg/kg/minute, utilisée exclusivement dans les essais DEFER et FAME, peut permettre d’obtenir un état d’hyperhémie stable à la différence d’un bolus IC.
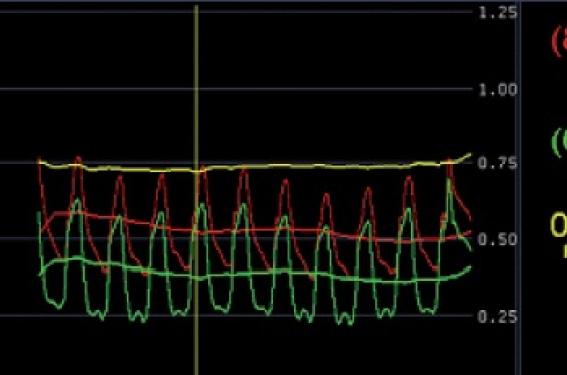
Par ailleurs, la lecture d’un travail italien récent(6) montre qu’un accroissement de la dose d’adénosine IC habituellement pratiquée c'est-à-dire 120 à 720 μg, faisait passer le pourcentage de sténoses critiques (FFR ≤ 0,75) de 38 % à 51 % ! (figure 3). Bernard de Bruyne, en fin limier, parlait pudiquement dès 2001, de « zones grises » (figure 4). Il n’est pas interdit de s’interroger sur la géométrie variable de ces terrae incognitae.
Figure 3. L’augmentation des doses IC d'adénosine jusqu’à 720 mg réduit la FFR et augmente le pourcentage de patients avec valeur de FFR < 0,75. Ainsi donc ces fortes doses IC d’adénosine augmentent sa sensibilité à « recruter » des lésions coronaires significatives (d'après De Luca et al.(6)).
Figure 4. Les zones grises de la technique déjà signalées par Bernard de Bruyne en 2001 pourraient être plus larges qu’initialement prévues.
Le soudain passage du seuil de 0,75 (DEFER) à 0,80 (FAME) sans fondement scientifique sérieux n’est pas pour nous rassurer.
Les stents actifs utilisés dans FAME sont les pires
Rappelons que la Société européenne de cardiologie a accordé, sous la bienveillante autorité de son président William Wijns, le plus haut niveau de recommandation (I A) à cette technique sous la foi d’une seule étude randomisée comportant l’implantation de stents actifs, l’étude FAME.
Cette dernière retrouve un avantage incontestable à ne pas étayer les lésions dont la FFR est supérieure à 0,80 avec une diminution significative des événements indésirables de 4,5 % à 2 ans.
Une lecture attentive de la méthodologie de l’étude nous apprend que seulement 20 % des stents actifs ont été des Cypher® (Cordis), et que le reste des lésions a été traité par 43 % de stents Endeavor (Medtronic) – il y a une différence de 5,2 % à 18 mois dans les MACE dans l’essai SORT-OUT III en faveur du Cypher® – ou des Taxus® (Boston Scientific) de première génération dont on connaît la moindre efficacité.
Les résultats de l’étude FAME n’auraient sans aucun doute montré aucune différence si le stent de référence choisi avait été le XIENCE (Abbott Vascular). Loin de nous cependant d’encourager ou même de songer à un traitement « préventif » de plaques non génératrices d’ischémie documentée. Ce qui ne veut pas dire s’interdire de traiter des plaques instables avec FFR > 0,80 ou de traiter médicalement une sténose avec FFR ≤ 0,80.
En pratique que pouvons nous attendre de la FFR ?
La recommandation ESC en classe IA de la FFR précise que cette technique doit être réalisée en cas de doute diagnostique sur les lésions coronaires modérées, si et seulement si l’information fonctionnelle ischémique fait défaut. Prenons garde de ne pas ériger en système ce manquement à l’information préalable comme nous incite à le faire Bernard de Bruyne : « L’angiographie couplée à la FFR permet une évaluation précise, anatomique et fonctionnelle de la maladie coronarienne ; elle peut se passer d’un bilan « non invasif » préalable souvent peu précis ; elle permet de plus de revasculariser le patient dans la foulée… et tout cela en ambulatoire ! » (Congrès Francophone de Cardiologie interventionnelle 2010).
Considérons plutôt la FFR comme un simple outil, avec ses limitations propres, pouvant, dans certaines situations, nous dissuader ou non d’une revascularisation complémentaire, chez un patient en général pluritronculaire, préalablement investigué fonctionnellement à l’effort, le plus souvent possible par échographie d’effort ou éventuellement par scintigraphie d’effort.
Avec comme avantage salvateur pour le patient, de ne pas laisser dépendre sa destinée des seules mains du cardiologue interventionnel possédant tous les pouvoirs : estimant lui-même en « extemporané » le degré d’ischémie fonctionnelle par FFR et décidant lui-même ex abrupto de la revascularisation coronaire adéquate.
Pour toutes ces raisons, il serait rationnel que cette technique, dont le coût du seul consommable est d’environ 700 euros, reste confinée dans un statut de niche et dans sa grande sagesse (sans doute aussi par peur d’une explosion des indications), le législateur n’a pas pour l’instant, formalisé la création d’un acte technique FFR.
Dans notre pays, malgré un taux de revascularisation nettement plus bas que celui de la moyenne des pays de l’OCDE (figure 5), avec la mortalité coronarienne la plus basse du monde (figure 6), nous pouvons facilement pronostiquer que son remboursement ne pourra significativement pas faire baisser le taux de stenting, argument spécieux avancé par les zélotes partisans de sa prise en charge.
Figure 5. Interventions de revascularisation coronaire (chiffres OCDE 2007).
Figure 6. Taux de mortalité cardiaque pour 100 000 habitants (chiffres OCDE 2006).
Ne péchons pas non plus par excès d’optimisme. Le réflexe oculosténotique est toujours bien vivant, notre regard a simplement changé d’écran (0,80) ! Si nous ne nous sommes hélas déjà que trop embourbés dans le marais du bluff technologique, c’est parce que ce dernier répond avant tout à un manque, un besoin, une attente, pour nous tous qui tombons sous sa fascination. Et cet envoûtement ne doit pas être trop vite interprété comme le résultat de la relation univoque entre des « bad guys » commercialisant des machines high-tech à forte valeur ajoutée et leurs « top models » intoxiquant la foule des cardiologues innocents que nous sommes. Ce bluff fonctionne parce qu’il soulage notre anxiété de cardiologue devant une littérature médicale de plus en plus abondante et souvent incompréhensible que nous devons absorber et qui nous incite à appliquer des solutions miracles simplistes.
Comme le rappelait un de nos plus brillants prix Nobel de médecine, le biologiste François Jacob : « Le modèle vivant n’est pas un modèle mathématisable »(7).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


