Publié le 21 mai 2019Lecture 7 min
Conduite à tenir devant un phénomène de Raynaud
Jean-Benoît MONFORT, service de dermatologie, médecine vasculaire et allergologie, Hôpital Tenon, Paris
Les acrosyndromes sont un motif de consultation très fréquent. Un interrogatoire et un examen physique minutieux sont indispensables afin de bien classer l’acrosyndrome et de prescrire un bilan paraclinique et un traitement adapté.
Un acrosyndrome vasculaire est défini par des manifestations des extrémités d’origine vasomotrice. Tout acrosyndrome n’est pas d’origine vasculaire. Ainsi, devant des manifestations des extrémités, le clinicien devra éliminer une origine neurologique (paresthésies d’une polyneuropathie périphérique), rhumatologique (syndrome du canal carpien, algoneurodystrophie).
Les acrosyndromes vasculaires sont classés selon leur évolution :
• paroxystiques : phénomène de Raynaud, érythermalgie ;
• permanents : engelures, acrocyanose, acrorhigose, acrocholose, syndrome de l’orteil bleu, hématome digital spontané.
Nous traiterons ici du phénomène de Raynaud.
Faire le diagnostic de phénomène de Raynaud
Le phénomène de Raynaud (PR) est l’acrosyndrome vasculaire de loin le plus fréquent (10 % des femmes et 2-3 % des hommes). Il prédomine nettement chez la femme. Le diagnostic se fait lors de l’interrogatoire. En effet, il n’y a généralement aucune manifestation clinique lors de la consultation. Il est la conséquence d’un vasospasme brutal de la microcirculation, déclenché par l’exposition au froid. Il se manifeste par trois phases :
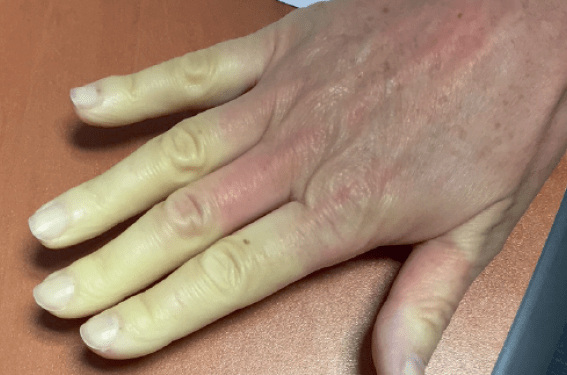
• la phase syncopale (blanche) : les doigts deviennent brutalement blancs, avec généralement une bonne délimitation (figure 1). Cette phase dure quelques minutes à quelques heures selon l’étiologie. Une diminution de la sensibilité (sensation de « doigts morts ») est très souvent observée.
Figure 1. Phénomène de Raynaud (phase syncopale).
• la phase asphyxique (bleue) : elle est la conséquence d’une stase veinulaire. Les doigts sont bleus, cyanosés. Elle dure quelques minutes.
• la phase hyperhémique (rouge) : lors du réchauffement des doigts, une vasodilatation réflexe se produit. Elle dure quelques minutes, les doigts sont rouges avec une sensation de brûlure.
Seule la phase syncopale est obligatoire pour retenir le diagnostic de PR, les deux autres peuvent manquer à l’interrogatoire. Leur absence ne doit pas faire remettre en cause le diagnostic. En revanche, il existe des PR atypiques, où seule la phase asphyxique est présente. Il ne faut pas confondre cette situation avec une simple acrocyanose. Le caractère paroxystique et transitoire est en faveur du PR. La topographie du PR concerne essentiellement les doigts, parfois les orteils. Les autres localisations (oreilles, nez, etc.) sont exceptionnelles.
Rechercher des arguments cliniques pour une cause secondaire
Devant un PR, l’objectif principal est d’éliminer une cause secondaire. On distingue le PR primitif (ancienne maladie de Raynaud), idiopathique et toujours bénin, du PR secondaire. Le PR primitif touche essentiellement la jeune femme, mince. Un caractère familial est souvent retrouvé à l’interrogatoire. Les manifestations cliniques sont bilatérales, grossièrement symétriques et disparaissent l’été. Les pouces sont classiquement épargnés. Le retentissement sur la qualité de vie est généralement peu important. Il n’y a jamais de troubles trophiques. La présence d’atypies doit impérativement faire suspecter une cause secondaire (encadré).
Les causes de PR secondaire sont extrêmement nombreuses (tableau). L’interrogatoire doit donc être le plus complet possible, de même que l’examen clinique. Celui-ci insistera sur l’examen vasculaire (pouls, manœuvre d’Allen), cutané (sclérodactylie, troubles trophiques) et général. La manœuvre d’Allen recherche une thrombose de l’artère radiale ou cubitale. En exerçant une pression manuelle sur les deux artères, la main blanchit. Le clinicien lève ensuite la pression sur une des artères , devant normalement entraîner une recoloration de la main (< 3 secondes). Si ce n’est pas le cas, la manœuvre est positive et doit faire rechercher une obstruction de l’artère.
Prescrire un bilan étiologique adapté
À la fin de l’examen clinique, 3 situations sont possibles.
Le PR est bilatéral, l’examen clinique normal
Chez une jeune femme, le PR est bilatéral, l’examen clinique normal avec une forte suspicion de PR primitif. Deux examens paracliniques sont indispensables : le dosage des anticorps antinucléaires (AAN) et un examen capillaroscopique. Les recommandations françaises sont extrêmement claires sur ce sujet : il ne faut plus voir de jeune femme avec un PR sans un bilan paraclinique ! Celui-ci sera normal dans la majorité des cas. Il est justifié par le fait qu’une étiologie de PR doit impérativement être éliminée : la sclérodermie systémique (ScS). En effet, dans cette maladie, le PR est quasi-constant (> 98 %) et surtout très précoce, bien avant les manifestations viscérales. En revanche, à ce stade, il n’est pas nécessaire de prescrire d’autres examens complémentaires en 1re intention.
Le PR est bilatéral mais suspect
Un dosage d’AAN et une capillaroscopie sont indiqués. Il n’y a cependant pas d’autres examens systématiques recommandés. Ils devront être prescrits selon les données de l’examen clinique.
Le PR est unilatéral
Il s’agit obligatoirement d’une cause secondaire, surtout locorégionale. En plus du dosage des AAN et de la capillaroscopie, un écho-Doppler artériel devra être effectué pour rechercher une artériopathie d’origine athéromateuse, inflammatoire (maladie de Takayasu) ou traumatique (anévrisme de l’artère ulnaire). Les autres examens complémentaires se discutent selon l’examen clinique.
Que faire si le PR semble primitif mais qu'un examen est anormal ?
• Les AAN sont positifs de façon isolée : il faut rechercher la spécificité des AAN (anticentromères, anti-ECT et anti-ADN natif). À noter que 10 % de la population générale a des AAN faiblement positifs. Une hypothyroïdie auto-immune doit être recherchée, elle est fréquemment responsable de la positivité des AAN.
• La capillaroscopie met en évidence une microangiopathie non spécifique (figure 2) : un contrôle à 6 mois doit être effectué. Un tel résultat peut s’observer dans un PR primitif, ou de façon précoce lors d’un PR secondaire.
• La capillaroscopie met en évidence une microangiopathie spécifique (mégacapillaires et/ou plages avasculaires, figure 3) : cas exceptionnel. Un tel résultat est pathologique, les AAN seront dans la majorité des cas positifs et l’examen clinique souvent anormal.
Figure 2. Capillaroscopie non spécifique.
Figure 3. Microangiopathie spécifique (mégacapillaires, diminution de la densité capillaire).
Que faire si le PR est suspect mais les examens normaux ?
Il n’y a pas de recommandations officielles sur la conduite à tenir. Certains critères de « PR suspect » doivent alerter plus que d’autres, notamment la présence de troubles trophiques. Il faut impérativement s’acharner à éliminer une cause secondaire, sans effrayer le patient ni prescrire d’innombrables examens complémentaires.
Un bilan biologique simple peut être prescrit afin d’éliminer un syndrome myéloprolifératif et de rechercher un syndrome inflammatoire biologique. Le dosage des anticorps anti-ARN polymérase III recherche des arguments pour une ScS associée à un cancer. Chez l’homme, un risque de cancer doit être éliminé. Nous prescrivons un scanner thoraco-abdominopelvien dans un premier temps. Un examen ORL avec nasofibroscopie est effectué chez les patients fumeurs. Si malgré cela les examens sont toujours normaux, une surveillance clinique ± paraclinique est indispensable.
À propos de l'hypothyroïdie
L’hypothyroïdie est une cause de PR rapportée dans de nombreux traités de médecine. Elle est en fait plus souvent associée à un PR primitif que réellement une cause de PR (terrain identique : jeune femme dans les 2 cas et les 2 pathologies sont très fréquentes). Ainsi, il n’est plus recommandé de doser systématiquement la TSH. Le dosage peut être utile devant des AAN positifs sans spécificité, situation fréquente lors d’une hypothyroïdie d’Hashimoto. En cas de de TSH anormale, le clinicien ne doit pas se contenter de ce résultat devant un PR suspect, une autre étiologie doit impérativement être recherchée.
Traitement
Dans le cas du PR primitif, de simples mesures symptomatiques sont généralement suffisantes : arrêt du tabac, protection contre le froid (pas seulement au niveau des mains !). Exceptionnellement, un inhibiteur calcique peut être prescrit pendant la saison froide si le retentissement sur la qualité de vie est important. L’arrêt d’un médicament vasoconstricteur n’est pas systématique : la balance bénéfice-risque doit être évaluée.
Lors d’un PR secondaire, le traitement de la cause peut parfois permettre une amélioration, voire une disparition de celui-ci. Cependant, ce n’est pas suffisant dans la majorité des cas. Le traitement de première ligne repose sur les inhibiteurs calciques. Les données de la lit térature sont les plus riches con cernant la nifédipine (Adalate®). Dans notre expérience, le diltiazem (Tildiem®) est souvent mieux toléré. Une faible dose est initialement prescrite, puis augmentée selon l’efficacité et la tolérance. En cas de grossesse, seule la nicardipine (Loxen®) peut être utilisée. Elle est parfois mal tolérée (céphalées, hypotension orthostatique, œdèmes des membres inférieurs).
Lorsque l’inhibiteur calcique n’est pas suffisant, il est poursuivi et un traitement de 2e ligne doit être instauré. Cette situation concerne quasi-exclusivement les ScS, où le PR peut être sévère et très invalidant.
Plusieurs traitements sont possibles :
– iloprost (Ilomédine®). Il est, dans notre expérience, le traitement le plus efficace mais un des plus lourds. Il s’administre par voie intraveineuse à la seringue électrique pendant 6 h par jour, 5 jours consécutifs. Les effets indésirables sont fréquents mais peu sévères : céphalées, flushs, hypotension artérielle ;
– inhibiteurs de la PDE5 : sildénafil (Revatio®). Il peut s’utiliser en cas d’efficacité insuffisante des inhibiteurs calciques ;
– fluoxétine : elle peut être une alternative thérapeutique. Le niveau de preuve est cependant faible ;
– le bosentan (Tracleer®), antagoniste des récepteurs de l’endothéline, n’est pas indiqué en cas de PR secondaire isolé.
D’autres traitements ont été étudiés avec un faible niveau de preuve : injection palmaire de graisse autologue. Un programme hospitalier de recherche clinique est actuellement en cours pour l’évaluation d’injections palmaires de toxine botulique pour la ScS car des cas cliniques ont été rapportés dans la littérature avec efficacité.
Conclusion
Le phénomène de Raynaud est une pathologie très fréquente. Le diagnostic est aisé avec un interrogatoire bien mené. Un bilan est toujours justifié, même si celui-ci sera normal dans la grande majorité des cas. En cas de PR suspect, il est impératif d’éliminer une sclérodermie systémique chez la femme et un cancer chez l’homme.
"Publié dans Dermatologie Pratique"
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :