Publié le 15 sep 2020Lecture 8 min
Scanner cardiaque et coroscanner : quelles nouveautés en 2020 ?
Théo PEZEL*, Thomas HOVASSE**, *service de cardiologie, CHU Lariboisière, APHP, Unité INSERMUMR 942, Paris ; actuellement au John Hopkins Hospital, Baltimore, ÉtatsUnis, **Institut cardiovasculaire ParisSud (ICPS), Hôpital Privé Jacques CARTIER, Massy
Le scanner cardiaque est en train de connaître une série de bouleversements élargissant encore davantage son intérêt potentiel en pratique : scanner de dernière génération permettant l’acquisition du massif cardiaque sur un seul battement, scanner spectral à double énergie, FFRscanner (FFR-CT), scanner de stress pharmacologique mais aussi, l’apparition toute récente du scanner à compteur de photons, lequel défie encore les lois de la résolution spatiale..
Place actuelle du coroscanner dans les recommandations ESC 2019
L’imagerie cardiaque non invasive, avec notamment le coroscanner, prend une place de plus en plus importante dans les recommandations pour le diagnostic de maladie coronaire (figure 1) :
– le coroscanner ou le test d’ischémie sont recommandés devant un patient symptomatique et un risque faible ou intermédiaire de maladie coronaire (niveau I) ;
– toute sténose coronaire révélée par un coroscanner doit être évaluée sur le plan fonctionnel par un test d’ischémie (niveau I) ;
– le coroscanner doit être évité en cas de calcifications coronaires massives, d’arythmie, d’obésité sévère ou de défaut de coopération pour tenir l’apnée (niveau III).
Figure 1. Synthèse ESC 2019 sur la place de l’imagerie cardiaque non invasive dans le diagnostic de maladie coronaire stable (syndromes coronaires chroniques).
(traduit et adapté de Knuuti J et al. Eur Heart J 2020).
Scanner de perfusion de stress
Au-delà de la visualisation des coronaires par un coroscanner standard, le scanner de perfusion de stress réalisé après l’injection d’un vasodilatateur (adénosine, dipyridamole ou plus récemment régadénoson) permet d’obtenir des informations fonctionnelles. En effet, exactement comme en IRM de stress, le scanner de stress permet de mettre en évidence un défaut de perfusion sous-endocardique sous vasodilatateur, traduisant une limite de réserve coronaire que l’on peut assimiler à une ischémie myocardique induite.
Ainsi, de nombreuses études ont cherché à valider la précision diagnostique du scanner de perfusion. Une étude a déjà rapporté que le fait de rajouter un temps d’étude de la perfusion au coroscanner seul permettait d’augmenter sa spécificité de 62 à 84 % quant au diagnostic de la maladie coronaire stable. Une métaanalyse récente publiée par Sørgaard et coll. incluant 1 188 patients à partir de 19 études, a également montré que la performance diagnostique du scanner de perfusion était semblable à celles des autres imageries non invasives que sont l’IRM de stress et le PET-scanner comparé au test de référence par FFR invasive, avec une sensibilité de 88 %et une spécificité de 80 %.
Comprendre les étapes clés du scanner de perfusion de stress
L’intérêt du scanner de perfusion relève d’une évaluation multiparamétrique reposant sur différentes étapes du protocole dont il est important de comprendre le principe (figure 2) :
– mesure possible du score calcique coronaire : permet une évaluation du risque cardiovasculaire à moyen et long terme conduisant à adapter le traitement en prévention primaire en suivant les dernières recommandations de l’ESC ou de l’AHA ;
– coroscanner avec injection de produit de contraste pour l’évaluation morphologique des coronaires : détection des plaques coronaires et mesure de leur degré de sténose ;
– scanner de perfusion myocardique au repos et au stress pharmacologique après injection d’un vasodilatateur : détection d’une ischémie myocardique et/ou d’un infarctus du myocarde.
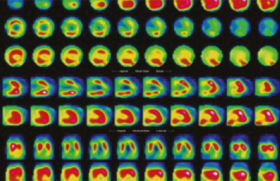
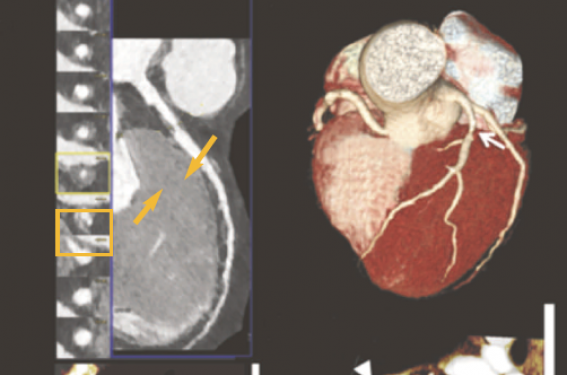
Figure 2. Exemple d’un patient de 56 ans avec douleurs atypiques et nombreux facteurs de risque cardiovasculaire évalué en scanner de perfusion (d’après Seitun S et al. Biomed Res Int 2018).
(A) Coroscanner avec visualisation d’une plaque molle hypodense avec sténose > 70 % de l’interventriculaire antérieure (IVA) proximale (flèches jaunes) avec la coupe transversale et la reconstruction multiplanaire.
(B) Reconstruction 3D (VRT) permettant de visualiser la sténose dans l’espace (flèche blanche).
(C, D) Données des anomalies de perfusion au stress (en petit axe et 2 cavités) avec défect de perfusion transmural de la paroi antérieure et antéro-septale (têtes de flèches blanches).
Comment combiner techniquement coroscanner et scanner de perfusion ?
L’objectif de cette technique est de pouvoir associer les données anatomiques du coroscanner et les données fonctionnelles du scanner de perfusion de repos et de stress (figure 3).
Figure 3. Sémiologie du scanner de perfusion au repos (panel du bas) et au stress après injection de vasodilatateur (panel du haut) (d’après Mushtaq S et al. J Cardiovasc Comput Tomogr 2020).
(A) Ischémie induite : hypoperfusion sous-endocardique antérieure (têtes de flèches rouges) sur l’acquisition de stress et aucune anomalie sur l’acquisition de repos.
(B) Nécrose d’infarctus du myocarde (IDM) : hypoperfusion sous-endocardique antéroseptale à l’identique au stress et au repos (têtes de flèches jaunes).
(C) Nécrose d’IDM avec ischémie périnécrotique : hypoperfusion sous-endocardique (voire transmurale) de la paroi antérieure présente au stress et à l’effort qui correspond à l’IDM (têtes de flèches jaunes) ; hypoperfusion sousendocardique du septum présente uniquement au stress et pas au repos qui correspond à une ischémie surajoutée autour de l’IDM existant (têtes de flèches rouges).
(D) Normal : perfusion myocardique homogène sans anomalie de perfusion visible au repos et au stress.
Cependant, cette combinaison technique soulève un véritable enjeu logistique pour ne pas avoir à injecter trop de produit de contraste au patient et limiter au maximum la dose de radiations.
Ainsi, il existe deux méthodes d’acquisition :
– méthode « statique » : les images de coroscanner et celles de perfusion myocardique sont acquises en un seul temps de passage du produit de contraste. L’avantage de cette technique est la réduction de la dose de radiations ;
– méthode « dynamique » : on acquiert de multiples coupes durant le temps où le produit de contraste perfuse la paroi du myocarde. L’avantage de cette technique est d’obtenir une meilleure qualité d’image avec une réduction des artéfacts. Cependant, le temps d’apnée requis pour le patient est plus long (figure 4). Les équipes privilégient le plus souvent la réalisation de l’acquisition du stress avant celle de repos afin d’éviter un potentiel risque de faux négatif lié à la persistance du produit de contraste au niveau du myocarde cicatriciel, ce qui peut biaiser l’interprétation du temps de stress. De plus, le fait de commencer par une séquence de stress permet de rassurer sur le pronostic coronaire du patient en cas de négativité, avant même d’avoir observé les lésions anatomiques.
Figure 4. Protocole d’acquisition pour un scanner de perfusion de stress selon la méthode « dynamique ».
FFR-CT
Nous connaissons tous la FFR traditionnelle mesurée de façon invasive au cours d’une coronarographie, laquelle s’est imposée depuis une dizaine d’années comme la référence (gold-standard) pour le diagnostic d’ischémie. Imaginez que l’on puisse avoir cette même mesure mais de façon non invasive à l’aide d’un scanner coronaire : c’est le principe de la FFR-CT.
En effet, le principe est d’évaluer le retentissement fonctionnel du passage du flux coronaire à travers la sténose en analysant les variations de densité scanner au sein de la coronaire au fur et à mesure du passage du produit de contraste (figure 5).
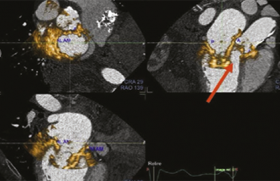
Figure 5. Exemple de l’apport de la FFR-CT chez un patient de 66 ans multivasculaire (d’après Sun Z et al. Quant Imaging Med Surg 2014).
(A) Coroscanner : plaque mixte avec calcification au niveau de l’IVA moyenne d’allure serrée.
(B) FFR-CT : sténose considérée comme non significative après FFR-CT avec ratio 0,91 (> 0,80).
(C) FFR invasive : sténose non significative après coronarographie avec ratio 0,89 (> 0,80).
Plusieurs études ont montré que la FFR-CT non invasive du scanner coronaire donne des résultats proches de la FFR traditionnelle communément utilisée en salle de cathétérisme. Le but étant de guider au mieux la revascularisation coronaire, en évitant d’être délétère et d’adresser le patient pour une lésion non responsable des symptômes en coronarographie. Cette méthode non invasive couplée au coroscanner doit permettre l’obtention de données concernant tout l’arbre vasculaire, sans avoir eu à insérer un guide de pression !
Cependant, la véritable limite de cette technique est que son principe physique reste très opaque. En effet, ce concept a été développé par la société américaine HeartFlow® qui se propose pour plusieurs centaines de dollars par patient de réaliser votre analyse en posttraitement des images. Cette société qui a pour le moment le monopole sur la technique se refuse à communiquer sur sa « boîte noire mathématique » lui permettant de faire ses calculs de mécanique des flux…
Cependant, plusieurs constructeurs et laboratoires d’universités américaines travaillent sur le développement de leur propre algorithme de post-traitement.
Ainsi, l’objectif de cette approche multiparamétrique (en cours de validation) serait de pouvoir proposer un examen le plus sensible et spécifique possible pour la détection de la maladie coronaire.
Coroscanner et arythmie
Les dernières recommandations ESC 2019 conseillent d’éviter la réalisation d’un coroscanner chez un patient en arythmie afin d’éviter des artéfacts qui limitent l’analyse coronaire. Cependant, ces recommandations s’appuient sur de nombreuses études réalisées avec des scanners traditionnels. En effet, il est important de savoir que les scanners de dernière génération permettent l’acquisition de la totalité du massif cardiaque (16 cm de hauteur) sur un seul battement cardiaque, ce qui diminue nettement les artéfacts liés à l’arythmie. Ainsi, en utilisant des bêtabloquants en cas d’arythmie rapide, l’analyse coronaire de ces patients en arythmie devient tout à fait accessible à condition d’une expertise locale.
Protocole de réduction de dose de radiations
Le principal inconvénient du scanner est incontestablement d’être un examen irradiant. Cependant, grâce à l’innovation proposée sur les scanners de dernière génération, l’irradiation est devenue beaucoup plus faible, diminuant encore d’année en année. Cela positionne le coroscanner comme un examen de dépistage de choix. Ainsi, prendre un vol transatlantique entraînera une dose d’irradiation supérieure à celle d’un coroscanner de dernière génération…
En pratique
▸ Le scanner cardiaque connaît une période de développement incroyable, tout d’abord grâce à sa très large utilisation en structurel, mais aussi en coronaropathie où la diminution drastique des doses de produit de contraste et surtout de l’irradiation nécessaire à des examens de très bonne qualité permet de nouvelles perspectives.
▸ En effet, les améliorations permanentes des machines en termes de résolution spatiale et temporelle permettent le développement de nouveaux outils très puissants comme le scanner de perfusion ou la FFR-CT.
▸ Il faut enfin rappeler que le coroscanner reste le seul examen non invasif capable de quantifier le degré d’athérosclérose coronaire et donc de mettre en place et/ou d’adapter les traitements de prévention primaire.
Pour en savoir plus
• Knuuti J et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J 2020 ; 41(3) : 407-77.
• Schmermund A et al. Coronary computed tomography angiography: a method coming of age. Clin Res 2018 ; 107 (suppl 2) : 40-8.
• Seitun S et al. CT myocardial perfusion imaging: a new frontier in cardiac imaging. Biomed Res Int 2018 ; 2018 : 7295460.
• Sørgaard M et al. Diagnostic accuracy of static CT perfusion for the detection of myocardial ischemia. A systematic review and meta-analysis. J Cardiovasc Comp Tomogr 2016 ; 10(6) : 450-7.
• Mushtaq S et al. State-of-the-artmyocardial perfusion stress testing: static CT perfusion. J Cardiovasc Comp Tomogr 2020 ; 14(4) : 294-302.
• Sun Z et al. CT angiography in the diagnosis of cardiovascular disease: a transformation in cardiovascular CT practice. Quant Imaging Med Surg 2014 ; 4(5) : 376-96.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :