Rythmologie et rythmo interventionnelle
Publié le 15 mar 2021Lecture 10 min
Gestion au quotidien des extrasystoles ventriculaires
Nicolas LELLOUCHE, David HAMON, service de cardiologie, rythmologie, hôpital Henri-Mondor, Créteil
Les extrasystoles ventriculaires (ESV) sont un trouble du rythme très fréquemment rencontré en consultation de cardiologie. Les circonstances qui amènent un patient à consulter pour des ESV sont variables. Le plus souvent, ces ESV sont découvertes un peu de manière fortuite dans le cadre d’un bilan cardiologique systématique avec constatation d’ESV à l’ECG ou sur un HolterECG systématique.
L’autre mode de découverte est un motif de consultation pour des symptômes liés aux ESV. Ces symptômes sont le plus fréquemment des épisodes de palpitation (possible sensation de ressaut cardiaque), mais aussi de dyspnée, de malaise ou à l’extrême dans le cadre d’une mort subite récupérée.
Dans le cadre de la « gestion » des ESV, il convient de débuter un bilan cardiologique quand le nombre d’ESV est au-dessus de 10 ESV/h au Holter ECG des 24 heures(1). Ce bilan devra chercher à caractériser les ESV, dépister une pathologie cardiaque sousjacente qui fait le pronostic de ces patients et proposer une thérapeutique adaptée.
• Caractère symptomatique ou non
Le caractère symptomatique ou non est un point fondamental dans la prise en charge de ces patients et d’une manière générale des patients souffrant d’arythmie. En effet, il semble dans le cadre de notre pratique clinique que de nombreux patients initialement considérés comme asymptomatiques ou pauci-symptomatiques, présentent en fait une réelle amélioration clinique, notamment fonctionnelle, lors de la réduction de l’arythmie et des ESV. Ceci n’a pas été clairement étudié du fait de l’inclusion préférentielle de patients symptomatiques pour l’évaluation thérapeutique.
Dans le cadre des ESV, leur caractère symptomatique correspond au ressenti du patient, mais aussi à la présence d’une dysfonction VG secondaire à la présence des ESV. Si le patient est symptomatique, il conviendra de lui proposer une thérapeutique. Chez les patients asymptomatiques (donc sans dysfonction VG), un traitement n’est en général pas recommandé. En cas de doute, un traitement d’épreuve peut être tenté pour évaluer l’évolution fonctionnelle globale du patient une fois le nombre d’ESV réduit.
• Caractéristiques électrocardiographiques des ESV
Il est important de savoir localiser l’origine anatomique des ESV, notamment celles provenant du ventricule droit ou gauche pour orienter le bilan diagnostique. Il faut, pour cela, disposer d’un ECG 12 dérivations. À noter qu’il n’est pas possible de localiser précisément une ESV sur les pistes classiques de Holter-ECG seul.
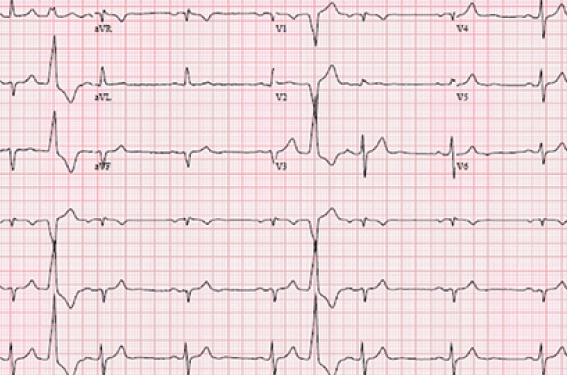
On commence par étudier la morphologie de l’ESV en V1 et V2. Si elle est négative, il existe un aspect de retard gauche donc l’ESV provient, dans la majorité des cas du ventricule droit. Si à l’inverse l’ESV est positive en V1, V2, il existe un aspect de retard droit donc l’ESV provient du ventricule gauche (en dehors de rares ESV de l’apex du VD qui peuvent parfois positiver V1, voire V2). Il faut, par la suite, regarder l’axe du QRS dans les dérivations inférieures D2, D3, VF. Si le QRS est positif, l’ESV provient de l’infundibulum (région haute du cœur). Si elle est négative, elle provient de la paroi inférieure du ventricule ou de l’apex. Concernant les ESV d’origine infundibulaire, il est parfois difficile de localiser la zone d’origine exacte des ESV. En effet, il s’agit d’une zone anatomique complexe qui présente en avant l’infundibulum pulmonaire, juste en arrière l’aorte avec les cusps aortiques, puis en allant plus vers le septum interventriculaire, une zone anatomique appelée triangle de Brocq et Mouchet, délimité par l’artère pulmonaire, l’auricule gauche et la grande veine cardiaque. D’une manière générale, plus l’ESV proviendra d’une zone à gauche et/ou postérieure plus l’onde positive R initiale de l’ESV en V1 V2 sera importante. De nombreux critères utilisant les ratios de l’onde R/S en V2 indexé au QRS sinusal ou encore de l’onde S en V2 sur l’onde R en V3 ont été développés pour prédire une origine infundibulaire gauche. Par ailleurs, les ESV provenant de ce triangle ou des cusps aortiques sont épicardiques, rendant leur accès pour une éventuelle ablation parfois difficile (figure 1).
Concernant le potentiel arythmogène pur, certaines caractéristiques de ces ESV dites « malignes » ou « tueuses » ont été décrites. Il s’agit, indépendamment de la présence d’une cardiomyopathie, principalement du couplage court < 400 ms de l’ESV (donc tombant proche du sommet de l’onde T qui est la période vulnérable ventriculaire). On distingue les ESV provenant du système de Purkinje qui sont très précoces (couplage < 300 ms). On les reconnaît par voie endocavitaire avec la présence d’un potentiel spécifique de Purkinje. Leurs localisations préférentielles sont les hémibranches antérieure et postérieure gauches, la bande modératrice dans le VD et les muscles papillaires des piliers de la valve mitrale. Ces ESV du Purkinje sont associées à un sur-risque de TV/FV dans la cardiopathie ischémique aiguë, dans les torsades de pointe à couplage court, le syndrome du QT long ou certaines FV idiopathiques(2). D’autres ESV avec un couplage < 400 ms, plutôt localisées dans l’infundibulum droit ou gauche ont été associées à un sur-risque de TV/FV. Par ailleurs, la morphologie des ESV peut différer selon qu’il existe ou pas une cardiopathie sous-jacente. Les signes en faveur d’ESV sur coeur sain sont : ESV monomorphes, avec des QRS plutôt fins (< 150 ms), de grande amplitude et sans fragmentation de leur QRS. À l’inverse, si les ESV sont de faible amplitude, crochetées, larges et polymorphes (soulignant la présence de plusieurs foyers arythmogènes), ceci est plutôt en faveur de la présence d’une cardiopathie sousjacente.
Enfin, il faudra penser à rechercher sur les QRS de base (sinusaux), les anomalies en faveur d’une cardiopathie sousjacente : la présence d’une onde epsilon, d’ondes T négatives de V1 à V3 en faveur d’une DAVD, des signes d’HVG, d’ischémie myocardique ; un aspect évocateur de syndrome de Brugada, repolarisation précoce, QT long…
• Bilan initial
Comme discuté ci-dessus, le bilan diagnostic va dépendre de l’origine de l’ESV et aura pour but de rechercher une cardiopathie sous-jacente. Certains examens vont constituer le bilan diagnostique de première intention :
Le Holter-ECG des 24 heures
Cet examen de première intention permet de quantifier le nombre d’ESV sur 24 heures. Il ne permet pas de localiser les ESV (sauf certains HolterECG avec 12 dérivations), mais d’autres informations importantes peuvent être recueillies par cet examen. Notamment, la répartition sur le nycthémère des ESV permet de caractériser plusieurs profils de patients qui peuvent aussi guider la thérapeutique. Certains patients présentent des ESV plutôt diurnes, augmentant avec la fréquence cardiaque, en période de stress ou d’effort. Ces patients seront plutôt des bons répondeurs au traitement bêtabloquants. À l’opposé, ceux présentant des ESV plutôt nocturnes ou en période de repos, dont le nombre est inversement corrélé à leur fréquence cardiaque (souvent jeunes, avec cœur sain), ont un excellent pronostic, mais seront de mauvais répondeurs aux bêtabloquants ou autres ralentisseurs, et ces traitements peuvent même potentiellement aggraver le nombre d’ESV. D’autres stratégies antiarythmiques (AA) devront alors être proposées, notamment les AA de classe Ic(3).
Enfin, une notion importante, qui est valable pour toutes les arythmies, est que plus on monitore le cœur plus on trouve et on évalue mieux la pathologie. Ainsi il a été montré qu’en prolongeant le Holter-ECG sur 14 jours le taux de patients avec des ESV > 10 %/jour était double. Ceci souligne aussi la variabilité des ESV sur le nycthémère(4).
L’épreuve d’effort
L’intérêt de l’épreuve d’effort est multiple. Elle permet d’une part d’enregistrer des ESV sur un ECG en 12 dérivations si cela n’était pas le cas. Par ailleurs, elle va montrer si les ESV diminuent, voire régressent à l’acmé de l’effort ou si, au contraire, elles augmentent avec l’effort. Le fait que les ESV augmentent à l’effort est en faveur de la présence d’une cardiopathie sous-jacente et a été associé à un moins bon pronostic(5). Ainsi, dans ce cas, il faudra systématiquement rechercher une coronaropathie ou une séquelle de myocardite. Lorsqu’elles proviennent du VD, il faudra principalement rechercher des arguments en faveur d’une DAVD (a fortiori en présence de polymorphisme, de morphologie non infundibulaire…). Cependant, ce n’est pas parce que les ESV disparaissent à l’effort qu’elles sont forcément bénignes (exemple des ESV tueuses ou de mort subite survenant dans un contexte d’hypertonie vagale au cours du syndrome de Brugada ou de la repolarisation précoce) et à l’inverse certaines ESV bénignes peuvent s’aggraver à l’effort. Cet élément n’est donc pas discriminant à lui seul.
L’ETT sera systématiquement réalisée en première intention à la recherche d’une cardiopathie sous-jacente : troubles de cinétique segmentaire, dysfonction VG, pathologie valvulaire (prolapsus mitral), hypertensive, etc.
L’IRM cardiaque est maintenant quasi systématiquement demandée dans le bilan de recherche de cardiopathie sous-jacente chez le patient présentant des ESV. En effet, cet examen permet d’analyser plus finement le tissu myocardique, notamment à la recherche de petites zones de fibrose myocardique. Ces zones pathologiques peuvent être sous-endocardiques, intramurales ou sous-épicardiques. Parfois, il est possible de caractériser une lésion inflammatoire aiguë ou chronique du myocarde évoquant par exemple une myocardite aiguë ou chronique. Ainsi une étude récente a montré que chez des patients présentant des ESV s’aggravant à l’effort avec une ETT normale, une anomalie structurelle du myocarde et/ou du péricarde était retrouvée dans 85 % des cas(6). L’intérêt est aussi bien pronostique que thérapeutique puisque dans certains cas un traitement spécifique anti-inflammatoire/immunosuppresseur peut être indiqué et avoir un effet antiarythmique.
Enfin, il faudra systématiquement rechercher un facteur général favorisant comme une hyperthyroïdie (pouvant être favorisée par la prise d’amiodarone), une anémie, une hypokaliémie, une période de stress majeur ou la prise inhabituelle de certaines substances (alcool, boissons énergisantes ou caféine à très fortes doses)…
En fonction de l’étiologie suspectée avec ces examens de première intention, d’autres examens plus poussés pourront être réalisés :
– pour la cardiopathie ischémique : coroscanner ou coronarographie ;
– pour la DAVD : scintigraphie de phase du VD, angiographie du VD, biopsie myocardique ;
– pour la myocardite : PET-scanner/IRM, biopsie myocardique, sérologie virale…
La présence d’une dysfonction VG sans cause retrouvée associée à un nombre d’ESV important peut faire discuter la présence d’une cardiopathie rythmique aux ESV. Ce rapport de cause à effet ne peut être mis en évidence qu’une fois les ESV traitées, après récupération de la FEVG (partielle ou complète). Certains facteurs associés à la survenue d’une dysfonction VG ont été décrits : le nombre d’ESV au-dessus de 10 000/24 heures, le caractère asymptomatique des ESV, la largeur des ESV au-delà de 150 ms et le caractère épicardique de l’ESV(7,8).
Rôle de la stimulation ventriculaire programmée (SVP)
Devant la présence d’ESV se pose le problème de la stratification du risque de mort subite. Actuellement, le seul critère retenu est celui de la FEVG, qui indique l’implantation prophylactique d’un défibrillateur. Ainsi, la présence d’ESV, même nombreuses, ou des salves de TNVS ne constituent pas, isolément, une indication à l’implantation d’un DAI. La SVP peut être discutée dans les situations suivantes : présence d’une DAVD, sarcoïdose, cicatrice d’IDM avec FEVG comprise entre 35 et 50 % ou syndrome de Brugada(1). Dans le cadre de la cicatrice de myocardite, le rôle de la SVP est incertain. Certains auteurs ont proposé l’implantation d’un DAI en cas de SVP positive en fin de procédure d’ablation d’ESV chez les patients possédant une cardiomyopathie sous-jacente (avec substrat prouvé) indépendamment de la FEVG. Cette attitude ne fait pas l’objet de recommandations spécifiques et doit faire l’objet d’une discussion collégiale au cas par cas.
• Traitement
L’indication du traitement des ESV doit d’abord se faire sur leur caractère symptomatique ou non. Parfois, elles peuvent être très gênantes, même en étant peu nombreuses. L’autre indication de traitement dépend de la présence d’une dysfonction ventriculaire gauche qui va pousser à essayer de faire disparaître ces extrasystoles dans le but d’améliorer la fonction cardiaque. Une zone d’ombre concerne les patients asymptomatiques, à fonction VG conservée et présentant un nombre d’ESV important, pouvant par la suite développer une CMD.
De plus, si l’ESV révèle une cardiopathie sous-jacente, il convient systématiquement de traiter cette cardiopathie, quelle qu’elle soit : ischémique, valvulaire, hypertensive ; dans un premier temps ou concomitamment (de la suppression de l’ESV) selon la situation clinique. De façon plus spécifique, un traitement AA peut être prescrit :
– le traitement bêtabloquant est le traitement de choix surtout chez les patients présentant une aggravation de leurs ESV à l’effort ;
– sinon les AA de classe Ic : flécaïnide, propafénone… sont souvent efficaces dans les cas d’ESV sur cœur sain, avec trigger « vagal » ou dans la DAVD.
La figure 2 propose un algorithme d’utilisation des AA en fonction du profil Holter du patient.
L’amiodarone reste le traitement de choix en cas de dysfonction VG, mais sa prescription au long cours doit être réfléchie du fait de ses nombreux effets secondaires surtout chez les patients jeunes. Ainsi l’ablation est une excellente alternative aux traitements AA(1) au long cours ou lorsque ceux-ci ne sont pas efficaces. Il est possible de s’aider d’une imagerie préopératoire pour évaluer la présence de possible cicatrice myocardique qui serait la zone d’origine des ESV. Le taux de succès de l’ablation des ESV est de l’ordre de 70-80 % avec une absence de récidive au long cours dans la majorité des cas. Cependant cette intervention est d’autant plus difficile que le nombre de foyers d’ESV est important et donc que la cardiopathie sous-jacente est sévère. Globalement, le taux de complication de l’ablation sur une sér ie de plus de 1 000 patients était de l’ordre de 5 %, la moitié d’entre elles étant considérées comme sévères(9).
• Suivi
Le suivi de ces patients se fait en général de manière semestrielle ou annuelle avec la réalisation d’un Holter-ECG pour vérifier l’efficacité du traitement. En cas d’ablation il est possible d’arrêter le traitement AA pour évaluer l’efficacité réelle de l’intervention et en cas de succès aucun traitement AA n’est nécessaire. Il faut aussi évaluer les effets secondaires potentiels des traitements AA ainsi qu’une fonction ventriculaire gauche tous les 2 ans. L’objectif thérapeutique est l’amélioration des symptômes, de la fonction VG et la réduction du nombre d’ESV au-dessous de 10 % sur 24 heures ou d’au moins 50 % du nombre initial si le nombre de base est < 10 %.
En cas de persistance d’une dysfonction ventriculaire gauche associée à une réduction significative du nombre d’ESV, il faut évoquer une cardiomyopathie primitive qui est probablement la cause des ESV et non pas sa conséquence.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







