Thérapeutique
Publié le 15 oct 2023Lecture 5 min
Prise en charge des voies accessoires asymptomatiques
Jean-Philippe LABBÉ, Service de cardiologie, hôpital Henri-Mondor, Créteil ; hôpital Saint-Camille, Bry-sur-Marne
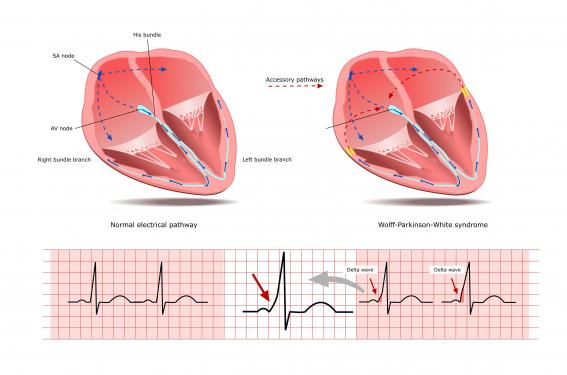
Selon les séries, la prévalence du syndrome de Wolff-Parkinson-White (WPW) dans la population générale est estimée à 1-3 pour 1 000, avec un taux plus élevé en cas d’antécédents chez des apparentés au premier degré. La majorité des patients présentant un aspect de WPW à l’ECG seraient asymptomatiques, et sans cardiopathie structurelle sous-jacente. Une faible proportion de ces patients serait malgré tout à risque d’arythmie potentiellement létale. Il est ainsi important de stratifier le risque d’arythmie chez tout patient présentant un aspect de WPW à l’ECG, parfois par le biais d’une évaluation non invasive, mais le plus souvent au cours d’une exploration électro-physiologique endocavitaire.
Histoire naturelle des voies accessoires et propriétés électro-physiologiques
Les voies accessoires tirent leur origine de l’embryogenèse annulaire auriculo-ventriculaire, avec pour conséquence la persistance de cellules myocardiques connectant directement l’oreillette au ventricule, soit à droite, soit à gauche. Ces faisceaux de conduction (ou faisceau de Kent) sont susceptibles de court-circuiter les voies de conduction normales nodo-hissiennes. Dans la première année de vie, environ 40 % des voies accessoires vont perdre leur conduction antérograde. A contrario, en cas de persistance de préexcitation au-delà de 5 ans, l’anomalie persisterait chez près de 75 % des patients. Plusieurs faisceaux peuvent également coexister chez le même patient (5 % des cas).
Les caractéristiques classiques ECG typiques comprennent un intervalle PR court < 120 ms, un empâtement du QRS (ou onde delta) et une durée allongée des QRS au-delà de 120 ms.
La vitesse de conduction du faisceau de Kent est rapide (d’où le raccourcissement de l’espace PR), mais la période réfractaire antérograde est variable ; lorsqu’elle est courte, elle conditionne la survenue de troubles du rythme graves.
Si survient un trouble du rythme auriculaire, la tachycardie peut alors se transmettre au ventricule sans « filtre » présent sur les voies normales (par le nœud auriculo-ventriculaire notamment).
Si la période réfractaire du Kent est courte, le rythme ventriculaire sera très rapide avec des QRS larges et préexcités, avec risque de dégénérescence en fibrillation ventriculaire.
Une fibrillation ventriculaire peut être un phénomène inaugural chez un patient jusque-là asymptomatique et porteur d’un faisceau de Kent, mais la prévalence de cet événement reste difficile à évaluer, avec parfois des données discordantes selon les séries existantes dans la littérature.
Dans une série portant sur 690 patients porteurs de voie accessoire, 15 (2,2 %) ont présenté une fibrillation ventriculaire et il s’agissait du premier symptôme chez 8 d’entre eux. Un contexte d’effort constituait un facteur de risque, ainsi qu’une localisation septale(1).
Plus récemment, une méta-analyse portant sur 1 869 patients a évalué le risque de mort subite à 1,25/1 000 personnes/an, avec un risque significativement plus élevé chez les enfants(2).
Évaluation non invasive du patient porteur de préexcitation
Un aspect de préexcitation très marqué en rythme sinusal ne comporte pas un mauvais pronostic, dans la mesure où il peut varier selon la situation topographique des faisceaux de Kent ou les vitesses de conduction respectives du Kent et des voies nodo- hissiennes.
Le caractère intermittent de la préexcitation à l’ECG ou sur un Holter ECG peut être associé à une mauvaise période réfractaire antérograde de la voie accessoire.
Ce critère seul semble néanmoins insuffisant pour affirmer l’absence de dangerosité de la voie accessoire, car peu spécifique. La présence de plusieurs voies accessoires, parfois évoquée en raison de multiples aspects de préexcitation à l’ECG, a quant à elle été associée à un risque accru de fibrillation ventriculaire.
La réalisation d’un test d’effort peut avoir son utilité si ce dernier parvient à mettre en évidence une disparition brutale et complète de la préexcitation, ce qui est malheureusement rarement observé (environ 15 % des patients en population pédiatrique) (figure 1).
Figure 1. A. Disparition progressive d’une préexcitation lors d’une épreuve d’effort due à une amélioration de la conduction sur les voies normales en contexte adrénergique. B. Exploration électrophysiologique avec stimulation atriale croissante chez le même patient. Conduction antérograde par la voie accessoire à un cycle rapide (224 ms), en faveur d’un faisceau de Kent potentiellement dangereux.
A contrario, la persistance d’une préexcitation durant un test d’effort a une bonne valeur prédictive pour prédire la présence d’une période réfractaire antérograde courte et ≤ 250 ms.
Évaluation invasive
L’intérêt d’une exploration invasive est notamment la mesure précise de la période réfractaire antérograde (plus court intervalle auriculaire suivi d’une réponse ventriculaire préexcitée) et de l’intervalle le plus court et préexcité en FA. La mesure à l’état basal d’une période réfractaire antérograde ≤ 240 ms ou d’un intervalle RR en FA ≤ 250 ms sont classiquement considérés comme des facteurs de risque d’arythmie maligne.
À noter que dans une série de patients ayant présenté une mort subite récupérée, 37 % des cas ne présentaient pas de critères électrophysiologiques de dangerosité. L’administration d’Isuprel® (iso-prénaline) a été proposée pour tenter de reproduire les conditions d’une stimulation adrénergique et améliorer la conduction sur la voie accessoire. Chez les patients asymptomatiques, ceci permet d’améliorer la sensibilité de l’exploration.
L’autre intérêt de l’exploration invasive est de préciser la localisation et l’éventuelle présence de plusieurs voies accessoires. Il a ainsi été suggéré qu’une localisation septale ou la présence de voies multiples augmentaient le risque d’arythmie ou de mort subite.
Les recommandations de l’ESC de 2019 préconisent la réalisation d’une exploration électrophysiologique notamment pour les personnes exerçant une profession à risque (par exemple pilote ou conducteur de transport publique) ou pratiquant le sport en compétition (classe I). En dehors de ces cas de figure, elle peut être considérée (classe IIa, évidence de niveau B).
Ablation des voies accessoires
L’ablation de la voie accessoire peut permettre de supprimer définitivement le risque d’arythmie potentiellement létale et la survenue de symptômes. Les taux de succès sont élevés, d’environ 95 %, les facteurs potentiels d’échec étant la présence d’une cardiopathie structurelle sous-jacente ou la présence de voies multiples.
Les complications majeures sont rares, avec la survenue de tamponnade (0,3 à 1,1 %) et la survenue de bloc auriculo-ventriculaire (BAV) complet en cas de faisceau de Kent de localisation septale (0,17 à 2,7 %). La cryoablation peut permettre de limiter ce risque de BAV, au prix d’un temps de procédure plus long et d’un taux de récidive plus important. Une cohorte prospective portant sur 2 169 patients présentant une voie accessoire asymptomatique, avec évaluation électrophysiologique endocavitaire suivi ou non d’une ablation a été réalisée par Pappone et coll. Après un suivi de huit ans, le taux de succès de la radiofréquence était de 98,5 %. Dans le groupe n’ayant pas eu d’ablation, 1,5 % des patients ont présenté une FV, uniquement en population pédiatrique (âge médian de 11 ans). L’absence de radiofréquence et la présence d’une période réfractaire ≤ 240 ms constituaient des facteurs de risque de FV(3).
Les recommandations de l’ESC de 2019(4) ont retenu comme indication d’ablation chez le patient asymptomatique la mise en évidence de propriétés électrophysiologiques à haut risque, tel qu’une période réfractaire ou un intervalle RR en FA ≤ 250 ms, la présence de voies multiples ou l’induction d’une tachycardie lors de l’exploration électrophysiologique (classe I). L’ablation peut également être proposée en cas d’altération de la fraction d’éjection du ventricule gauche attribuée à un asynchronisme (classe IIa) (tableau 1). Les recommandations de l’ESC 2020 portant sur l’activité sportive recommandent la réalisation d’une exploration électrophysiologique à partir de 12 ans si nécessaire, considérant que le risque rythmique demeure faible en population pédiatrique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :