Insuffisance cardiaque
Publié le 20 mar 2012Lecture 7 min
Avancées de la prise en charge de l’insuffisance cardiaque - Le parfait exemple de la temporalité de la vérité
G. JONDEAU, Hôpital Bichat Claude Bernard
Quelle est l’avancée du traitement de l’insuffisance cardiaque au cours de ces 25 dernières années ? C’est globalement la différence qui sépare ce que j’ai appris à la faculté à l’époque où j’étais sur ces bancs et ce que j’apprends aux étudiants aujourd’hui. C’est ce que j’ai appris grâce à la formation continue en quelque sorte… En se replongeant en arrière ainsi de 25 ans, il est clair que l’oubli est nécessaire pour progresser et qu’il est bénéfique de savoir accepter de raisonner à partir de nouvelles bases. On pourrait presque dire qu’un bon médecin, qui évolue avec son temps, est un médecin qui a oublié ce qu’on lui a appris il y a 25 ans pour comprendre et appliquer ce qu’on a compris hier. C’est aussi un médecin qui sait que la vérité de ce jour (d’hier) n’est pas forcément celle de demain. C’est même parfois l’opposé. Elle est donc relative !
L’insuffisance cardiaque est le parfait exemple de la temporalité de la vérité et de l’adaptabilité de la médecine aux situations nouvelles.
De la compréhension aux traitements médicamenteux
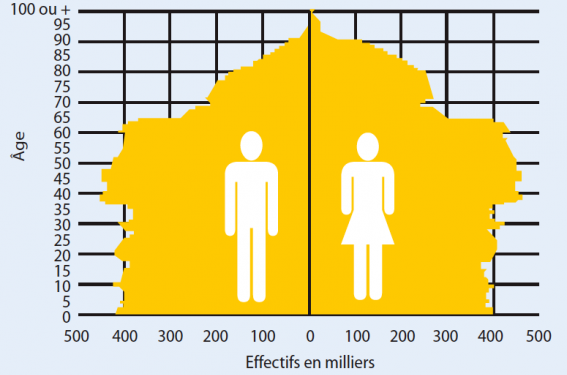
L’épidémiologie de l’insuffisance cardiaque s’est transformée avec la population française au cours de ces 25 dernières années. Apparition et explosion de l’insuffisance cardiaque avec fraction d’éjection (FE) préservée alors que l’insuffisance cardiaque à FE altérée décroit (figure 1)(1) : dans un article d’il y a 25 ans de Denis Duboc sur la classification des insuffisances cardiaques, l’insuffisance cardiaque à FE préservée correspondait bien à la « gêne au remplissage du cœur gauche », mais le premier paragraphe qui représentait le 1/3 de la part dévolue à l’insuffisance cardiaque à fraction d’éjection préservée portait sur le rétrécissement mitral, le deuxième tiers correspondait aux adiastolies péricardiques, le troisième était consacré à la cardiomyopathie hypertrophique et des cardiomyopathies de surcharge. Pas un mot sur la cardiopathie du sujet âgé ! À croire qu’à l’époque la population française était plus jeune qu’aujourd’hui comme nous l’étions … (figure 2 A et B) et que la médecine d’hier n’était pas si mauvaise : beaucoup sont toujours là 25 ans plus tard.
Figure 1. Nombre d’admissions par IC selon la FE conservée (en rouge) ou abaissée (en bleu).
Figure 2A. Pyramide des âges au 1er janvier 2011.
Figure 2B. Pyramide des résidents en France en 1987.
À cette époque, l’hypertension artérielle était associée sur le plan physiopathologique au rétrécissement aortique (augmentation de la post-charge) et était considérée comme un des facteurs qui pouvait conduire à l’insuffisance cardiaque par dysfonction systolique, mais pas comme le principal générateur de la plus fréquente des insuffisances cardiaques, l’insuffisance cardiaque à FE préservée. Aujourd’hui, on commence à la reconnaitre, demain (ou dans 25 ans ?) on saura peut être la traiter efficacement.
Il y a 25 ans l’élément central était donc la fonction systolique ventriculaire gauche et l’hémodynamique régnait sans partage : la restauration de la fonction systolique était donc logiquement le but de toute thérapeutique nouvelle, et les bêtabloquants logiquement contre-indiqués. Écrire que le traitement de l’insuffisance cardiaque reposait ou pouvait comporter le traitement bêtabloquant était une hérésie, qui vous valait de passer pour un être dangereux, et d’être recalé au concours de l’internat…
Depuis, l’insuffisance cardiaque chronique et l’insuffisance cardiaque aiguë ont été dissociées, même s’il est clair que l’une fait le lit de l’autre. L’insuffisance cardiaque chronique n’est pas une insuffisance cardiaque aigue qui dure. L’insuffisance cardiaque aigue est restée une pathologie hémodynamique, et l’insuffisance cardiaque par dysfonction systolique, la seule que l’on considérait il y a 25 ans (une FE normale éliminait alors dans l’esprit des cardiologues le diagnostic d’insuffisance cardiaque sauf rares exceptions déjà mentionnées) est devenue une maladie hormonale ; le traitement n’a plus pour but d’améliorer la fonction systolique : on a montré que les vasodilatateurs sans effet antihormonal étaient sans aucun bénéfice (alpha-bloquants, inhibiteurs calciques, dérivés nitrés sans dihydralazine). On a même montré que les inotropes positifs étaient dangereux(2). Ces médicaments restent utilisés dans l’insuffisance cardiaque aiguë, mais ne devraient plus l’être, sauf cas particuliers, dans l’insuffisance cardiaque chronique.
Le médicament qui a beaucoup perdu dans cette évolution est la digoxine : alors que le traitement digitalo-diurétique était la base du traitement autrefois, on voit le taux de prescription diminuer régulièrement. Il faut dire que l’on a appris depuis que la digoxine ne prolonge pas la survie des insuffisants cardiaques, qu’elle est d’autant plus efficace sur les hospitalisations que son taux plasmatique est faible(3). Certes, c’est le seul inotrope positif qui ne tue pas (ou qui ne tue plus car les anciens se souviennent des intoxications à la digitaline, gravissimes), mais on demande maintenant mieux aux traitements, et le ralentissement de la fréquence cardiaque peut être obtenue par d’autres moyens.
Les médicaments qui sont apparus et ont pris leur place sont les bêtabloquants, les inhibiteurs de l’enzyme de conversion et les anti-aldostérones, soit les traitements antihormonaux, à mettre en place progressivement, mais pour lesquels il faut atteindre une dose maximale, sans pouvoir se fier à un indice d’efficacité rapidement disponible ; la tolérance peut limiter leur utilisation, mais aucun indice ne vient dire que la dose optimale a été atteinte chez un patient donné. Seuls les diurétiques se manient en fonction de leur effet chez chaque patient.
En effet, en 25 ans sont apparues les études randomisées : l’étude démontrant le danger des inhibiteurs de phosphodiestérase de type III, soit le danger des inotropes positifs, date de 1991 (étude PROMISE)(2). La première étude avec les IEC date de 1987 (CONSENSUS)(4), et la première avec les bêtabloquants de 1993 (MDC)(5). Et les critères de jugement sont devenus des critères « durs ». La mortalité est le seul critère qui établit définitivement une thérapeutique.
Ainsi en 25 ans, l’insuffisance cardiaque à fonction systolique altérée est devenue une maladie hormonale, la digoxine a beaucoup perdu, et les bêtabloquants, autrefois strictement contre-indiqués sont maintenant strictement indiqués. Récemment, la pharmacopée s’est enrichie d’un traitement bradycardisant pour les patients en rythme sinusal restant tachycardes, l’ivabradine(6).
L’apport des rythmologues à l’insuffisance cardiaque
En 25 ans sont également apparues les thérapeutiques non médicamenteuses, et l’insuffisance cardiaque a bénéficié de l’apport des rythmologues. Les rythmologues français ont su comprendre l’asynchronisme, sa conséquence mécanique, et trouver le moyen de le corriger avec la resynchronisation. On a commencé aussi à comprendre que les thérapeutiques ne vont pas bénéficier à tous les patients, mais à un sous-groupe défini ici par la largeur de ses QRS (150 ms ou plus). C’est l’épopée des ces 15 dernières années : première publication des effets hémodynamiques aigus en 1995(7). La première expérience publiée par l’équipe de Rennes(8), la première expérience rapportée de la stimulation à travers le sinus coronaire(9), la première étude randomisée internationale qui démontre le bien-fondé du concept (The CARE-HF study [CArdiac REsynchronisation in Heart Failure study]). (10-11)
Les rythmologues ont aussi apporté leur pragmatisme : puisque les insuffisants cardiaques meurent de mort subite, que la mort subite peut être le reflet d’un trouble du rythme, alors mettons-leur des défibrillateurs. Ils ont également réalisé leurs limites : l’exploration électrophysiologique n’est plus utile pour poser l’indication du défibrillateur. Le meilleur indice annonciateur d’un évènement rythmique est, outre la survenue d’une FV (et on passe alors à la prévention secondaire), l’altération de la fonction ventriculaire gauche. Même le Holter n’est pas un bon élément pour sélectionner les patients car la présence de trouble du rythme moins grave (salves de TV) ne permet pas de prédire le bénéfice d’un défibrillateur si l’on connait la FE et l’origine ischémique ou non de l’insuffisance cardiaque.
Enfin, les progrès majeurs sont réalisés dans les machines d’assistance circulatoire : l’ECMO est devenue une thérapeutique courante, presque légère, les machines d’assistance visent maintenant le long terme. Le cœur artificiel commence à apparaitre comme une option possiblement disponible dans les années à venir. La transplantation est à maturité, mais le nombre de greffes réalisées diminue ou s’est stabilisé, malgré l’augmentation de la population (55 278 000 en 1985, 65 026 885 au premier janvier 2011) (figure 3).
Figure 3. Nombre de greffes par an en France.
25 ans de progrès
En 25 ans, les modes de diagnostic ont changé. Certes, la clinique reste (ou devrait rester) reine, mais la cardiomégalie n’est plus nécessaire (FE préservée), l’échographie est devenue indispensable pour comprendre et choisir le traitement, et un nouveau marqueur est apparu : le BNP(12), que l’on a toujours un peu trop tendance à utiliser comme un marqueur parfait…
En 25 ans, un certain nombre de progrès n’ont pas été réalisés
Toutes les études dans l’insuffisance cardiaque aiguë sont négatives. Il faut dire que l’on en est resté à l’hypothèse hémodynamique et que l’on a de bons et vieux traitements pour faire varier précharge, postcharge et inotropisme (une terminologie déjà présente il y a 25 ans).
L’insuffisance cardiaque à FE préservée qui représente une part croissante de notre travail est nouvelle dans la description, mais là aussi, aucune étude positive ne vient standardiser la prise en charge, en dehors du traitement de l’hypertension artérielle.
Enfin, en 25 ans, l’insuffisance cardiaque, qui était une pathologie revendiquée par les cardiologues, est maintenant traitée par de nombreux médecins, la pathologie devenant si fréquente que les cardiologues sont trop peu nombreux pour la prendre en charge.
Beaucoup pourrait être dit sur l’évolution de la prise en charge de l’insuffisance cardiaque sur les 25 dernières années : pour résumer en 2 lignes :
– l’insuffisance cardiaque chronique par dysfonction systolique est devenue une maladie hormonale et non hémodynamique et a bénéficié de l’apport des rythmologues ;
– l’insuffisance cardiaque à FE préservée est devenue la pathologie prédominante, mais reste mal comprise. Enfin, pas de progrès pour l’insuffisance cardiaque aigue qui reste un terrain d’investigation intense.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :