Rythmologie et rythmo interventionnelle
Publié le 11 sep 2012Lecture 3 min
Tachycardie jonctionnelle et fibrillation auriculaire
S. BELMIHOUB-SALMI, W. AMARA, P. CHEVALIER, CHU de Lyon
La tachycardie jonctionnelle par réentrée intranodale est la plus fréquente des tachycardies supraventriculaires chez le sujet jeune. Une incidence relativement élevée de fibrillation atriale (FA) chez ces patients avec tachycardie par réentrée intranodale a été rapportée. Nous décrivons le cas d’une jeune patiente de 43 ans, hospitalisée pour malaise lipothymique avec épisodes de tachycardie jonctionnelle et de fibrillation atriale.
Cas clinique
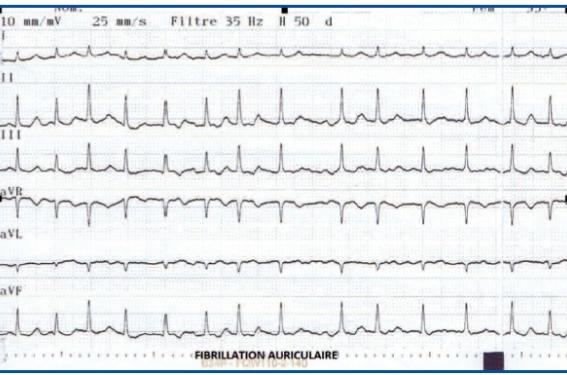
Madame S.C. âgée de 43 ans est hospitalisée en urgence dans le service de soins intensifs de cardiologie de la clinique de Fontaine à Dijon pour malaise. Elle est amenée à la clinique par le SAMU qui enregistre sur l’électrocardiogramme une FA à environ 120 bpm (figure 1).
Figure 1. FA avec FC à 120 bpm.
À son admission, l’hémodynamique est conservée, il n’y a pas de douleur thoracique. La pression artérielle est à 11/7 mmHg. Il n’y a pas de signes d’insuffisance cardiaque droite ou gauche. L’électrocardiogramme objective une arythmie à complexes QRS fins à environ 120 bpm.
Madame S. C. n’a pas d’antécédents médico-chirurgicaux notables. La TSH est normale. L’échographie cardiaque montre un ventricule gauche non dilaté, non hypertrophié avec une bonne fonction systolique globale et segmentaire, il n’y a pas de valvulopathie mitro-aortique, ni d’épanchement péricardique. Les cavités droites sont normales. L’aorte ascendante n’est pas dilatée.
L’évolution est marquée par la transformation de la FA en une tachycardie jonctionnelle régulière à 200 bpm, et à nouveau la survenue d’un malaise lipothymique (figure 2).
Figure 2. Tachycardie avec FC à 200 bpm.
L’injection de striadyne ralentit la fréquence ventriculaire et montre un passage à nouveau en FA.
Madame S. C. est traitée par cordarone par voie veineuse qui entraîne après 4 jours le retour en rythme sinusal.
L’électrocardiogramme de base montre un rythme sinusal avec une conduction auriculo-ventriculaire normale. L’espace PR n’est pas court, les QRS sont fins. Il n’y a pas de signe ECG en faveur d’une préexcitation.
En raison du score de CHADS2 VASC à 0, Madame S.C. n’est pas traitée par antivitamine K.
La mauvaise tolérance de cette tachycardie jonctionnelle responsable de malaises lipothymiques itératifs, oriente vers une exploration électrophysiologique avec ablation. Une réentrée intranodale est mise en évidence. La distance anatomique entre voie lente et faisceau de His est très courte. Dès les premiers tirs de courant de radiofréquence, un rythme jonctionnel à 100 bpm apparaît avec, au bout de 15 complexes, un bloc auriculo-ventriculaire rétrograde par lésion de la voie rapide.
Les suites du cathétérisme cardiaque sont marquées par l’installation le lendemain de la procédure d’un bloc auriculoventriculaire nodal qui dure 48 heures, la cadence ventriculaire est en moyenne à 50 bpm.
Deux jours après la procédure, un test d’effort est réalisé et montre une accélération normale à l’effort. Un palier de 120 watts est atteint, soit 90 % de la fréquence maximale théorique. Il n’y a pas de trouble conductif d’effort.
Madame S. C. quitte le service en rythme sinusal régulier avec un espace PR normal, des QRS fins.
Un Holter ECG est réalisé 3 mois après, ne montrant pas de récidive de tachycardie paroxystique supraventriculaire. Il n’y a aucun trouble conductif. La patiente reste asymptomatique sans aucun traitement antiarythmique. Un suivi cardiologique annuel est proposé.
Discussion
L’association entre FA et réentrée intranodale est connue. Il n’est pas prouvé que l’ablation de la voie lente permette la réduction du risque de développement d’une FA.
Une étude a montré que l’ablation de la voie lente peut diminuer la vulnérabilité atriale lors du déclenchement par stimulation atriale rapide d’une fibrillation atriale. L’hypothèse d’une dénervation vagale par ablation par application de radiofréquence a été émise. Dans le cas présent, le rôle facilitateur de l’adénosine dans le déclenchement de la fibrillation atriale est aussi à souligner.
En pratique
Un sujet souffrant de tachycardie jonctionnelle paroxystique par réentrée intranodale avec des accès de FA doit être suivi, même après ablation de sa voie lente. Le risque de rechute de FA est toujours possible.
La récidive de palpitations chez un sujet qui a bénéficié d’une ablation de la voie lente atrio-nodale doit conduire à rechercher d’autres tachycardies qu’une simple tachycardie jonctionnelle paroxystique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






