Publié le 28 sep 2010Lecture 14 min
Artériopathie des membres inférieurs : la revascularisation endovasculaire a-t-elle évolué ?
J.-P. BEREGI, C. MOUNIER-VEHIER, S. HAULON, CHRU de Lille
Terminée l’alternative entre le traitement médical ou la chirurgie ! Classiquement, le traitement médical était toujours de mise et ce n’est que les patients en stades 3 et 4 de Leriche et Fontaine qui pouvaient bénéficier d’un pontage.
Les thérapeutiques endovasculaires initialement réservées aux contre-indications de la chirurgie, sont aujourd’hui proposées de plus en plus souvent chez des patients en stade 3 et 4 comme chez des patients en stade 2.
Les indications de la revascularisation
L’écho-Doppler artériel des membres inférieurs est devenu le premier examen réalisé chez un malade suspect d’artériopathie des membres inférieurs devant une claudication et une disparition de pouls distaux.
La symptomatologie est parfois trompeuse, se manifestant par des douleurs de fesse, surtout chez des sujets jeunes, qui font orienter au départ le diagnostic vers une sciatique. Le traitement médical reste la première ligne thérapeutique avec le contrôle des facteurs de risque modifiables – arrêt du tabac, marche régulière (rassurer le malade sur les douleurs) – et un traitement médicamenteux adapté à chacun (antiagrégant, IEC, vasodilatateurs, statine, etc.).
La lésion la plus fréquente est l’atteinte de l’artère fémorale superficielle.
Le traitement médical permet le développement d’un réseau collatéral via l’artère fémorale profonde, qui permet de reprendre une circulation sousjacente ; il est efficace dans 90 % des cas sur les symptômes.
Le médecin doit savoir reconnaitre les malades non améliorés pour leur proposer une thérapeutique plus efficace. La symptomatologie persiste du fait d’une reprise de la vascularisation sous-jacente incomplète, liée parfois à une sténose à l’origine de la fémorale profonde qui empêche le développement des collatérales, parfois à des lésions fémorales distales, parfois enfin à des lésions artérielles situées sur d’autres artères. Dans ces cas, une cartographie par ARM ou angioscanographie permet de caractériser les lésions et de discuter les possibilités de traitement endovasculaire.
On distingue trois étages : l’aorte et les artères iliaques (1er étage), les artères fémoro-poplitées (2e étage) et les artères jambières (3e étage). À chaque étage, la classification TASC propose de classer les lésions plutôt accessibles en endovasculaire ou plutôt chirurgicales.
Les nouvelles recommandations publiées en 2007 proposent de traiter par voie endovasculaire des lésions plus longues et plus complexes comparativement aux anciennes recommandations de la TASC 2000.
Dans les équipes à la pointe des revascularisations endovasculaires, on peut retenir que toutes les lésions sont accessibles à partir du moment où un abord fémoral ou huméral est possible.
Les lésions du premier étage sont traitées en premier puis on descend. En cas de stade 2, le traitement des étages 1 puis 2 suffit dans la majorité des cas. En cas de stade 3 et 4, l’objectif est de restaurer au moins un axe de jambe. Les résultats primaire et secondaire de perméabilité sont fonction de l’étage traité, de la longueur de la lésion revascularisée et de la technique. Globalement les résultats sont excellents au premier étage avec un taux de resténose à 5 ans de 5 % et diminuent plus on descend dans la jambe et le mollet. Cependant, l’objectif d’une revascularisation distale en cas de stade 4 est la cicatrisation des lésions cutanées. Celle-ci est assurée dans la majorité des cas (résultat identique obtenu en chirurgie), avec dissociation entre le bon résultat clinique et la perméabilité. Un des avantages supplémentaires des techniques endovasculaires est qu’elles peuvent être proposées de nouveau à distance si nécessaire.
Les techniques endovasculaires
La dilatation au ballon est proposée dans les sites où le stent n’a pas prouvé son efficacité.
Au premier étage, les lésions aorto-iliaques sont souvent traitées par stent (acier ou nitinol), même si leur supériorité par rapport au ballon n’a pas été démontrée. Ils permettent d’éviter les recoils immédiats, les dissections et d’obtenir un résultat angiographique optimal.
Au deuxième étage, les lésions fémorales sont techniquement toutes accessibles à un geste endovasculaire. Le choix de ce dernier sera fonction de la clinique et de la morphologie de la lésion. En cas de claudication, les lésions courtes seront traitées en priorité par angioplastie au ballonnet, voire par stenting. Si les lésions sont longues (> 15 cm), la technique de recanalisation sous-intimale (ou technique de Bolia) sera privilégiée sans mettre d’endoprothèse.
Si le patient est en stade 3 ou 4, la revascularisation tente de sauver le membre. Le stenting sera possible pour des lésions plus longues. Les stents utilisés sont en nitinol plutôt qu’en acier afin d’obtenir une meilleure perméabilité. Celleci dépend de la longueur traitée, identique lors du traitement de lésion longue à un pontage fémoral prothétique. Les stents coatés (sirolimus ou taxol) n’ont pas démontré pour l’instant une nette efficacité comparativement au stent en nitinol. Il existe plusieurs marques avec des perméabilités variables et des taux de fractures également variables. L’artère fémorale est, en effet, soumise à de nombreuses contraintes mécaniques qui entrainent des risques de fractures des mailles et donc de resténoses et/ou d’anévrismes.
Il n’est cependant pas conseillé de réaliser des radiographies systématiques de la jambe et seul l’écho-Doppler suffit pour la surveillance. Pour éviter ces écueils, le coating est proposé sur des ballons. Les deux à trois études disponibles à ce jour montrent des résultats intéressants pour cette nouvelle approche, avec l’avantage de pouvoir retourner sur le segment préalablement traité si nécessaire. La recherche de nouveaux stents (design, nitinol, biodégradable, flexible mais avec une bonne force radiale, sans fracture, etc.) est en pleine expansion.
Pour le troisième étage, le développement de nouvelle plateforme de ballon sur de nouveaux guides fins type 0,014 ou 0,018, avec un bon support et une extrémité floppy courte, permet de mieux traiter les lésions courtes ou longues. Souvent un guide de franchissement est nécessaire et la voie d’abord en iso-courant est préférable pour avoir une meilleure force de progression. De nouveaux stents spécialement dessinés pour les artères de jambes (en acier, en carbone, autoexpansible en nitinol) sont proposés par plusieurs compagnies en cas de recoil immédiat. La miniaturisation de ces matériels permet de les insérer dans des introducteurs 4F. La morbidité de ces actes interventionnels permet de proposer ces techniques dans le sauvetage de membres même pour des personnes âgées ou contre-indiquées à la chirurgie, à condition d’avoir un équipement d’imagerie optimal, un matériel endovasculaire complet et une équipe entraînée. Le traitement médicamenteux est important : ces actes sont réalisés sous antiagrégants.
Le suivi
Le suivi est nécessaire. Le malade est informé que l’artériopathie athéromateuse est une maladie chronique. L’objectif de la revascularisation est de passer un cap pour lui permettre de mieux marcher ou éviter une amputation. Le traitement de fond doit être poursuivi à vie et un accompagnement est nécessaire avec, si possible, une démarche d’éducation thérapeutique et de dépistage des autres localisations de la maladie athéromateuse. Un suivi par écho-doppler est conseillé à 1 mois après l’acte endovasculaire puis tous les 6 à 12 mois. Le malade est informé de la possibilité d’une resténose ou bien du développement de sa maladie avec nouvelle lésion sus ou sous-jacente, voire controlatérale.
Il est important qu’il consulte immédiatement pour ne pas risquer une thrombose d’un stent qui sera bien plus difficile à traiter qu’une resténose. En cas de resténose, une nouvelle intervention endovasculaire est de mise avec soit angioplastie simple, soit angioplastie avec stent couvert en PTFE. Peut-être dans le futur proche, l’efficacité des ballons coatés sera-t-elle démontrée sur les resténoses périphériques comme sur les resténoses intrastents coronaires.
Focus sur les artères fémorales superficielles et l’endovasculaire (à titre d’exemple d’évolution)
Angioplastie à ballonnet
Alors que le succès technique (proche de 100 %) et le taux de perméabilité à 6 mois (20 % de resténose) sont satisfaisants, les résultats à moyen et long termes ne sont pas bons (figure 1).
Figure 1. Courbe de perméabilité des différentes techniques de revascularisation sans inclure les stents.
La comparaison à long terme des patients traités par angioplastie ou par revascularisation chirurgicale démontre la supériorité de la revascularisation chirurgicale.
L’utilité de l’angioplastie conventionnelle est limitée par le recoil élastique et des taux élevés des dissections. Une étude récente a évalué l’effet des différents temps d’inflation de ballon sur des résultats angiographiques dans le traitement de 74 lésions artérioscléreuses infra-inguinales. Chez les patients qui ont bénéficié d’une dilatation avec un ballon pendant 30 s, on note des dissections importantes dans 43 % des cas et des sténoses résiduelles dans 32 % des cas. Chez les patients qui ont bénéficié d’une dilatation pendant 180 s avec un ballon, 14 % ont eu des dissections importantes et 14 % des sténoses résiduelles. Cependant, l’angioplastie est moins invasive et présente des taux de complications inférieurs à ceux de la revascularisation chirurgicale ; elle reste un traitement initial pour beaucoup de patients présentant une claudication importante avec des lésions courtes (< 2-3 cm) et des lésions localisées en poplitée ou sur des zones de plicature.
Angioplastie avec des stents
À l’arrivée des stents acier, introduits en pratique clinique dans les années 1990, de nombreux spécialistes interventionnels pensaient qu’ils disposeraient de la solution à tous les problèmes liés à l’angioplastie à ballonnet simple, notamment pour l’artère fémorale superficielle. Malheureusement, les résultats des études de cohortes ayant évalué des stents variés dans les fémorales superficielles (principalement le stent Palmaz de Cordis Johnson&Johnson et le stent Wallstent de Boston Scientific) n’ont pas montré d’amélioration notable comparativement à l’angioplastie à ballonnet simple. Les taux de perméabilité primaire à 1 an et 3 ans étaient de 67 % et 58 %.
De plus, cinq études randomisées comparant ces stents acier à l’angioplastie n’ont pas démontré le bénéfice des stents par rapport à l’angioplastie.
Après ces résultats décourageants, l’utilisation des stents dans l’artère fémorale superficielle a été réservée aux échecs de l’angioplastie par la majorité des radiologues interventionnels. La principale raison de l’échec des stents à moyen et long termes, était la présence de sténose récurrente liée à une hyperplasie néointimale. Ainsi, après ces études initiales, la recherche a porté sur l’amélioration de la perméabilité des stents dans le temps. Des stents irradiés, des stents coatés ou des stents couverts ont été développés afin de lutter contre l’hyperplasie.
Aucune étude n’a permis de convaincre de l’efficacité des stents irradiés et cette technique a été abandonnée devant les difficultés à produire ce type de matériel ainsi que la réglementation nécessaire pour gérer l’irradiation du patient et du personnel médical. De même, malgré quelques résultats d’études favorables les stents couverts ont été abandonnés.
Les recherches se sont concentrées sur les stents coatés. Une grande variété de drogues pharmacologiques a été étudiée quant à leur potentiel à inhiber les thrombi et l’hyperplasie néointimale, dont notamment l’héparine ou des drogues de chimiothérapie. La question de la fixation de la drogue sur les stents est une source de nombreuses publications. Ce sont essentiellement les stents recouverts de polymère avec du sirolimus ou du paclitaxel qui ont été étudiés.
De nombreuses études réalisées en pathologie coronaire avec ces stents coatés ont montré une moindre resténose comparativement au stent métallique nu. Cependant, avec l’apparition des thromboses tardives liées à la présence du polymère, les indications des stents pharmacoactifs sont toujours débattues. Ces stents actifs ont beaucoup moins fait l’objet d’investigations dans les artères périphériques. Les études Sirocco, ont comparé un stent auto-expansible en nitinol nu de type Smart Cordis à un stent identique recouvert de sirolimus. Une étude de phase I a randomisé 36 patients entre stent coaté et stent nu. Les premiers résultats publiés en 2003 montraient qu’à 6 mois il n’y avait pas de resténose dans le groupe sirolimus mais un taux de resténose primaire de 23 % dans le groupe de stent nu. En raison d’un nombre de patients insuffisant pour atteindre une quelconque significativité statistique, l’étude a été poursuivie (Sirocco II), incluant 57 nouveaux patients. Le résultat de cette étude à 2 ans montre malheureusement un absence de différence entre les groupes traités par le stent coaté et stent nu.
Ces résultats ont fait conclure à l’absence d’avantage du stent nitinol coaté avec du sirolimus dans les artères périphériques.
Cependant, le résultat en termes de perméabilité primaire du stent nu mérite d’être noté. Le taux de resténoses à deux ans dans cette étude était seulement de 21 %, ce qui est significativement supérieur au taux de perméabilité obtenu avec les stents de première génération en acier de type Palmaz Wallstent. Cette amélioration de la perméabilité du stent Smart a été retrouvée dans d’autres études, confirmant les propriétés du coating passif en nitinol. La recherche s’est donc vite orientée vers le développement de nouveaux stents en nitinol de longueur, de diamètre et de forme différentes. Plusieurs études randomisées comparant les stents en nitinol versus l’angioplastie à ballonnet simple ont été conduites et quelques résultats précoces sont actuellement publiés.
Les résultats à 12 mois de l’étude ABSOLUTE ont été publiés en 2006 dans le N Engl J Med. Cette étude randomisée incluait 104 patients avec soit un stenting primaire avec un stent autoexpansible de marque Guidant ou un stenting optionnel si l’angioplastie à ballonnet présentait un échec. Les patients avaient une lésion de longueur moyenne sur l’artère fémorale superficielle de 10 cm.
À 6 et 12 mois de suivi, le taux de resténoses pour le groupe stenté était de 24 et 37 % comparativement à 43 et 63 % pour le groupe angioplastie seule. Ainsi, le taux de resténoses était significativement plus faible dans le groupe stenté comparé au groupe avec angioplastie simple.
L’étude RESILIENT a livré récemment ses données intermédiaires à 12 mois. Cette étude compare un stent auto-expansible, le Lifestent d’Edward, avec l’angioplastie à ballonnet dans des sténoses ou occlusions jusqu’à 150 mm de long dans des artères fémorales superficielles ou poplitées hautes. À 6 mois, le taux de perméabilité primaire évalué en écho-Doppler était de 41 % dans le groupe angioplastie et de 89,7 % dans le groupe stenté.
Dans l’analyse intermédiaire à 12 mois, une absence de réintervention a été notée dans 44,1 % des cas dans le groupe angioplastie simple alors qu’il était de 80,5 % dans le groupe stenté.
Le taux de perméabilité clinique dans le groupe stenté était de 80 %. L’ensemble des données statistiques a été publié fin 2007.
D’autres études sont en cours, notamment l’étude ZILVER PTX qui étudie un stent coaté au Paclitaxel versus un stent nu de type ZILVER Cook dans l’artère fémorale superficielle. Les résultats de la phase I montrent que les stents pouvaient être utilisés sans complication. La phase II étudiant l’efficacité dans l’artère fémorale superficielle est en cours de réalisation.
Bien que les données des études ABSOLUTE ET RESILIENT soient encourageantes en terme de stenting comparativement à l’angioplastie à ballonnet seul dans le segment fémoro-poplité, les résultats récents ne sont pas uniformes en faveur des stents. Il existe sûrement des différences entre les stents quant à leur taux de perméabilité. Ainsi, l’étude FAST comparant le stent Luminex de marque BARD à l’angioplastie à ballonnet n’a pas montré de bénéfice du stent par rapport à l’angioplastie, même à une phase précoce. Cela pourrait être lié à la rigidité excessive du stent Luminex par rapport aux autres stents cette hypothèse n’est pas démontrée.
Un des autres problèmes lié au stenting de l’artère fémorale superficielle est l’apparition de fractures, surtout lorsque le segment stenté est long. Les premières fractures ont été observées dans l’étude Sirocco I qui avait rapporté un taux de fractures de 18,2 % pour des lésions traitées jusqu’à 20 cm. Ces résultats ont également été retrouvés par Sabeti et coll. qui rapportaient un taux de fracture des stents dans le segment fémoral de 15 %. Ce groupe semblait en faveur d’un lien entre la longueur stentée et le taux de fracture. Scheinert et coll. ont examiné 93 patients avec stenting fémoral superficiel et retrouvé 37,2 % de fractures avec une relation nette par rapport à la longueur de la lésion stentée. Dans les études RESILIENT et ZILVER PTX phase 1, le taux de fractures était relativement bas, 3,7 % et 0 % à 12 mois.
Deux études randomisées prospectives indiquent qu’à 12 mois, le taux de perméabilité du stent est meilleur que l’angioplastie à ballonnet simple et ce, pour des lésions relativement longues. Ces données sont comparables avec celles de l’étude Sirocco ou d’autres séries avec des stents nitinol. Il existe très probablement des différences entre les stents quant à leur taux de perméabilité à court terme.
Enfin, les stents dans l’artère fémorale superficielle sont sujets à fracture, ce qui semble lié à la longueur du segment stenté. Cependant le taux de fractures varie en fonction du stent utilisé et leur conséquence est toujours à l’étude sur le long terme. L’ensemble de ces données est en faveur d’une utilisation plus extensive des stents nitinol dans le segment fémoropoplité et a conduit à revoir les recommandations TASC (tableau 2).
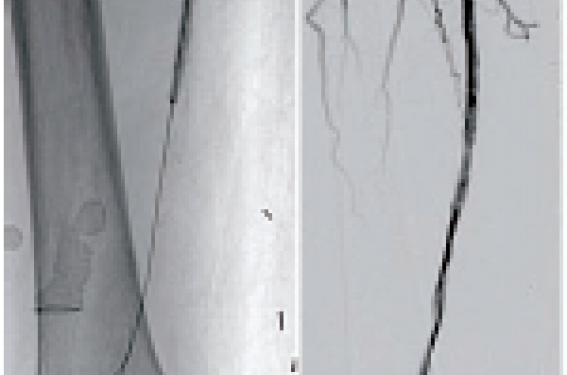
Figure 2. Recanalisation sous-intimale pour une occlusion longue de l’artère fémorale superficielle avec l’aide d’un guide hydrophile et d’un ballonnet.
Figure 3. Fracture de stent dans l’artère fémorale superficielle liée aux contraintes de torsion, compression, élongation.
Messages clés :
L’ARM ou l’angioscanographie des artères des membres inférieurs permet de réaliser des cartographies précises des lésions et d’orienter la prise en charge d’une revascularisation.
Les indications d’un traitement endovasculaire reposent sur des données cliniques et sur une classification morphologique en fonction de la localisation des lésions par sites.
Les techniques endovasculaires sont multiples permettant de traiter des lésions les plus variées.
S’il y a indication de revascularisation, le traitement endovasculaire est indiqué en première intention en raison de sa bonne efficacité et de sa faible morbidité ; ce n’est qu’en cas de contraintes anatomiques que la chirurgie sera tentée.
Seule l’atteinte de l’artère fémorale commune reste une indication chirurgicale de première intention.
Les études actuellement en cours ont pour objectifs de :
– confirmer ou réfuter les bons résultats du stent versus l’angioplastie à ballonnet ;
–déterminer quels sont le meilleur stent pour les artères fémorales superficielles et ceux qui ne doivent pas être utilisés ;
– déterminer si le taux de fracture est un problème sérieux, ou si ces fractures surviennent plus fréquemment avec certains types de stent ;
– déterminer si les stents coatés sont avantageux par rapport aux stents Nitinol nus.
Les alternatives au traitement par stent sont la cryoplastie endovasculaire, l’angioplastie par cutting ballon, l’angioplastie sous-intimale et le laser.
En pratique
Pendant les deux dernières décennies, les taux techniques de succès des interventions endovasculaires dans les lésions vasculaires sténotiques ou occlusives des extrémités inférieures se sont améliorés considérablement en raison de la disponibilité et de l’application de nouvelles techniques et de nouveaux produits. Bien que la maladie des artères fémorales superficielles soit souvent complexe et diffuse, les résultats procéduraux et le taux de perméabilité primaire après traitement endovasculaire se sont améliorés et sont souvent équivalents à ceux obtenus par revascularisation chirurgicale. En fait, avec les nouvelles modalités interventionnelles, il est possible de traiter des lésions par voie endovasculaire qui auraient été traitées chirurgicalement il y a quelques années.
Les patients qui sont limités par une resténose après un traitement endovasculaire améliorent souvent leur taux de perméabilité secondaire après la répétition d’un traitement endovasculaire. Le traitement chirurgical reste une option pour les resténoses sévères.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :