Coronaires
Publié le 04 mai 2004Lecture 11 min
Comment optimiser le traitement médicamenteux de l’angor réfractaire non revascularisable ?
S. WEBER, hôpital Cochin, Paris
Il peut sembler quelque peu provocant, à l’ère de l’angioplastie triomphante de s’intéresser aux patients non revascularisables ! Les progrès synchrones du matériel d’angioplastie et de la virtuosité des opérateurs ont indiscutablement considérablement élargi les indications de l’angioplastie chez les patients symptomatiques.
De même, les possibilités de la chirurgie coronaire se sont-elles aussi étendues, notamment vers les patients les plus âgés ou porteurs de pathologies associées qui, grâce aux progrès des techniques d’anesthésie et de réanimation, peuvent actuellement être revascularisés chirurgicalement moyennant, là aussi, un risque iatrogène réduit. Malgré ces importantes avancées des techniques de revascularisation, il reste des patients porteurs d’un angor réfractaire et non revascularisables.
Deux situations
Une athéromatose diffuse et sévère
L’extension et la sévérité des lésions sur le lit d’aval se voient plus volontiers chez le diabétique, mais également chez le coronarien âgé ayant, grâce aux bons soins de la corporation des cardiologues, survécu plusieurs décennies à l’épisode coronarien inaugural. De telles situations se rencontrent, bien entendu, de plus en plus fréquemment chez les patients déjà pontés ou multidilatés. Malgré les progrès précédemment évoqués des techniques de réanimation postopératoires, certaines pathologies lourdes extracardiaques, neurologiques ou pulmonaires notamment, restent des contre-indications formelles à la revascularisation.
Dans tous ces cas de figure, les patients peuvent rester symptomatiques de leur angine de poitrine, au repos et à l’effort, sans solution de revascularisation et nécessiter donc un réajustement pharmacologique.
Une angioplastie à risque chez un patient jeune monotronculaire
Une autre catégorie de patients pose un tout autre problème. Il s’agit de coronariens jeunes, symptomatiques et porteurs d’une lésion monotronculaire ne concernant pas la partie proximale d’un gros tronc épicardique, donc plus distale et comportant, par exemple du fait de tortuosité, de calcification, d’une bifurcation, un risque « de complication perprocédure » d’angioplastie largement supérieur à la norme. Dans ce cas de figure, il peut être légitime de tenter une ou deux étapes d’optimisation du traitement pharmacologique avant de se résoudre à poser l’indication d’une angioplastie à risque. Dans ce deuxième cas, bien entendu, il ne s’agit pas de malades non revascularisables, mais de patients pour lesquels le rapport bénéfice/risque de l’approche interventionnelle et de l’approche purement pharmacologique mérite des réévaluations successives.
Comment optimiser le traitement médical ?
La première étape comporte la recherche de facteurs adjuvants, aggravant l’ischémie myocardique et devant être dans la mesure du possible corrigés
Le plus habituel d’entre eux est l’anémie, facteur fréquent d’aggravation des symptômes coronaires chez le sujet âgé. Bien entendu, le diagnostic étiologique et le traitement spécifique de l’anémie est l’étape la plus importante. Dans certaines situations telle l’insuffisance rénale chronique, certaines anémies d’origine centrale et certaines anémies inflammatoires, un traitement symptomatique est indispensable. Il est habituellement suffisant d’obtenir un taux d’hémoglobine supérieur à 10 g ; il existe néanmoins une certaine variabilité interindividuelle et, dans certains cas, un angor réfractaire peut être contrôlé par la poursuite, jusqu’à 11 g, voire légèrement plus, de la correction de l’anémie.
Le contrôle optimal d’une hypertension artérielle fait partie intégrante du traitement de l’angor réfractaire ; il peut être nécessaire d’avoir recours, en plus des anti-ischémiques, à certains antihypertenseurs non anti-ischémiques, tels les diurétiques ou les inhibiteurs de l’angiotensine II, qui pourront indirectement, par simple réduction des chiffres de pression artérielle systolique, contribuer aux contrôles de la symptomatologie angineuse.
Les autres facteurs aggravants, tels un trouble du rythme avec tachycardie, une hyperthyroïdie, un syndrome inflammatoire chronique, méritent d’être diagnostiqués et corrigés. Enfin l’interruption de certaines thérapeutiques médicamenteuses augmentant les besoins en oxygène du myocarde (bêtamimétiques inhalés, théophylline) ou réduisant les apports (anti-inflammatoires non stéroïdiens) participent pleinement au contrôle de l’ischémie myocardique.
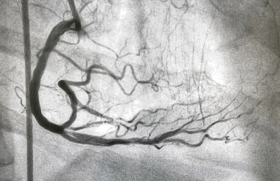
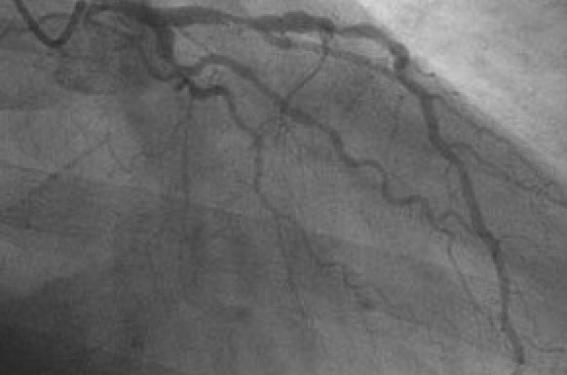
À gauche : IVA et circonflexe multisténosées en OAG caudale. À droite : OAD 10/40.
La deuxième étape est la réévaluation critique de la non-prescription des antiangineux
Lorsque le patient est référé pour angor réfractaire non revascularisable et que son ordonnance ne comporte pas de bêtabloquant pas d’inhibiteur calcique pas de dérivé nitré, il convient de revenir, en reprenant l’interrogatoire et l’examen du dossier médical sur le bien-fondé d’une éventuelle contre-indication à l’une de ces trois classes pharmacologiques majeures.
C’est certainement dans le domaine des bêtabloquants que l’on retrouve le plus souvent des contre-indications abusives et que l’on dégage donc les plus importants « gisements » d’optimisation du traitement médicamenteux :
- en cas de dysfonction ventriculaire gauche il reste fréquent de constater que le traitement bêtabloquant n’avait pas été initialement prescrit, il y a 10 ou 12 ans, alors qu’il n’y avait aucune symptomatologie d’insuffisance cardiaque. En se remplaçant dans le contexte « historique » du milieu des années 80 une telle prudence n’était pas déraisonnable. À la lumière des acquis plus récents de la pharmacologie il est clair que la dysfonction ventriculaire gauche et même, bien sûr, l’insuffisance cardiaque symptomatique ne sont pas des contre-indications à l’utilisation des bêtabloquants. Ils représentent au contraire une indication supplémentaire d’avoir recours, moyennant les précautions d’usage lors de l’initiation du traitement, à cette classe pharmacologique ;
- la notion de bradycardie excessive induite par les bêtabloquants est probablement la deuxième raison de la non-prescription de cette catégorie d’antiangineux notamment chez le sujet âgé. Lorsque la symptomatologie angineuse prédomine à l’effort, l’existence d’une dysfonction sinusale avec bradycardie de repos ne doit pas faire renoncer à l’utilisation des bêtabloquants. Après réévaluation critique du rapport bénéfice-risque de la revascularisation, lorsque celle-ci est jugée vraiment déraisonnable, il peut être judicieux d’implanter un pacemaker permettant ainsi de s’affranchir de la bradycardie excessive de repos tout en faisant bénéficier au patient, notamment à l’effort et lors des stress, des effets anti-ischémiques et antiangineux des bêtabloquants ;
- l’asthme et, dans une moindre mesure, la bronchite chronique à composantes bronchospastiques restent une contre-indication incontournable aux bêtabloquants. Dans certaines situations cependant le diagnostic d’asthme, ayant conduit à la non-prescription du bêtabloquant, doit être reconsidéré par le cardiologue avec un œil très critique. Lorsque cet « asthme » a débuté à un âge tardif, au-delà de la soixantaine, surtout si la coronaropathie était déjà connue, ne s’agissait-il pas d’une manifestation bronchospastique d’IVG ? D’un asthme cardiaque ? Une réévaluation soigneuse de la pathologie bronchique doit donc être entreprise en collaboration avec le pneumologue. Il est fréquent que le diagnostic d’asthme bronchique soit rétrospectivement remis en cause et que les bêtabloquants puissent être introduits en toute sécurité ;
- l’asthénie : certains patients ont refusé, vers la cinquantaine, la prescription de bêtabloquants en raison de leur mauvaise réputation en matière de dynamisme intellectuel, physique et sexuel... En reprenant l’interrogatoire, il est assez fréquent de constater que ce genre de contre-indication est rarement lié à une interruption de traitement après une constatation effectivement d’un tel effet indésirable mais plus souvent la conséquence d’un préjugé défavorable du patient, voire du médecin prescripteur ! Une telle crainte est compréhensible chez un quinquagénaire très actif ; reste-t-elle aussi prioritaire chez le même patient, 20 à 25 ans plus tard, sévèrement handicapé par un angor réfractaire ? Cela mérite, bien entendu, débat !
La non-prescription d’un anticalcique a pu être liée soit à une bradycardie excessive ou un trouble conductif s’il s’agissait du vérapamil ou du diltiazem ; dans quelques cas, bien plus rares, il est vrai qu’avec les bêtabloquants l’appareillage peut être discuté.
En ce qui concerne les dihydropyridines, l’œdème des membres inférieurs est rétrospectivement la cause la plus fréquente d’interruption du traitement ; un nouvel essai avec une molécule différente et surtout des posologies peut-être plus faibles peut assez souvent être couronné de succès.
Pour les inhibiteurs calciques comme pour les dérivés nitrés c’est parfois l’hypotension qui a amené à renoncer à ces deux catégories d’antiangineux. Là aussi un interrogatoire attentif et la relecture du dossier permet de préciser s’il s’agissait d’une hypotension symptomatique, notamment orthostatique, auquel cas la contre-indication était bel et bien justifiée. Cela n’empêche cependant pas de tenter de réintroduire prudemment, à posologie initialement très faible, l’une de ces deux classes pharmacologiques. Parfois cette notion d’hypotension était essentiellement une maladie du tensiomètre, sans aucune symptomatologie clinique... Dans cette deuxième éventualité non exceptionnelle, la réintroduction d’un antiangineux vasodilatateur est tout à fait légitime.
La troisième étape concerne l’ajustement posologique
Au fur et à mesure que les essais thérapeutiques ont validé, ces dernières années, de nouvelles classes pharmacologiques, réduisant la morbi-mortalité des coronariens, les prescriptions des cardiologues se sont à juste titre alourdies. Nos ordonnances comportent maintenant rarement moins de 4 à 5 molécules différentes. Certains d’entre nous, et que celui qui n’a pas commis un tel « pêché » jette la première pierre, ont tendance à essayer, plus ou moins consciemment, de contrebalancer la lourdeur de cette polyprescription par l’utilisation de faibles posologies de chacune des classes thérapeutiques. Cette attitude nous donne bonne conscience puisque nous n’avons pas oublié dans notre ordonnance telle ou telle classe pharmacologique sauveuse de vie chez le coronarien, nous sommes donc conformes aux bonnes pratiques.
C’est, là aussi, dans le domaine du traitement bêtabloquant, que les posologies sont souvent trop timorées. Rappelons qu’il existe une importante variabilité interindividuelle de la posologie de bêtabloquant nécessaire à l’obtention d’un blocage adrénergique complet. Celui-ci est très mal évalué par la simple bradycardie de repos. Il est fréquent, surtout chez le sujet âgé à fonction sinusale diminuée, d’observer une bradycardie de repos ne correspondant pas à un bêtablocage adrénergique efficace. Lors de l’épreuve d’effort la fréquence cardiaque s’accélère très rapidement, confirmant le caractère notablement incomplet du blocage adrénergique. Un blocage adrénergique complet nécessite que la cadence ventriculaire ne dépasse pas la fréquence de 110 à l’effort correspondant à la conjonction de l’abolition totale du tonus parasympathique par l’effort et de l’abolition totale du tonus sympathique par le bêtabloquant. La pratique d’une épreuve d’effort pour vérifier la qualité du blocage adrénergique est une étape importante dans l’évaluation de l’adéquation d’un traitement anti-ischémique.
La principale cause de sous-dosage des dérivés nitrés et des inhibiteurs calciques est l’hypotension artérielle. Rappelons qu’il existe une importante dissociation entre les chiffres tensionnels objectivement mesurés au tensiomètre et la tolérance clinique de la vasodilatation artérielle ou veineuse. Si le patient n’a aucun symptôme hypotensif et si son angor reste imparfaitement contrôlé par les anticalciques et/ou dérivés nitrés, il est possible d’augmenter prudemment les posologies, même si la valeur de pression artérielle systolique affichée par le tensiomètre est « basse »...
En ce qui concerne les dérivés nitrés, il est fondamental, lorsque la réponse au traitement anti-ischémique est insuffisante, de s’assurer que le rythme d’administration des produits respecte la fenêtre thérapeutique de 12 heures, indispensable à la prévention du phénomène de tachyphylaxie. Lorsque le nitré est prescrit par voie orale, le patient se conforme habituellement aux horaires de prise préconisés... Lorsqu’il s’agit d’un patch transdermique, bien que celui-ci n’ait été prescrit que 12 heures sur 24 (généralement le jour), il est fréquent que les patients maintiennent délibérément ce patch 24 heures sur 24. L’impression subjective de « protection » obtenue par ces dispositifs percutanés qui sont volontiers positionnés, en sentinelles vigilantes, sur l’aire précordiale gauche, participe largement à la perception du service rendu !!! Il faut donc prendre le temps d’expliquer au patient qu’un patch laissé 24 heures sur 24 est moins efficace que lorsque l’intervalle libre de 12 heures est correctement respecté.
La quatrième étape consiste à gérer au mieux les associations médicamenteuses
Bien entendu l’angor réfractaire suppose par définition que l’on ait tenté d’associer entre elles de façon optimales les trois principales classes d’anti-ischémiques : bêtabloquants, inhibiteurs calciques et dérivés nitrés. L’élaboration du cocktail optimal est une démarche essentiellement empirique, modulée au cas par cas en fonction de la réponse clinique et des résultats des épreuves d’effort successives.
Il faut cependant être bien conscient du fait que nombre des patients en angor réfractaire non revascularisables sont âgés et/ou porteurs de pathologie associée rendant parfois illusoire la pratique d’épreuves d’effort itératives.
La logique des associations comporte la prescription d’une molécule bradycardisante, bêtabloquant en première intention, vérapamil et diltiazem en cas de contre-indication et lorsque la fonction ventriculaire gauche n’est pas significativement altérée. À cette molécule bradycardisante est associée une molécule vasodilatatrice, soit dérivés nitrés (ou molsidomine ou nicorandil), soit anticalciques (dihydropyridines).
Lorsque cette bithérapie s’avère insuffisante, une trithérapie comportant bêtabloquants, dihydropyridines et dérivés nitrés est logique. La supériorité de la trithérapie par rapport à la bithérapie ne peut cependant pas être considérée comme « obligatoire ». Lorsque le patient peut effectuer une épreuve d’effort, il est certainement plus prudent de s’assurer que la trithérapie a apporté une amélioration objective par rapport à la bithérapie.
Les résultats publiés l’année dernière de l’étude IONA (Nicorandil versus placebo chez le coronarien symptomatique) ont montré que cette molécule, à la fois nitrée et agoniste potassique, était dotée d’un effet thérapeutique additif à celui des dérivés nitrés. L’adjonction de nicorandil à une ordonnance comportant déjà un dérivé nitré ou de la molsidomine n’est donc pas illogique.
Enfin, dans certaines situations de maladie coronaire à forte composante vasospastique, le recours à des très fortes posologies d’inhibiteurs calciques peut être nécessaire. Plutôt que de prescrire des posologies allant au-delà des recommandations du Vidal d’un anticalcique bradycardisant ou d’une dihydropyridine, il est plus judicieux d’associer ces deux molécules anticalciques entre elles. Il est ainsi possible d’additionner les effets vasodilatateurs coronaires sans additionner les effets indésirables qui sont de natures différentes : bradycardie et dépression d’inotropisme pour le diltiazem et le vérapamil, et vasodilatation périphérique excessive pour les dihydropyridines.
La dernière étape peut être le réajustement à la hausse de la posologie de statines et l’adaptation du traitement antiagrégant
Certaines études préliminaires semblent indiquer que, dans certains cas, il peut être intéressant d’augmenter les posologies jusqu’à l’obtention d’un taux de LDL cholestérol en deçà de la valeur cible classique de 1 g/l.
Dans le même esprit, la coprescription aspirine/clopidogrel a démontré son efficacité dans les mois suivant un syndrome coronarien aigu ; par extrapolation de ces résultats, il peut être judicieux de tenter cette bithérapie antiplaquettaire dans les angors réfractaires graves.
Au total
Dans bon nombre de cas, cette réévaluation critique du traitement médical permet d’observer une réduction de la fréquence et de la sévérité des crises d’angor et, de façon non exceptionnelle, une disparition complète des symptômes. Ce bon résultat nourrit légitimement la satisfaction du prescripteur. Celui-ci doit cependant garder une certaine dose de modestie ; en effet, bien souvent ce bon résultat a été obtenu un peu par sa virtuosité pharmacologique et beaucoup par notre plus puissant allié en matière d’amélioration de l’angor réfractaire qui est le développement de la circulation collatérale de suppléance... Nos traitements ont permis de donner, selon la formule désormais célèbre, « du temps au temps » et de permettre à la néoangiogenèse, dont l’intensité et la rapidité de mise en œuvre est très variable d’un patient coronarien à l’autre, de finir par obtenir l’effet protecteur qu’on lui connaît bien.
En conclusion
Un certain nombre de points doivent être systématiquement vérifiés devant un patient atteint d’angor réfractaire non revascularisable selon la check-list suivante.
La contre-indication à la revascularisation myocardique est-elle incontournable ?
Tous les facteurs aggravant l’ischémie ont-ils été corrigés ?
La contre-indication à une classe majeure d’anti-ischémiques est-elle absolue ?
Les posologies sont-elles optimisées ?
Les associations médicamenteuses sont-elles cohérentes ?
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :