Rythmologie et rythmo interventionnelle
Publié le 06 juin 2006Lecture 9 min
Faut-il anticoaguler toutes les FA ?
L. DE ROY, Université de Louvain, Cliniques Universitaires de Mont-Godinne, Yvoir
La fibrillation auriculaire non valvulaire est grevée d’un taux d’accidents thromboemboliques non négligeable avec des conséquences parfois tragiques.
Une prévention par anticoagulants oraux est indispensable chez tout patient souffrant d’une FA, qu’elle soit paroxystique, persistante ou permanente, en présence d’un ou plusieurs facteurs de risque. L’INR cible est de 2,5 (2-3) et doit faire l’objet d’un contrôle strict et organisé.Chez les patients qui n’ont pas de facteurs de risque et qui sont âgés de moins de 60 ans, l’anticoagulation peut représenter un risque hémorragique qui est supérieur au bénéfice attendu, et n’est pas indiquée. L’aspirine peut être proposée dans ces cas.
Points forts
L’utilisation des anticoagulants en présence d’une FA non rhumatismale a prouvé son efficacité dans la prévention des accidents thromboemboliques grâce aux grandes études telles que AFASAK, BAATAF, EAFT, SPAF. Ces travaux ont démontré une réduction de 62 % des événements emboliques, ce qui correspond à une diminution de 3 % par an en valeur absolue. L’acide acétylsalicylique a une efficacité moindre avec une réduction du risque relatif de 22 % (figure 1).
Figure 1. FA paroxystique s’arrêtant spontanément et suivie d’un rythme sinusal un peu rapide (115 bpm).
L’utilisation plus large des anticoagulants dans la FA rencontre néanmoins de multiples obstacles liés aux difficultés de surveillance du taux d’anticoagulation, aux contraintes imposées, aux patients et au risque d’hémorragie. La marge thérapeutique des antivitamines K (AVK) est effectivement très étroite, les échecs de l’anticoagulation et les hémorragies se rencontrant principalement dans les situations où le taux d’anticoagulation est respectivement trop bas ou trop élevé. Il existe actuellement un consensus pour recommander une valeur d’INR (International Normalised Ratio) entre 2 et 3. En-dessous de cette fourchette on s’expose à des accidents emboliques par inefficacité et au-dessus de celle-ci les risques d’hémorragie sont plus importants. Nous ne parlerons ici que des FA non valvulaires.
Incidence des accidents ischémiques cérébraux
On estime que le risque d’accidents emboliques cérébraux dans la FA non valvulaire est de l’ordre de 3 à 5 % par an. Ces chiffres sont issus des grandes études citées plus haut et reflètent l’incidence globale dans les groupes étudiés qui incluaient tant des patients avec des facteurs de risque que des sujets ayant des épisodes de FA sans cardiopathie et sans facteurs de risque. Dans une population à risque élevé lié à la présence de pathologies concommittentes, l’incidence d’événements cérébraux ischémiques est estimée à 12-15 %. Il est par ailleurs important de noter que les accidents cérébraux occasionnés par une FA sont souvent sévères, probablement parce que les caillots formés dans l’oreillette gauche ont fréquemment des dimensions plus importantes et surviennent généralement dans une population plus âgée où la FA est plus fréquente. Effectivement, plus de 50 % des accidents ischémiques dus à la FA sont rencontrés après 75 ans.
Les facteurs de risque
Critères FAI.
Comme nous l’avons vu, l’incidence annuelle des accidents thromboemboliques est variable, < 2 ou > 10 % selon les groupes considérés. Tous les patients ne courent donc pas le même risque face à la FA. Il apparaît donc que certaines conditions ou pathologies soient plus fréquemment associées à des accidents thromboemboliques.
Les auteurs de cinq grandes études (AFASAK, SPAF, BAATAF, EAFT et SPINAF) qui ont évalué l’impact de l’anticoagulation dans la FA, ont analysé les facteurs qui étaient associés à un risque plus élevé d’accidents cérébraux chez 3 706 patients. Ces auteurs (AFI : Atrial Fibrillation Investigators) ont ainsi pu mettre en avant plusieurs facteurs de risque d’accidents thromboemboliques :
• l’âge,
• l’hypertension artérielle,
• un accident ischémique ou un accident vasculaire cérébral préalable,
• le diabète.
Le risque augmente ainsi d’un facteur de 1,4 par décennie et par facteur de risque tels que l’hypertension, un accident ischémique cérébral préalable (que ce soit un accident ischémique transitoire ou un accident vasculaire cérébral classique) ou la présence d’un diabète.
Toujours selon les critères AFI, un patient < 65 ans sans autre facteur de risque, a par exemple un risque annuel d’accident ischémique cérébral de 1 à 1,8 %. En l’absence d’insuffisance cardiaque et de maladie coronarienne, ce taux est de 0 à 1,6 accident embolique pour 100 pa- tients-années. Le risque d’hémorragie sévère sous anticoagulants est par ailleurs, selon cette même analyse, de 1,3 %, comparativement à 1 % pour le groupe témoin. En outre, il semble ne pas y avoir de différence entre les fibrillations paroxystiques ou celles de plus longue durée (persistantes ou permanentes). Il est vrai que les FA paroxystiques se rencontrent plus fréquemment chez des patients plus jeunes, ayant moins de facteurs de risque et qui seront donc moins souvent traités par une anticoagulation orale. Toutefois, lorsqu’un facteur de risque est présent, la FA paroxystique doit faire l’objet d’une même couverture par anticoagulants que les FA persistantes ou permanents (figures 2 et 3).
Figure 2. FA persistante se transformant en flutter auriculaire organisé.
Figure 3. A. Courbes de tendance de fréquence montrant de multiples épisodes d’arythmie (FA) dont la réponse ventriculaire avoisine les 160 bpm. B. Épisode de FA avec une fréquence ventriculaire atteignant les 174 bpm.
Les données émanant des différentes études SPAF (Stroke Prevention in Atrial Fibrillation) ont identifié de la même manière des éléments prédictifs d’accidents emboliques ; 4 conditions ont ainsi pu être objectivées :
- une PAS > 160 mmHg,
- un accident ischémique cérébral préalable,
- une insuffisance cardiaque récente,
- l’association âge > 75 ans + sexe feminin.
CHADS2.
Une troisième classification des risques a été dérivée des deux premières et validée sur une population de 1 733 sujets bénéficiaires du système «Medicare » aux États-Unis. Cette classification a été appelée « CHADS2 » :
C (CHF) : insuffisance cardiaque récente (1 point),
H : hypertension artérielle (1 point),
A : âge > 75 ans (1 point),
D : diabète (1 point),
S (Stroke) : accident ischémique cérébral (2 points).
L’acronyme CHADS2 permet donc d’établir un score de risque en faisant le total des points. De cette manière, les auteurs (B. Gage et coll. 2001) en ont vérifié la valeur prédictive comparativement aux critères «AFI » et « SPAF » et ont confirmé sa supériorité pour prédire le risque d’accidents ischémiques.
Paramètres échocardiographiques
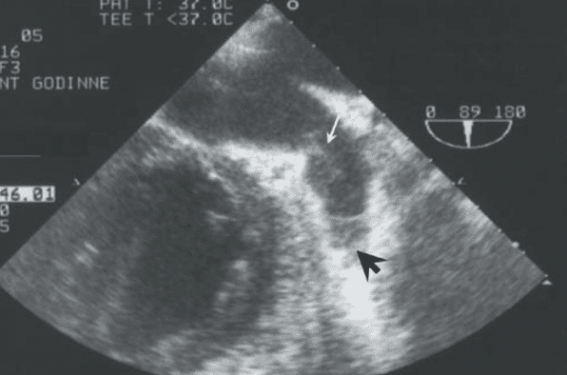
Une altération modérée ou sévère de la fonction systolique ventriculaire gauche constitue un facteur de risque additionnel certain, mis en évidence par l’analyse AFI. En revanche, la dilatation de l’oreillette gauche ne semble pas être un paramètre prédictif indépendant. L’échocardiographie transœsophagienne quant à elle, n’apporte pas suffisamment d’éléments supplémentaires pour en recommander un usage systématique si l’on prend en compte les facteurs cliniques et transthoraciques (figure 4). Son caractère inconfortable et le coût additionnel renforcent cette observation.
Figure 4. Image d’échocardiographie par voie transœsophagienne. L’auricule gauche est bien visible avec, dans son fond, un thrombus frais (flèche noire) et des échos de contraste avec turbulences (flèche blanche). Cette échocardiographie a été réalisée chez une dame âgée ayant une FA persistante.
Quelles sont les pratiques thérapeutiques dans la vie de tous les jours ?
L’Euro Heart Survey on Atrial Fibrillation a examiné les pratiques courantes dans 182 institutions hospitalières de 35 pays membres de la Société européenne de cardiologie : sur un total de 5 333 sujets souffrant de FA, 86 % avaient au moins un facteur de risque de thromboembolie selon les critères de l’ACC/AHA/ESC. On dénombrait dans cette même population seulement 2 à 4 % de contre-indications formelles pour une anticoagulation orale. On estime toutefois que, dans la vie courante, près de 15 % des patients ont l’une ou l’autre contre-indication pour l’anticoagulation orale dans une population souffrant de fibrillation auriculaire.
Globalement, 67 % des patients susceptibles d’être protégés par des anticoagulants recevaient un tel traitement, selon cette étude. À l’inverse, des anticoagulants étaient prescrits chez 49 % des patients qui n’avaient pas de facteurs de risque. Cela signifie que la moitié de ces patients recevaient des anticoagulants contrairement aux recommandations officielles et cela, pour des raisons probablement personnelles, motivées parfois par la peur d’un accident cérébral avec séquelles potentielles.
Signalons également, parmi les contre-indications individuelles, les chutes répétées chez des personnes âgées ou l’indiscipline dans l’observance thérapeutique.
Les recommandations
L’ACCP (American College of Chest Physicians) a publié en 2004 des recommandations pour l’anticoagulation dans la FA. De nouvelles directives de l’ACC/AHA/ ESC sont attendues en 2006.
Rappelons que pour la plupart des FA il n’y a pas d’urgence particulière à débuter un traitement anticoagulant oral de prévention qui peut être prescrit en ambulatoire. Ce n’est que chez des patients ayant un risque particulier que le relais par des hépariniques est proposé jusqu’à l’obtention d’un taux d’anticoagulation orale efficace.
Il est par ailleurs utile d’insister sur un contrôle organisé et très strict de l’anticoagulation afin d’éviter une couverture insuffisante ou des accidents hémorragiques.
Signalons que dans les deux dernières catégories, le choix de l’aspirine comme alternative est guidé par le fait que le bénéfice de l’anticoagulation orale peut être inférieur au risque hémorragique lié à l’utilisation des AVK.
Les recommandations de l’ACC/AHA/ESC (2001) sont très similaires mais plus conservatrices en ce qui concerne la FA sans facteurs de risque, chez les sujets âgés < 60 ans, où l’aspirine est considérée comme facultative.
Il faut par ailleurs noter que la dose de 325 mg d’aspirine est basée sur les données de la majorité des études randomisées ; la dose de 100 mg n’a pas été suffisamment validée. L’association de l’aspirine ou du clopidogrel aux AVK est acceptable, par exemple chez les coronariens, mais des données objectives font défaut et le risque d’hémorragie est certainement plus élevé.
Qu’en est-il du flutter auriculaire ?
L’association fréquente d’épisodes de FA et de flutter auriculaire ainsi que l’objectivation non exceptionnelle de thrombi intraauriculaires et/ou d’échos de contraste spontané chez les patients avec flutter auriculaire incitent à recommander la même attitude de prévention par anticoagulants. Malgré l’absence d’études ayant analysé le bénéfice de l’anticoagulation dans le flutter, il est suggéré par l’ACCP et l’ACC/AHA/ESC d’adopter une attitude similaire pour le flutter auriculaire et la FA.
Recommandations de l’ACCP
- Chez les patients en FA persistante, permanente ou paroxystique qui ont un risque élevé d’accident thrombo-embolique : une anticoagulation par AVK s’impose, avec un INR cible de 2,5 (2-3) (Degré IA).
Un risque élevé est défini comme suit :
• un accident ischémique préalable : AIT, AVC ou embolie systémique,
• une altération modérée ou sévère de la fonction systolique du ventricule gauche ou une défaillance cardiaque avérée,
• un antécédent d’hypertension artérielle,
• un diabète,
• un âge > 75 ans.
- Chez les patients âgés de 65 à 75 ans avec FA persistante, permanente ou paroxystique sans autre facteur de risque (risque intermédiaire) : un traitement par AVK ou aspirine (325 mg/j) est recommandé (Degré IA).
- Chez les patients âgés < 65 ans, sans facteur de risque : l’aspirine est recommandée (Degré IB).
En pratique
Toute fibrillation auriculaire survenant chez un patient ayant un ou plusieurs facteurs de risque de thromboembolie tels que définis plus haut doivent faire l’objet d’un traitement par anticoagulants oraux avec un INR entre 2 et 3. On ne dérogera à cette règle que s’il existe une contre-indication claire à ce type de traitement. Dans ces cas particuliers, l’aspirine remplacera dans la mesure du possible les anticoagulants.
En l’absence de facteurs de risque, l’aspirine peut offrir un certain degré de protection ; elle est recommandée chez les sujets âgés de 60 à 75 ans. Les patients jeunes (< 60 ans) sans facteur de risque ne doivent pas être anticoagulés car le risque hémorragique est supérieur au bénéfice escompté. Une préférence personnelle de la part du patient peut, dans certains cas, constituer une exception et amener malgré tout à prescrire des anticoagulants oraux. Le traitement systématique par l’aspirine peut être défendu en présence d’une FA isolée chez les patients jeunes sans facteurs de risque.
Liste des acronymes des études citées
AFASAK (Atrie Flimmer Aspirin AntiKoagulation)
BAATAF (Boston Area Anticoagulation Trial for Atrial Fibrillation)
EAFT (European Atrial Fibrillation Trial)
SPAF (Stroke Prevention in Atrial Fibrillation)
SPINAF (Stroke Prevention In Nonrheumatic Atrial Fibrillation)
Une bibliographie sera adressée aux lecteurs sur demande au journal.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







