Vasculaire
Publié le 25 nov 2008Lecture 6 min
Les mécanismes des accidents vasculaires cérébraux
A.-C. BEZIAUD, Fondation Hôpital Paris St Joseph
Première cause de handicap et troisième cause de décès en France, les accidents vasculaires cérébraux (AVC) touchent environ 120 000 personnes par an. Sous le terme d’AVC, on inclut les accidents d’origine artérielle qu’il soient hémorragiques (hématome intraparenchymateux, hémorragie sous-arachnoïdienne) ou ischémiques mais également ceux d’origine veineuse (thrombophlébite cérébrale). Nous nous intéresserons ici aux mécanismes des accidents ischémiques qui sont de loin les plus fréquents (AIT 10 à 20 % et AIC 65 à 70 %).
Deux mécanismes principaux sont impliqués dans la genèse de l’ischémie cérébrale, les phénomènes occlusifs et les phénomènes hémodynamiques. Ils engendrent une chute de la pression de perfusion cérébrale puis, quand les limites de l’autorégulation sont atteintes, une chute du débit sanguin cérébral responsable, si elle est prolongée, de l’ischémie (AIC) par défaut de l’oxygénation tissulaire.
Occlusion artérielle
L’occlusion artérielle est responsable d’une ischémie d’aval qui, quand elle est prolongée, provoque un infarctus cérébral (AIC). Une reperméabilisation très rapide épargnera le parenchyme d’une souffrance durable (AIT). Cette occlusion est la conséquence d’une thrombose ou d’une embolie. On distingue l’occlusion artérielle embolique de l’occlusion non embolique.
Occlusion artérielle thromboembolique
L’occlusion embolique est le mécanisme le plus souvent évoqué dans la pathogénie de l’accident ischémique cérébral.
Ces emboles proviennent :
– soit d’un thrombus intracardiaque,
– soit d’une lésion de l’arbre vasculaire cervico-encéphalique, qui est le plus souvent de nature artérioscléreuse mais qui peut être également inflammatoire (artérite de Horton par exemple) ou traumatique (dissection),
– soit encore du système veineux par une embolie paradoxale chez des patients ayant un foramen ovale perméable ou un shunt droite-gauche.
Composition des emboles
Les embolies d’origine vasculaire sont constituées de plaquettes, d’agrégats fibrinocruoriques, et de matériel athéromateux contenant des dépôts de cholestérol. Celles d’origine cardiaque sont formées de thrombus, dont la proportion en fibrine ou en plaquettes varie selon la nature. La composition de ces emboles dépend donc de la pathologie sous-jacente ; aussi peut-on également retrouver des dépôts calciques ou d’autre nature.
Conséquences de l’occlusion artérielle
Le volume de l’infarctus dépend de la nature et de la taille de l’embolie mais également de l’intégrité de polygone de Willis et d’une éventuelle reperméabilisation après lyse du caillot. Les emboles de petite taille, le plus souvent faits de plaquettes, occluront les branches distales des artères cérébrales et seront responsables d’infarctus de petite taille ou d’accidents ischémiques transitoires. S’ils sont plus volumineux, souvent composés de thrombus rouges ou mixtes moins friables, ils obstrueront des artères de plus gros calibre (comme l’artère cérébrale moyenne) et pourront provoquer alors des ischémies très volumineuses et parfois létales. (figure 1)
Figure 1. TDM pour un déficit hémicorporel gauche complet, dysarthrie, confusion et obnubilation. À droite : TDM à H6 :Thrombus intra sylvien droit. À gauche : TDM à J2 : Accident ischémique sylvien droit complet.
La migration des emboles dépend du flux sanguin cérébral. L’artère cérébrale moyenne sous l’influence d’un flux sanguin laminaire, est plus souvent occluse que l’artère cérébrale antérieure.
Dans les suites d’un accident d’origine embolique, l’imagerie peut montrer plusieurs ischémies de taille variable. L’origine cardiaque de l’embolie sera évoquée devant la multiplicité des ischémies situées simultanément les territoires carotidiens et vertébrobasilaires. (figure 2) Un infarctus causé par une lésion artérielle est localisé dans le territoire irrigué par cette artère.
Figure 2. Accident ischémique d’origine embolique. Petites zones ischémiées dans différents territoires. (IRM séquence de diffusion).
L’embolie à l’origine de l’occlusion peut migrer en distalité ou se lyser grâce à des facteurs fibrinolytiques endogènes.
Occlusion artérielle non embolique
Elle intéresse les vaisseaux intracrâniens mais également les artères extracrâniennes. De nombreuses anomalies artérielles peuvent entraîner un rétrécissement de la lumière vasculaire pouvant être le siège d’une occlusion parfois de nature embolique. Il peut s’agir d’une lésion athéromateuse, d’une angéite inflammatoire ou infectieuse, d’une dissection ou d’une dysplasie artérielle ou de lésions post-radique.
Une occlusion artérielle peut être également provoquée par un spasme artériel. Un vasospasme peut compliquer une hémorragie sous-arachnoïdienne dans les jours suivant la rupture anévrismale et être responsable d’un infarctus cérébral. Il peut être également rencontré lors d’une encéphalopathie hypertensive, lors d’un accès migraineux ou chez les utilisateurs de sympathomimétiques ou de cocaïne. Il a par ailleurs été rapporté des cas de spasmes cérébral et coronaire simultanés pendant une coronarographie.
Baisse de débit sanguin cérébral en l’absence d’occlusion artérielle
Une sténose serrée ou une occlusion artérielle ainsi qu’une hypotension artérielle peuvent provoquer une baisse de la perfusion cérébrale ; on parle alors respectivement d’hypoperfusion focale et globale. La présence d’un réseau anastomotique et d’un polygone de Willis fonctionnel est déterminante sur l’évolution et le pronostic de l’ischémie.
Les infarctus cérébraux secondaires à des phénomènes hémodynamiques peuvent se distinguer par leur début progressif, la présence d’AIT à répétition dans le même territoire ou la fluctuation d’un déficit neurologique notamment lors des changements de position, la localisation de l’ischémie dans les territoires jonctionnels situés à l’extrémité d’un territoire vasculaire souvent moins bien irrigué.
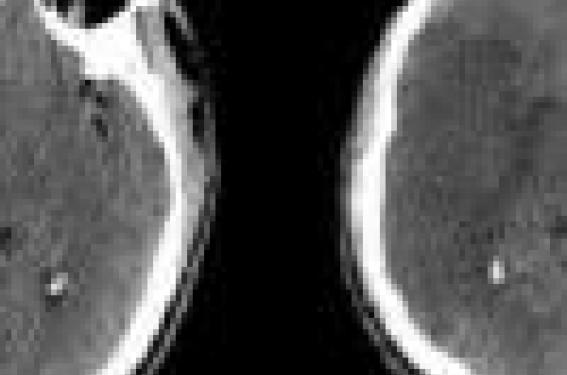
Les accidents jonctionnels ou infarctus à débit réduit sont le plus souvent associés à une sténose serrée ou une occlusion extracrânienne. (figure 3)
Figure 3. Sténose du bulbe carotidien responsable d’un accident ischémique sylvien antérieur et jonctionnel antérieur. (ARM et IRM séquence T2 FLAIR).
Hypoperfusion focale
Elle implique une réduction suffisamment importante de la lumière artérielle (sténose > 70 %) pour entraîner une diminution du débit sanguin d’aval et par conséquent une baisse de la pression cérébrale. Cependant, il n’existe pas de relation directe entre le degré de sténose et l’état hémodynamique, le rôle des suppléances collatérales éventuelles étant majeur tout comme les facteurs hémodynamiques systémiques telle l’hypotension orthostatique.
Un hémodétournement sanguin peut être retrouvé dans certaines pathologies et engendrer une hypoperfusion focale, comme en présence d’un vol sous-clavier secondaire à une sténose de l’artère sous-clavière en amont de l’origine de l’artère vertébrale.
Hypoperfusion globale
Une hypotension aiguë, une insuffisance cardiaque sévère ou un état d’hyperviscosité peuvent être responsables d’une diminution de la pression de perfusion cérébrale et du débit sanguin cérébral. Les conséquences de cette hypoperfusion dépendront alors étroitement des réseaux anastomotiques intracrâniens mais également de sa rapidité d’installation, de son intensité et sa durée.
L’association d’une hypotension artérielle et d’une sténose d’une artère cérébrale peut alors être responsable d’un infarctus cérébral ou d’une aggravation de ce dernier. Ce phénomène serait plus fréquent dans le territoire vertébrobasilaire que dans le territoire carotidien.
Autres mécanismes
L’occlusion des artères perforantes par la lipohyalinose dans un contexte d’hypertension artérielle ou de diabète serait responsable d’ischémies de petite taille, les lacunes.L’état d’hyperviscosité sanguine secondaire à un syndrome polyglobulique, la présence d’une gammapathie monoclonale ou d’une pathologie cancéreuse associant des troubles de l’hémostase et de la formule sanguine, peut également être un facteur favorisant d’accident ischémique cérébral.
En pratique
Comprendre les mécanismes impliqués dans la genèse des accidents ischémiques permet de guider la démarche diagnostique et thérapeutique. En effet, le diagnostic étiologique impliquera la recherche, dans les antécédents et l’anamnèse et par le biais d’explorations complémentaires, d’une cardiopathie emboligène, d’une sténose artérielle cervicale ou intracrânienne d’origine athéromateuse ou non, et des autres causes moins fréquentes, tandis que la prise en charge thérapeutique dépendra de l’étiologie et des mécanismes supposés.
La prise en charge d’un accident ischémique dans sa phase aiguë tiendra particulièrement compte des paramètres hémodynamiques pour éviter toute aggravation.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :