Rythmologie et rythmo interventionnelle
Publié le 26 avr 2011Lecture 8 min
Le syndrome de « repolarisation précoce »
F. SACHER, Hôpital Cardiologique du Haut-Lévêque, Bordeaux
L’aspect ECG classique de repolarisation précoce est caractérisé par une élévation du point J > 0,1 mV à type d’empâtement ou de crochetage de la partie terminale du QRS (figure 1), classiquement présent de V2 à V4-V5. Depuis 1984, plus d’une dizaine de cas cliniques ont rapporté un lien entre un aspect dit de « repolarisation précoce » (correspondant à une élévation du point J dans les dérivations inféro-latérales) et la mort subite. Ces données ont récemment étaient confirmées par plusieurs études cas-témoins, dont celle de Haissaguerre et al. (NEJM 2008) et une étude épidémiologique avec un suivi de plus de 30 ans portant sur 11 000 personnes (Tikkanen et al. NEJM 2009).
Figure 1. ECG 12 dérivations d’un sportif avec aspect dit de « repolarisation précoce » classique et bénigne du sportif. L’élévation du point J (flèches) est localisée dans les dérivations V2 à V5, accompagnée d’un sus-décalage de ST avec une onde T ample et symétrique.
Définition et prévalence
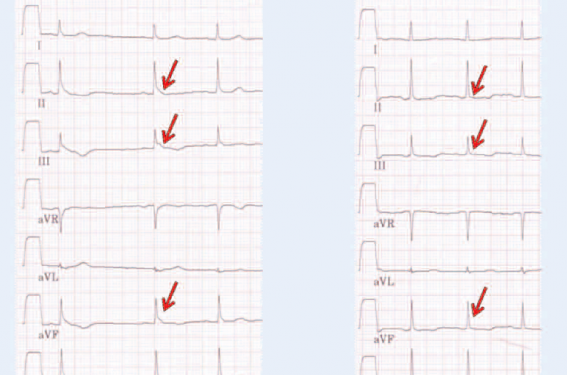
Les études récentes, montrant une relation entre élévation du point J et fibrillation ventriculaire (FV), ont pris pour définition de « repolarisation précoce » une élévation du point J > 0,1 mV dans au moins 2 dérivations inférieures et/ou latérales (II, III, aVF, I, aVL, V4-V6), à l’exclusion des dérivations V1-V3 pour ne pas inclure d’éventuel syndrome de Brugada ou dysplasie arythmogène du ventricule droit (figure 2).
Figure 2. Tracés 12 dérivations de 2 patients avec fibrillations ventriculaires récupérées porteurs d’un syndrome de « repolarisation précoce ». Le panel A montre une élévation du point J (astérisques) à type d’empâtement > 0,1 mV dans les dérivations inférieures. Le panel B montre, chez le 2e patient, une élévation du point J à type de crochetage dans les dérivations inférieures et latérales (flèches).
Dès lors, le terme d’ « élévation du point J dans les dérivations inféro-latérales » parait plus judicieux pour définir cet aspect qui forme, en association avec la survenue de FV, le syndrome dit de « repolarisation précoce ».
La prévalence de cet aspect est d’environ 5 % dans la population générale et est associé à un sur-risque de mort d’origine cardiaque de 1,28. Si l’élévation du point J est plus importante > 0,2 mV (2 mm avec les amplifications standards 10 mm/mV), la prévalence chute à 0,33 % de la population avec un risque de mort d’origine rythmique multiplié par 2,99 (IC : 1,49-6,03, p = 0,005) (Tikkanen et al. NEJM 2009).
Quel sont les patients à risque ?
Cet aspect ne suffit pas, à lui seul, à identifier des patients à très haut risque de mort subite et devant se voir proposer l’implantation d’un DAI.
Quels sont alors les éléments qui peuvent affiner la stratification du risque ?
Clinique
Antécédent de mort subite familiale < 45 ans
Un antécédent familial de mort subite < 45 ans n’a été retrouvé que chez 16 % des patients avec un syndrome de repolarisation précoce (aspect ECG +FV) et n’était pas plus fréquent que chez les patients avec FV idiopathique. Toutefois, la présence de mort subite familiale est une notion très importante à rechercher car elle permettra d’attirer l’attention et de réaliser des investigations plus poussées.
Antécédent personnel de fibrillation ventriculaire
Il est évident que ces patients sont à très haut risque et il s’agit d’une indication de classe 1 de DAI. Mais le point important est que, chez les patients avec FV récupérée, la présence d’un aspect de « repolarisation précoce » augmente le risque de récidive par 2 à 5 ans (43 % vs 23 %). Malgré le DAI, ces patients sont à haut risque de récidive. Il est donc important de garder en mémoire que les orages rythmiques peuvent être contrôlés par une sédation et/ou l’isoprotérénol alors que la prévention des récidives sur le long cours est basée sur la quinidine.
Syncope
On sait que ces patients peuvent faire des FV spontanément résolutives qui sont à l’origine des syncopes (figure 3). L’interrogatoire du patient et des témoins est particulièrement important pour préciser les caractéristiques de la syncope (prodromes, contexte catécholergique ou vagal, durée, blessure, perte de matière, révulsion oculaire, mouvement anormaux, etc.) et de l’environnement (mort subite familiale, etc.).
Au final, il s’agit toujours d’une décision au cas par cas, mais nous avons très facilement recours au Holter implantable. Un registre est actuellement en cours, en France, pour évaluer la prise en charge et le devenir de ces patients.
Situations à risque
Il n’y a pas de situations particulières à éviter car finalement les FV ne surviennent qu’exceptionnellement au cours d’activité physique (< 3 %). Le plus souvent ces arythmies surviennent sans aucune situation particulière (41 %), au repos (36 %) et parfois pendant le sommeil (20 %).
Figure 3. Tracé endocavitaire de défibrillateur d’un patient de 30 ans implanté suite à une mort subite récupérée sur syndrome de « repolarisation précoce ». Il consulte en urgence pour une syncope. Les mémoires du défibrillateur implantable (DAI) montrent de la fibrillation ventriculaire qui s’arrête spontanément (flèche) avant la fin de la charge du DAI. Il n’y a donc pas de choc délivré.
ECG
Amplitude de l’élévation du point J
Au moment des épisodes de FV, l’élévation du point J est plus importante qu’à l’état de base (0,4 mV vs 0,2 mV). De plus, l’élévation du point J est plus importante chez les patients avec FV que chez des patients contrôles (0,2 ± 0,08 mV vs 0,12 ± 0,0 4 mV ; p < 0,001). L’étude épidémiologique de Tikkanen montre que les patients présentant une élévation du point J > 0,2 mV ont non seulement une augmentation du risque de décès de cause cardiaque (RR ajusté : 2,98 ; IC : 1,85-4,92 ; p < 0,001) mais également de cause rythmique (RR ajusté : 2,92 ; IC : 1,45-5,89 ; p < 0,01). Ce risque est 2 fois supérieur à celui des patients ayant un point J surélevé de 0,1mV.
De même, les patients ayant fait un orage rythmique ont également une amplitude supérieure de l’onde J à l’état basal comparativement à ceux ayant eu un épisode unique. Trois sujets qui présentaient une onde J surélevée de > 0,5 mV ont présenté plus de 50 épisodes de FV.
Une amplitude élevée de l’onde J à l’état basal doit donc faire l’objet d’une attention particulière ; pourtant, il ne faut pas oublier que la repolarisation précoce est un phénomène dynamique (tout comme l’aspect type 1 dans le Brugada).
Distribution de l’élévation du point J
Classiquement, l’élévation du point J est plutôt localisée aux dérivations latérales (I, aVL, V5, V6).
La présence de l’onde J dans les deux territoires (inférieur + latéral) est une situation rare dans la population générale (2,5 % des sujets porteurs d’une repolarisation précoce, selon Tikkanen et al.) alors qu’elle est largement plus fréquente parmi les patients ayant survécu à une FV idiopathique (46,9 %).
De plus, cette hétérogénéité de distribution semble corrélée à l’origine des arythmies chez les patients avec FV. En effet, chez les patients avec un syndrome de « repolarisation précoce » limitée au territoire inférieur, les FV étaient initiées par des ESV venant de la paroi inférieure du ventricule gauche. En revanche, quand l’anomalie était globale, les FV prenaient leur origine dans les deux ventricules sans localisation préférentielle.
Autre
Stimulation ventriculaire programmée
Malgré un taux de récidive de FV plus important chez les patients avec syndrome de repolarisation précoce comparativement à ceux n’ayant qu’une FV idiopathique, l’inductibilité n’est pas différente statistiquement dans ces deux groupes. Le faible taux d’inductibilité (34 %) chez les patients avec syndrome de repolarisation précoce (aspect + FV spontanée) ainsi que l’expérience dans le syndrome de Brugada, nous incitent à beaucoup de prudence avant de proposer cet examen à des patients avec aspect de repolarisation précoce pour stratifier leur risque.
Tests pharmacologiques
Aucun test pharmacologique n’a jusqu’à présent permis de démasquer de façon consistante cet aspect.
Les bloqueurs des canaux sodiques n’ont aucun effet sur l’aspect, voire ils diminuent l’élévation du point J pour l’ajmaline. Les bêtabloquants ont tendance à majorer l’aspect par la bradycardie qu’ils entrainent. Au contraire, l’effort physique mais également l’isoprotérénol vont faire diminuer l’aspect et peuvent contrôler les arythmies ventriculaires pour ce dernier. De même, la quinidine va diminuer l’aspect (figure 4), en corrélation avec l’absence de récidive d’arythmie ventriculaire.
Figure 4. Jeune fille de 10 ans présentant une syncope à l’emporte-pièce avec un aspect de repolarisation précoce (point J > 0,2 mV dans les dérivations inférieures – flèches). Son frère est décédé subitement à 17 ans. Il est décidé de la traiter par Serecor (hydroxyquinidine) 600 mg/jour. Le point J s’est normalisé sur l’ECG de contrôle réalisé un mois plus tard. Depuis elle n’a pas présenté de nouvelle syncope (Tracés de Vincent Probst et Hervé Le Marec, CHU de Nantes).
Syndromes d’élévation du point J
Comme pour les QT longs, il y a différentes étiologies pouvant engendrer une élévation du point J, certaines acquises telles qu’ischémie myocardique, hypercalcémie majeure, hypothermie (qui constitue un modèle expérimental proche du syndrome dit de « repolarisation précoce »), et d’autres formes génétiquement déterminées comme le syndrome de Brugada, le syndrome de « repolarisation précoce » voire des formes mixtes.
En ce qui concerne le spectre allant du syndrome de Brugada au syndrome de repolarisation précoce, il existe des similitudes (tableau 1) mais également des différences manifestes (tableau 2).
En pratique
Chez les patients avec mort subite récupérée, la prise en charge est relativement facile. Il s’agit d’une indication de classe 1 pour l’implantation d’un défibrillateur automatique implantable.
Ces patients ont plus de risque de récidive de FV que les patients ayant une FV idiopathique sans cet aspect ; il faut donc garder en mémoire l’efficacité de l’isoprotérénol pendant un orage rythmique et celui de la quinidine pour le contrôle des arythmies ventriculaires au long cours.
Chez les patients avec syncope, il s’agit d’une discussion au cas par cas en fonction des caractéristiques cliniques de la syncope et du contexte (mort subite familiale, etc.). Un registre est actuellement en cours pour évaluer la prise en charge de ces patients, et nous avons très facilement recours au Holter implantable.
Concernant les patients asymptomatiques, la prise en charge est plus délicate car il n’existe pas de test pharmacologique fiable pour identifier les personnes à haut risque de mort subite, qui représentent < 0,1 % des personnes avec cet aspect. Toutefois, en présence d’un point J surélevé > 0,2 mV dans les dérivations inférieures avec une histoire familiale de mort subite, il nous semble important d’être vigilant.
Avec la collaboration de N. Derval, M. Hocini, S. Ploux, P. Bordachar, P. Ritter, P. Jaïs, J. Clementy, M. Haïssaguerre.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







