Rythmologie et rythmo interventionnelle
Publié le 26 avr 2011Lecture 8 min
La FA du patient octogénaire : une prise en charge différente ?
O. HANON, Hôpital Broca, Paris
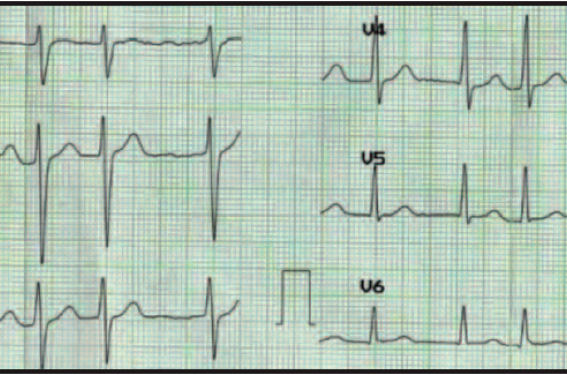
Mme. A., 83 ans, est hospitalisée en médecine pour un malaise sans perte de connaissance ayant entraîné une chute. Un avis cardiologique est demandé devant la mise en évidence d’une FA, non connue, qui persiste depuis 10 jours. Dans ses antécédents médicaux, on retient une hypertension artérielle ancienne, une ostéoporose et un syndrome dépressif.
Traitement
Indapamide LP 1,5 mg/j, amlodipine 5 mg/j, paroxétine 20 mg/j, prazépam 1 le soir, calcium-vitamine D 1/j, paracétamol 2 g/j.
Examen clinique
(figure 1)
Figure 1. ECG : fibrillation atriale.
PA = 138/78 mmHg en position assise et 104/52 mmHg en position debout. Les bruits du cœur sont irréguliers à 110/min. Le poids est de 55 kg pour 160 cm. Le reste de l’examen clinique est sans particularité.
Elle vit seule et depuis quelques années sa mémoire est moins bonne, elle oublie notamment des événements récents.
Le bilan biologique est sans particularité.
1. Quelle prise en charge de la FA proposez-vous : traitement anti-thrombotique ?
2. Quelle prise en charge de la FA proposez-vous : traitement anti-arythmique ?
3. Autres mesures thérapeutiques ?
Traitement anti-thrombotique
a. Traitement anti-coagulant :
- par exemple warfarine (Coumadine®) (car score de CHADS2= 2, âge et HTA).
b. Passage infirmier quotidien pour délivrer les médicaments (car troubles de la mémoire)
c. Surveillance stricte des INR (tous les 15 jours car âge > 80 ans).
d. Prise en charge de la chute et de sa cause la plus probable : ici hypotension orthostatique (modification du traitement antihypertenseur et des psychotropes).
La fibrillation atriale (FA) touche plus de 10 % des plus de 80 ans et près de 20 % des plus de 90 ans1. Sa principale complication est l’accident vasculaire cérébral (AVC)2, dont le risque augmente considérablement avec l’âge (figure 2).
Figure 2. Risque d’AVC attribuable à la FA selon l’âge.
Bénéfices des anti-vitamines K (AVK) chez le sujet âgé
Les bénéfices du traitement anticoagulant sont largement démontrés en cas de FA3 et apparaissent d’autant plus importants que les patients sont âgés. Un essai randomisé (étude BAFTA4) a été spécifiquement entrepris chez des sujets de plus de 75 ans en FA. Les résultats confirment le bénéfice des AVK, caractérisé par une réduction significative de 52 % (RR = 0,48 IC 95 % = 0,28-0,80, p = 0,003) du risque embolique (cérébral/systémique) sous warfarine en comparaison à l’aspirine. Une autre étude randomisée menée auprès de patients encore plus âgés (> 80 ans)5 retrouvent une réduction similaire des événements cardio-vasculaires sous AVK en comparaison à l’aspirine après 1 an de suivi (6 % vs 13 %, p < 0,01).
Evaluation du risque embolique et de l’indication aux AVK chez le sujet âgé
Le risque embolique d’AVC est évalué à partir du score CHADS26 (tableau 1) dont l’âge ≥ 75 ans, représente l’un des items majeur. Les recommandations préconisent l’utilisation des AVK à partir d’un score CHADS2 ≥ 2 points7. En cas de score à 1 : le choix entre AVK et aspirine peut être discuté, en fonction du contexte.
Globalement, le bénéfice des AVK est retrouvé après 75 ans, en particulier lorsque le score CHADS2 est ≥ 2. Ainsi, le suivi de 13 559 patients en FA pendant 7 ans8, a permis l’analyse du « bénéfice clinique net » qui prend en compte à la fois les risques emboliques de la FA et les risques hémorragiques du traitement en fonction de l’âge. Les résultats sont significativement en faveur des AVK (vs l’aspirine) à partir de 75 ans et plus (figure 3).
Figure 3. Bénéfice clinique net. Evénements (emboliques et hémorragiques) prévenus pour 100 patients-années par les AVK en fonction de l’âge.
Récemment, un nouveau score a été proposé soulignant le rôle majeur de l’âge, comme facteur de risque embolique : le score CHA2DS2-VASc9, qui attribue la même valeur pronostique à l’âge ≥ 75 ans qu’aux antécédents d’AVC (soit 2 points) et préconise une indication des AVK pour un score ≥ 2 (tableau 2).
Pourtant, malgré ces recommandations, l’avancée en âge reste l’un des principaux facteurs limitant la prescription d’AVK. Ainsi dans la cohorte ATRIA10 menée chez 11 525 sujets en FA, 57 % des patients de 75-84 ans recevaient un AVK et seulement 35 % après 85 ans.
Les facteurs expliquant cette sous-utilisation des AVK chez le sujet âgé sont :
– une sous-estimation du risque embolique de la FA ;
– une surestimation du risque hémorragique des AVK ;
– une sous-estimation du risque hémorragique de l’aspirine.
Par exemple, dans la cohorte ATRIA, l’incidence annuelle des hématomes intra-cérébraux après 80 ans était identique sous AVK (0,70 %) et sous aspirine (0,69 %)11. De même, dans l’étude BAFTA menée chez des sujets de plus de 75 ans, l’incidence annuelle des accidents hémorragiques majeurs a été de 1,4 % sous AVK et de 1,6 % sous aspirine (différence non significative).
En pratique, la prescription du traitement anticoagulant chez la personne âgée repose sur une évaluation précise du rapport bénéfice/risque qui s’appuie sur une analyse du risque embolique (prenant en compte le score CHADS2) et :
La qualité de l’observance thérapeutique
De façon générale, les troubles cognitifs doivent impérativement être dépistés (score MMSE12) et évalués (avis spécialisé si besoin) chez le sujet âgé en FA car ils peuvent retentir sur la compréhension des conseils et l’observance thérapeutique. Toutefois, une prise en charge « encadrée » par un accompagnant ou par une infirmière permet l’utilisation des AVK en cas de troubles cognitifs.
La présence de chutes
Elle représente l’une des principales causes de non-prescription des AVK. Un travail récent13 a analysé le rapport bénéfice/risque chez 1 245 sujets chuteurs ou à haut risque de chutes en FA. Les résultats démontrent un bénéfice clinique net (prenant en compte le risque embolique liée à la FA et le risque hémorragique lié à la chute) en faveur des AVK à partir du moment où le score CHADS2 ≥ 2 (risque relatif = 0,75 [0,61-0,91]). En réalité, chez le patient âgé chuteur, l’objectif principal est de rechercher et de traiter la cause de la chute (ici l’hypotension orthostatique). Toutefois, la présence de nombreuses chutes répétées sans étiologie retrouvée ou facilement curable, fera éviter les AVK chez une personne très âgée.
Le risque hémorragique
Le taux annuel d’hémorragies sévères augmente avec l’âge. Après 80 ans, il varie de 2 à 13 % selon les études. Néanmoins, le risque d’hémorragies mortelles reste faible (< 1 %/an), en particulier lorsqu’on le compare au risque d’AVC lié à la FA.
Les principaux facteurs de risque hémorragiques ont été pris en compte dans le score HEMORR2HAGES (tableau 3)14. L’absence d’éducation thérapeutique, l’initiation du traitement, la dénutrition et la polymédication sont aussi des facteurs de risque hémorragique chez le sujet âgé15. Globalement, la surveillance des INR doit être très stricte (tous les 15 jours à 3 semaines), et sera accrue lors de la prescription d’un nouveau médicament (antibiotique, antifungique, antalgique, etc.) ou d’un épisode aigu (infection, insuffisance cardiaque, etc.). Toutefois, aucun essai thérapeutique n’a été réalisé spécifiquement chez des sujets très âgés polypathologiques ce qui rend plus difficile l’évaluation du risque hémorragique dans cette population.
En conclusion, la majorité des sujets âgés ont un risque embolique élevé (score CHADS2 ≥ 2), et justifient un traitement par AVK dont la prescription impose une évaluation individuelle du rapport bénéfice-risque, afin de cerner le risque embolique (score CHADS2) et le risque hémorragique (score HEMORR2HAGES).
Traitement anti-arythmique
Dans cet exemple, il s’agit d’une FA persistante (qui dure depuis plus de 7 jours). Les orientations thérapeutiques sont :
- soit la réduction (médicamenteuse ou électrique) après 3 semaines d’anticoagulation efficace,
- soit le ralentissement de la fréquence cardiaque, la FA devenant alors permanente.
Les essais randomisés n’ont pas montré de différence significative sur la morbi-mortalité en faveur d’une des 2 stratégies (réduire ou ralentir). Dans l’étude AFFIRM16 menée chez 4 060 patients en FA dont 76 % âgés de plus de 65 ans, le nombre de décès et d’AVC était similaire, après un suivi moyen de 3,5 ans, quelque soit la stratégie proposée. Une sous-analyse de cette étude a même démontré qu’après 65 ans, la stratégie « ralentissement du rythme » était supérieure à celle du « contrôle du rythme » sur la mortalité. Ainsi, dans la majorité des cas, la stratégie du contrôle de fréquence est privilégiée chez le sujet âgé sauf en cas de symptômes persistants sévères.
• Ici, le choix du traitement anti-arythmique, peut être celui du bêtabloquant, qui permet aussi de contrôler la pression artérielle. Dans le même temps, le diurétique et l’antagoniste calcique seront stoppés en raison de l’hypotension orthostatique.
Si une réduction de la FA est envisagée, le choix de l’antiarythmique pour maintenir le rythme sinusal dépend de la présence d’une cardiopathie sous-jacente7. Les antécédents d’infarctus du myocarde ou d’insuffisance cardiaque sont une contre-indication aux antiarythmiques de la classe Ic. Dans ce cadre, l’amiodarone est actuellement l’antiarythmique de choix chez le sujet âgé.
Les travaux récents menés avec la dronédarone, ont dépassé cette problématique du « réduire ou ralentir », en évaluant la prise en charge globale de la FA sur la morbi-mortalité cardio-vasculaire. Ils ouvrent de nouvelles perspectives avec une action à la fois sur le rythme et la fréquence cardiaque. L’étude ATHENA17, réalisée chez 4 628 patients en FA paroxystique ou persistante, sans insuffisance cardiaque décompensée récente, dont 42 % âgés plus de 75 ans, retrouve pour la première fois dans un essai randomisé, contrôlé, un bénéfice d’un traitement antiarythmique sur la mortalité ou les hospitalisations en comparaison au placebo (hazard ratio = 0,76 [0,69-0,84], p < 0,001). En particulier, une diminution de 29 % de la mortalité cardiovasculaire est significativement observée (OR = 0,71 [0,51–0,98], p = 0,034). Chez le sujet âgé, la dronédarone présente aussi l’intérêt d’un meilleur profil de tolérance que l’amiodarone (en particulier pas de complication thyroïdienne).
Autres mesures thérapeutiques
- Prise en charge de la chute : ici la cause est probablement l’hypotension orthostatique constatée,
- Diminuer le traitement antihypertenseur : arrêt de l’antagoniste calcique et du diurétique, à remplacer par exemple par un bêtabloquant (qui ralentira aussi la FA),
- Modifier le traitement psychotrope : avis spécialisé (psychiatrique et/ou gériatrique). Les antidépresseurs et les benzodiazépines sont des médicaments fréquemment responsables de chutes et d’hypotension orthostatique chez le sujet âgé. Le prazépam (Lysanxia®) est contre-indiqué chez le sujet âgé en raison de sa longue demi-vie (65 heures),
- Régime normo-sodé visant à maintenir une volémie suffisante,
- Apport hydrique quotidien suffisant : l’ingestion d’eau (500 cc) modifie l’osmolarité plasmatique, active le système sympathique et améliore la tolérance à l’orthostatisme pendant 2 à 3 heures,
- Mesures non médicamenteuses : contention veineuse des membres inférieurs, décomposition de l’orthostatisme (le passage de la position allongée à la position debout doit comporter une étape en position assise),
- Passage infirmier quotidien pour délivrer les médicaments (en raison des troubles cognitifs).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






