Complication
Publié le 31 mai 2013Lecture 7 min
La prise en charge d’un orage rythmique
S. TRAULLE, P. THIRIFAYS, M. KUBALA, S. QUENUM, H. BAKKOUR, J.-S. HERMIDA, service de rythmologie et de stimulation cardiaque, CHU Amiens-Picardie
Avec l’augmentation des indications des défibrillateurs automatiques implantables (DAI), la définition de l’orage rythmique (OR) a été modifiée et plus axée sur les patients implantés. Le terme d’OR est retenu après la survenue de trois épisodes ou plus de tachycardie ventriculaire (TV) ou de fibrillation ventriculaire (FV) sur 24 heures, traités par stimulation antitachycardique ou choc endocavitaire, avec retour en rythme sinusal entre les traitements. Cette définition ne tient pas compte de la gravité des épisodes de l’OR et notamment des différences de tolérance hémodynamique. On exclue des OR les traitements inappropriés et les thérapies délivrées dans la semaine suivant l’implantation. La prévalence des OR varie de 10 à 20 % des patients porteurs d’un DAI.
Évaluation initiale
L’analyse des déterminants de l’OR est essentielle : la cardiopathie sous-jacente (ischémie myocardique aiguë ou chronique, cardiomyopathie non ischémique, canalopathie), les facteurs favorisants (hypokaliémie, sevrage intempestif en bêtabloquants [BB], hyperthyroïdie, hyperthermie dans le syndrome de Brugada) et les éléments déclencheurs (extrasystoles initiatrices du trouble du rythme). En raison de la nécessité d’un résultat rapide, le traitement doit cibler simultanément chacun de ces éléments favorisants.
Il faut insister sur l’importance de la documentation par un ECG 12 dérivations. L’attitude thérapeutique sera différente en cas de TV monomorphe, polymorphe ou en cas de torsades de pointes.
La gestion d’un OR est différente selon que l’on s’adresse à un patient asymptomatique, par exemple découverte à l’interrogation d’un DAI de plusieurs épisodes de TV, ou à une situation rythmique mettant en jeu immédiatement le pronostic vital. Dans le premier cas, il faut prendre en charge précocement le patient en rythmologie interventionnelle pour une solution éventuellement ablative. En cas d’OR compliqué d’arrêt cardiocirculatoire, les manœuvres immédiates de réanimation cardiorespiratoire avec défibrillation doivent être effectuées.
Blocage du système nerveux autonome
La réduction de l’activité sympathique est un élément fondamental du traitement de l’OR. Les BB sont souvent efficaces. L’utilisation de BB à demi-vie courte et à faible dose initiale est préférable quand il existe une dysfonction ventriculaire gauche sévère. Un relais avec des BB plus puissants est ensuite nécessaire. K. Nademanee a montré que l’utilisation de BB (propranolol, esmolol) permettait une amélioration de la mortalité de patients avec antécédent d’IDM récent, par rapport à ceux traités par antiarythmiques de classe I(1).
La sédation est un élément complémentaire de la réduction de l’activité sympathique, en diminuant l’anxiété du patient à l’origine d’une hyperadrénergie ; elle peut être approfondie jusqu’à l’anesthésie générale. De façon anecdotique, la mise en place d’une anesthésie péridurale thoracique a également été décrite comme efficace.
Les BB sont également à utiliser dans le traitement des torsades de pointes survenant dans les QT longs congénitaux.
Les antiarythmiques
L’amiodarone est l’antiarythmique principal et doit être associée aux BB. Elle doit être utilisée par voie veineuse, mais peut être aussi administrée oralement, parfois de façon simultanée. L’amiodarone a peu d’effet inotrope négatif avec un usage sûr chez les patients qui ont une fonction systolique altérée dans la mesure où l’on n’utilise pas de dose de charge massive.
L’amiodarone a montré une amélioration de la survie des arrêts cardiaques hors hôpital sur trouble du rythme ventriculaire. L’amiodarone est également efficace en prévention des chocs récidivants de DAI(2).
La lidocaïne n’a pas démontré clairement sa supériorité dans des études randomisées, lors des TV ischémiques (recommandations IIb en 2006).
Concernant le syndrome de Brugada, la prise en charge de l’OR est basée sur l’isoprotérénol et les quinidiniques, permettant dans un second temps le sevrage de l’isoprotérénol.
L’ablation par radiofréquence
L’ablation par radiofréquence (RF) occupe désormais une place importante dans la stratégie, et les recommandations actuelles privilégient une intervention plus précoce chez les patients présentant des TV récurrentes. L’ablation a démontré son efficacité pour réduire le nombre de chocs chez les patients porteurs de DAI(3).
C. Carbucicchio a montré que l’ablation est efficace dans le contrôle immédiat de l’OR avec 89 % de succès complet et a potentiellement un rôle bénéfique sur la mortalité, proportionnel à la qualité du succès obtenu pendant les procédures d’ablation(4).
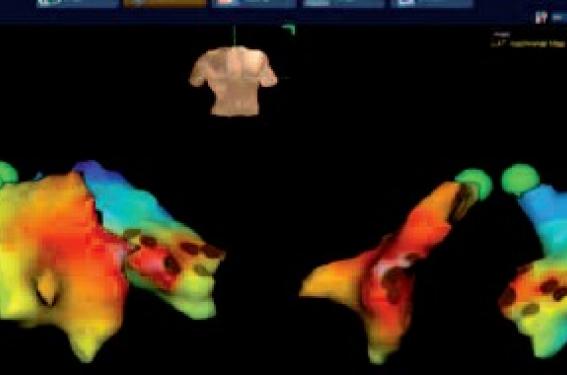
Cette stratégie est évidemment privilégiée dans le cas de TV monomorphes récurrentes avec analyse du cycle de la tachycardie à l’aide de systèmes de cartographie permettant de cibler l’isthme critique, pouvant être endocavitaire et/ou épicardique (figure). Si l’arythmie est mal tolérée, l’ablation reste possible en rythme sinusal en ciblant les zones myocardiques dont le voltage est altéré et/ou retardé. L’ablation par RF est également indiquée dans les TV polymorphes ou FV récurrentes déclenchées par une extrasystole initiatrice pouvant être ciblée, et ainsi supprimant durablement l’OR.
Figure. A : TV à retard gauche, devenue permanente sous amiodarone et bêtabloquants, et responsable d’une défaillance hémodynamique chez une patiente de 45 ans sans antécédents marquants. B : Cartographie électroanatomique endocavitaire des ventricules droit et gauche montrant une primo-activation en cours de TV à la partie moyenne et antérieure du septum. Ablation inefficace par voie endocavitaire. C : Cartographie électroanatomique par voie épicardique montrant une zone d’émergence de la TV au niveau du tiers distal du sillon interventriculaire antérieur. D : Efficacité de l’ablation par voie épicardique à la première application.
Autres traitements
Une stimulation cardiaque externe temporaire à fréquence rapide peut permettre de coiffer un foyer arythmogène en attendant la correction des facteurs favorisants. Dans ce cas il est préférable, si la conduction auriculoventriculaire est intacte, d’avoir recours à une stimulation atriale qui est mieux tolérée au plan hémodynamique qu’une stimulation ventriculaire. La mise en place d’une sonde d’entraînement dans le sinus coronaire permet de stimuler l’oreillette gauche de façon stable, efficace et prolongée.
L’administration intraveineuse de magnésium est un traitement indiqué pour les patients avec torsades de pointes et un espace QT long acquis. Une supplémentation potassique est nécessaire en visant une concentration sérique supérieure à 4,5 mmol/l. En cas d’échec, une perfusion d’isoprotérénol peut permettre d’attendre la mise en place d’une stimulation temporaire externe atriale ou ventriculaire selon les cas.
Le traitement préventif
L’amiodarone et les BB ont démontré leur efficacité dans la prévention des troubles du rythme ventriculaires et la survenue de traitements appropriés chez les porteurs de DAI.
L’étude OPTIC a comparé l’efficacité des BB, l’association amiodarone-BB ou le sotalol pendant 1 an de traitement. L’association amiodarone-BB s’est révélée efficace dans la prévention de la délivrance de chocs(5). Il n’est pas démontré toutefois qu’un traitement systématique évite la survenue des orages rythmiques. On doit souligner le rôle favorisant du sevrage intempestif en BB et informer les patients du risque qu’il y a à interrompre ces médicaments. De même, la survenue d’une hyperthyroïdie à l’amiodarone ou d’une supplémentation excessive en hormones thyroïdiennes doit être dépistée car très souvent à l’origine de l’exacerbation des troubles du rythme.
Le réglage du DAI est un élément important dans la prévention des OR. Le monitoring dans la fenêtre basse (TV-1) permet de dépister les TV lentes asymptomatiques ou non ressenties comme telles (mais par exemple sous la forme d’angor spontané ou de dyspnée inexpliquée). Ces TV doivent être traitées par ablation par RF et/ou BB et amiodarone selon les cas. La surveillance télécardiologique est utile en dépistant ces patients précocement.
En pratique
La prévention des OR nécessite la prise en charge précoce des patients présentant des traitements appropriés de leur DAI, le dépistage des TV lentes par la télécardiologie et la surveillance des traitements médicamenteux par BB (risque du sevrage) et amiodarone (hyperthyroïdies).
La gestion des OR implique la recherche et la correction de facteurs favorisants et l’utilisation des bêtabloquants et de l’amiodarone.
Une ablation par RF doit être proposée précocement pour contrôler un OR chez des patients échappant à un traitement médicamenteux.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


