Trucs et astuces
Publié le 31 mai 2016Lecture 6 min
Mesures de prévention peropératoire des infections de loge
A. DA COSTA, Cardiologie et laboratoire d’électrophysiologie, CHU de Saint-Etienne
Les infections locales ou générales représentent une des complications les plus graves secondaires à la mise en place de dispositifs implantables (DI). Au cours de ces dernières années le taux d’infections a proportionnellement augmenté plus vite que le taux d’implantation. Leur prévention passe par des mesures locales et générales que nous pensions abouties, mais l’analyse et le développement de nouvelles méthodes d’asepsie locale constitue un enjeu thérapeutique majeur dans la prévention de ces infections de DI.
Données générales
Le taux annuel d’infections est resté constant jusqu’en 2004 puis une augmentation brutale a été constatée, de 1,53 % en 2004 à 2,4 % en 2008 (p < 0,001)(1). Un certain nombre de facteurs explicatifs ont été avancés comme l’âge des patients, la présence de co-morbidités, la longueur de la procédure, les changements de boîtiers, les upgrading, les reprises chirurgicales, les résistances accrues aux staphylocoques à coagulases négatifs et aux staphylocoques dorés. Globalement, la prévalence des infections secondaires aux dispositifs implantables (DI) est proche de 1 % pour les stimulateurs (PM), 2 % pour les défibrillateurs (DAI) ou remplacements de DAI, et de 3,5 % pour les triple chambre (CRT) à moyen terme. La prévalence des endocardites infectieuses est proche de 0,25 % (10 à 20 % des infections de DI).
Plusieurs études françaises ont validé les facteurs favorisants d’infections. Ainsi, l’étude PEOPLE(2) a montré que les facteurs de risque indépendants d’infections étaient : une sonde de stimulation temporaire, les hématomes, les reprises chirurgicales, l’absence d’antibioprophylaxie et la présence d’une fièvre dans les 24 heures (figure). Nous avons pour notre part identifié des facteurs de risque indépendants d’infections au cours de la mise en place des CRT : l’insuffisance rénale avec dialyse, les reprises chirurgicales, le type de dispositif (DAI vs PM), et la durée de la procédure(3).
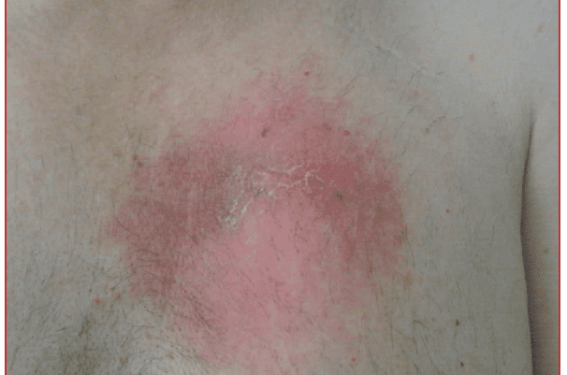
Figure. Infection de loge de stimulateur cardiaque après remplacement de boîtier. La peau est rouge, chaude, inflammatoire avec un épanchement de loge.
Mécanismes responsables de l’infection
Plusieurs mécanismes physiopathologiques plus ou moins étudiés sont à l’origine des infections de DI. La contamination cutanée au moment de l’implantation représente le mécanisme principal. Nous avons démontré en réalisant des prélèvements au moment de l’implantation (loge, peau, boîtier) que les germes initiaux identifiés étaient responsables majoritairement des infections à court ou moyen terme (par typage génétique). D’autres mécanismes peuvent être à l’origine des infections de DI par contamination après chirurgie liés aux problèmes de cicatrisation, d’hématome, de contamination au moment de soins locaux, d’érosion de peau (taille du dispositif, fragilité cutanée, diabète, corticoïdes). Les infections peuvent être aussi secondaires à une septicémie ou à une contamination par les cathéters notamment centraux. Les germes impliqués sont le plus souvent les staphylocoques (70 % des cas) : S. aureus dans 30 % des cas et S. epidermidis dans 40 % des cas(4).
Prévention générale
Un certain nombre de mesures générales vont contribuer à la prévention des infections. La préparation la veille de l’intervention avec une douche bétadinée reste d’actualité comme dans toute chirurgie générale. L’antibioprophylaxie par voie intraveineuse reste le traitement de référence dans la prévention des infections de DI. Nous avions démontré au cours d’une métaanalyse en 1998 que l’utilisation d’un antibio tique par voie intraveineuse 1 heure avant l’ouverture de la peau réduisait de 75 % les infections de DI(5).
Ces données ont été validées dans une étude prospective(6). Dans cette étude randomisée, le taux d’infections dans le groupe sans antibioprophylaxie était de 3,3 % contre 0,64 % dans le groupe céfazoline IV (2 g). En cas d’allergie aux pénicillines ou aux céphalosporines, une dose de clindamycine (Dalacine® IV 600 mg) peut être une alternative. La vancomycine (15 mg/kg en dose unique) est à utiliser en cas d’intolérance aux bêtalactamines ou de suspicion d’infection à staphylocoque méti-R (multiples hospitalisations, colonisation avec des germes résistants).
Prévention locale
L’asepsie locale a toujours constitué un moyen logique de prévention des infections que ce soit en chirurgie générale ou lors de la mise en place de DI. Plusieurs antiseptiques d’application cutanée peuvent être utilisés comme la povidone iodée en solution aqueuse à 10 %, la povidone iodée en solution alcoolique à 5 % ou encore la chlorhexidine alcoolique (0,25, 0,5 ou 2 %). Le spectre d’activité de ces différents antiseptiques couvre relativement bien les germes à Gram positifs ou négatifs, mais plus ou moins les autres germes. Au niveau pharmacodynamique, un certain nombre de propriétés diffèrent entre les dérivés iodés et la chlorhexidine : si la rémanence des produits semble la même, la chlorhexidine alcoolique aurait une action plus rapide mais son inactivation serait moins bonne. Peu de travaux existent sur l’asepsie de peau avant la mise en place de DI.
Nous avons récemment publié un travail qui montre une efficacité similaire de la povidone iodée aqueuse (2,2 %) comparée à la povidone alcoolisée (2,7 %)(7). Des données extrapolées de la chirurgie générale permettent de penser que sur le plan clinique la chlorhexidine alcoolique concentrée à 2 % aurait une plus grande efficacité sur la prévention des infections nosocomiales(8-10). Les trois études vont dans le même sens avec une plus grande efficacité pour la chlorhexidine alcoolique. Une étude française multicentrique randomisée est en cours dans le cadre d’un PHRC comparant la chlorhexidine à la bétadine iodée alcoolisée dans la prévention des infections à CRT (CHLOVIS).
La prévention des infections de DI par l’asepsie de la loge a été jusqu’alors peu étudiée si ce n’était dans des études très anciennes, au début des années 1980, avec des petites cohortes et surtout sans groupe comparatif dans des groupes non à risque. Le regain d’intérêt de l’asepsie de la loge est basé sur l’absence de couverture totale de l’antibiothérapie générale et du risque plus important d’infections lors des changements de boîtier, en partie lié à l’enveloppe fibreuse qui empêche la diffusion de l’antibiothérapie générale. Une enveloppe antibactérienne a été développée (enveloppe TYRX™, Medtronic) contenant deux antibiotiques de diffusion locale, la rifampycine et la minocycline, associés à un enrobage de polymère biorésorbable. Le spectre d’action de ces deux antibiotiques serait très large.
Cinq études cliniques ont comparé l’utilisation de cette association d’antibiotiques dans la prévention des infections nosocomiales de cathéters montrant une réduction des infections par un facteur de 5. L’ensemble boîtier et enve loppe est placé dans la loge, 60 % des antibiotiques sont diffusés dans les premières 24 à 48 heures, le reste dans les 5-6 jours, et l’enveloppe est complètement résorbée en 9 semaines. La concentration minimale inhibitrice (CMI90) est atteinte dans les 2 heures suivant l’implantation et est maintenue pendant 7 jours minimum. La dose ne dépasse pas 10 % de la dose quotidienne recommandée pour un traitement par voie orale ou intraveineuse et n’est pas détectable dans le sang.
Plusieurs études cliniques ont testé l’efficacité et la sécurité d’une enveloppe antibactérienne résorbable ou non résorbable et toutes semblent montrer un taux très faible d’infections, mais elles ont les mêmes limites méthodologiques : études non randomisées, suivi court, groupe comparatif historique. Malgré tout, les résultats sont très prometteurs avec un taux d’infections qui ne dépasse pas 1 % dans des groupes à risque (au moins 3 facteurs de risque d’infections). En moyenne, la réduction des infections serait de 70 % dans ces études.
Trois études prospectives sont en cours, dont une randomisée. Les études CITADEL et CENTURION évaluent l’efficacité de l’enveloppe dans respectivement un groupe de remplacement de boîtiers de défibrillateurs et un groupe de remplacement de dispositifs de resynchronisation (tableau). WRAP-IT est la seule étude randomisée dans le domaine comparant l’utilisation d’une enveloppe antibactérienne résorbable versus un groupe contrôle au cours de remplacements de PM, DAI, CRT ou implantation de CRT de novo. L’inclusion de 6 988 patients est attendue dans cette étude mondiale multicentrique.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


