Paramédical
Publié le 28 fév 2015Lecture 8 min
Le test au Méthergin® dans l’angor vasospastique
G. WILHELM, MERM, service de Cardiologie interventionnelle, Hôpital Schweitzer, Colmar
En 1959, Myron Prinzmetal, cardiologue américain, décrit une forme singulière d’angine de poitrine : l’angor vasospastique ou communément appelé angor de Prinzmetal. Cette maladie n’est pas due à une ischémie induite par une sténose athéromateuse, mais résulte d’une vasomotricité anormale. Les mécanismes qui régissent ce trouble restent en partie inexpliqués à ce jour. Marginale en occident, plus fréquente en Asie, la prévalence de cette pathologie potentiellement fatale en l’absence de traitement, reste incertaine.
L’angor vasospastique
La physiopathologie
Elle fait intervenir de nombreux facteurs et interactions.
Il semblerait qu’une hyperréactivité des cellules musculaires lisses vasculaires soit au cœur du mécanisme. Cette hyperréactivité d’origine inconnue ne peut à elle seule expliquer le phénomène : d’autres facteurs pas forcément spécifiques (il existe des variations individuelles), sont impliqués et vont contribuer à la survenue des spasmes coronaires.
L’endothélium joue un rôle majeur dans la régulation du tonus vasculaire. S’il dysfonctionne, la libération des substances vasodilatatrices comme le monoxyde d’azote en sera perturbée, augmentant ainsi le potentiel vasoconstricteur du vaisseau. Les facteurs de risque cardiovasculaires sont les principaux responsables de l’altération et donc du dysfonctionnement de ce tissu. L’atteinte peut être localisée ou diffuse.
Le système parasympathique contrôle, entre autre, la vasodilatation. Il agit au niveau de l’endothélium en induisant la libération de monoxyde azote via son neurotransmetteur : l’acétylcholine. Il arrive que ce système s’emballe, la sécrétion d’une grande quantité d’acétylcholine va paradoxalement provoquer une vasoconstriction par action directe sur les cellules musculaires lisses. Plus ces cellules seront réactives, plus la quantité d’acétylcholine nécessaire pour déclencher une réponse sera faible.
Sont encore évoqués, des variations génétiques, une prédisposition ethnique (population nippone), sans oublier d’autres facteurs comme le stress oxydatif, l’anxiété, l’inflammation… les théories sont multiples, mais au final le mystère du vasospasme reste entier.
La clinique
Cyclique, la maladie peut rester longtemps muette et se réveiller subitement. Les symptômes apparaissent généralement au repos, de préférence au petit matin et en fin de soirée. Polymorphe d’autre part, elle se manifeste par :
Un angor typique avec sus-décalage du segment ST, sensible à la trinitrine ; l’épisode angineux disparaît le plus souvent spontanément en quelques minutes. Les crises sont exceptionnelles à l’effort, mais fréquemment observées en phase de récupération.
Un angor suivi d’une perte de connaissance provoquée par un trouble du rythme, avec dans ce cas un risque élevé de mort subite.
Un infarctus du myocarde (IDM) inaugural, souvent massif.
Une ischémie silencieuse, induite par un épisode spastique non occlusif. Des enregistrements Holter mettent en évidence des modifications électriques aux heures de manifestations habituelles.
Le profil du patient à risque
Ce patient serait plutôt une patiente, relativement jeune avec peu ou pas de facteurs de risque, mis à part une exposition passive ou active au tabac. Les antécédents les plus régulièrement cités sont : la migraine, le syndrome de Raynaud ou l’asthme.
Les tests de provocation
Ces tests associent la coronarographie à l’injection d’une substance capable de déclencher un spasme chez les patients atteints par la maladie (figures 1, a, b et c).
Figure 1. Examen coronarographique normal réalisé chez un cycliste. A : cliniquement, ce patient, sans facteurs de risque cardiovasculaire, avait fait des douleurs thoraciques lors de montées du Grand Ballon d’Alsace. L’épreuve d’effort était positive électriquement lors de la phase de récupération. B : le test au Méthergin® a diagnostiqué un spasme au niveau de l’IVA moyenne, se traduisant cliniquement par de fortes douleurs thoraciques du patient sur la table d’examen. C : après injection en intracoronaire de 1 mg de Risordan® (dérivé nitré), le spasme est levé. Le contrôle coronarographique retrouve un réseau à nouveau normal.
Deux tests permettent ce diagnostic : le test à l’acétylcholine, fiable mais complexe dans sa mise en œuvre et le test à la méthylergométrine (Méthergin®), simple à réaliser, sûr et peu onéreux. Il est de loin le test le plus utilisé et celui que nous avons retenu dans notre centre. La méthylergométrine est une molécule aux propriétés vasoconstrictrices, dérivé semi-synthétique d’un alcaloïde de l’ergot du seigle.
Le test au Méthergin®
La sensibilité (vrais positifs) et la spécificité (vrais négatifs) de ce test sont remarquables.
Pour le réaliser dans les meilleures conditions, il est nécessaire d’anticiper l’éventualité de sa réalisation avant la coronarographie. L’indication sera posée avec soin en fonction de la clinique, du profil du patient et des examens complémentaires disponibles.
Afin d’éviter les faux négatifs, la suspension des traitements vasoactifs s’impose 48 heures avant la coronarographie. Le choix de la voie d’abord n’est pas anodin. La médication indispensable pour maîtriser la propension au spasme de l’artère radiale contraint à préférer la voie fémorale pour éviter les interférences avec le test.
Les indications
Il existe différents cas de figure :
• l’indication de la coronarographie posée, le test au Méthergin® est envisagé pour les patients avec un profil et une clinique compatibles avec un angor vasospastique et réalisé si le réseau coronaire est indemne de lésion ;
• un test de provocation n’est pas recommandé en phase aiguë d’un IDM à « coronaires saines », mais décalé de quelques semaines après un bilan étiologique favorable à l’exploration ;
• la stratégie est la même pour une mort subite récupérée, le test pourra se faire à distance après une exploration électrophysiologique négative ;
• pour finir, il est éventuellement possible d’évaluer l’efficacité d’un traitement antispastique chez des patients diagnostiqués au préalable.
Cas particulier : si l’épisode vasospastique a été documenté par un enregistrement ECG montrant un sus-décalage du segment ST suivi d’une normalisation à la disparition de l’angor, une coronarographie normale suffit à poser le diagnostic. C’est le cas le plus simple, mais le moins fréquent.
Les contre-indications
En plus des contre-indications à la coronarographie, le test est contre-indiqué en cas d’infarctus du myocarde (IDM) en phase aiguë, d’une maladie vasculaire périphérique sévère, d’hypertension artérielle sévère, d’allergie ou d’hypersensibilité à la méthylergométrine, de grossesse.
Il existe un risque de vasoconstriction et/ou d’hypertension en cas d’interactions médicamenteuses (certains antimigraineux ou antibiotiques, par ex.), ce qui pourrait fausser le test ou pire, générer une complication.
Complications et effets secondaires
Ils se manifestent par une poussée hypertensive, des céphalées, une éruption cutanée, un vasospasme périphérique, un trouble de la fréquence cardiaque (bradycardie ou tachycardie), des nausées, des vomissements, un accident vasculaire cérébral, un IDM.
Remarque : le spasme coronaire, la douleur thoracique ou un sus-décalage du segment ST ne sont pas dans ce cas considérés comme des effets secondaires puisque volontairement induits.
Le test en pratique
Comme pour tout acte invasif, le patient aura donné au préalable son consentement éclairé. La coronarographie, premier temps du test au Méthergin®, est réalisée par voie fémorale de préférence en 4 F pour minorer le risque hémorragique. Si aucune sténose significative n’est décelée, le test sera réalisé.
Afin de sécuriser l’acte, il est essentiel de :
• prépositionner une sonde au niveau du tronc commun jusqu’au contrôle angiographique ;
• disposer sur table d’un dérivé nitré (ex : Risordan®) prêt à l’emploi, afin de lever rapidement un spasme coronaire
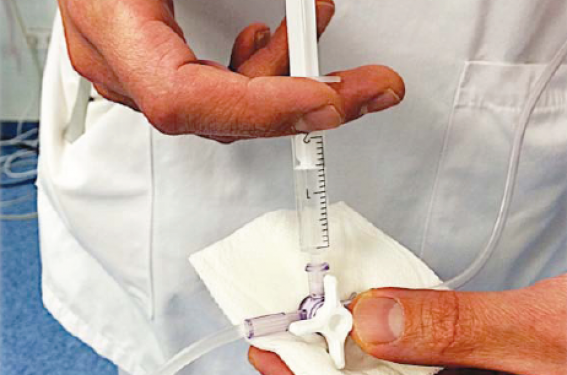
La provocation débute avec une injection intraveineuse lente* lente (figure 2) de 0,4 mg de méthylergométrine (2 ampoules de Méthergin®) suivie d’un temps d’attente (4 minutes) pendant lequel l’équipe restera à l’affût :
- d’une modification électrique à l’ECG ;
- de la survenue d’une douleur thoracique ;
- d’une modification de la pression invasive en bout de sonde ;
- d’une variation de la tension artérielle et/ou de la saturation en oxygène.
Figure 2. Réalisée la plupart du temps par un paramédical de salle de cardiologie interventionnelle, l’injection de deux ampoules de Méthergin® est réalisée dans la foulée de l’examen coronarographique.
Deux minutes après l’injection du Méthergin®, une nouvelle coronarographie est réalisée avec deux incidences pour la coronaire gauche (OAD 30°/caudale 30° et face/crâniale 30°) et une incidence pour la coronaire droite (face/crâniale 30°). Il n’y a cependant aucun dogme en la matière, le tout étant de dégager rapidement et au mieux les différentes branches en fonction de l’angiographie initiale.
Au premier spasme visualisé, 1 mg de Risordan® sera immédiatement administré en intracoronaire, suivi d’un contrôle angiographique pour s’assurer du retour à la normale. Une injection de Risordan® est systématique en fin d’exploration même en cas de négativité du test pour parer à un éventuel « effet retard ».
Remarque : au moindre signe d’ischémie apparaissant entre le moment T0 de l’injection et T0 + 2 minutes, le contrôle angiographique sera immédiat, avec une réversion du vasospasme si nécessaire.
Résultat et traitement
Pour être reconnu positif, le test doit provoquer la réduction du calibre d’une artère d’au moins 70 %. L’atteinte peut être focale ou diffuse, des réactions particulièrement intenses sont possibles avec des spasmes touchant l’intégralité du réseau coronaire. Une modification électrique et/ou l’apparition de douleurs (hors réaction extrême) ne sont pas obligatoires, la brièveté du test ne permettant pas toujours aux signes ischémiques de se manifester.
La prescription d’inhibiteurs calciques, quelques fois associés à des dérivés nitrés, suffit en général à traiter cette pathologie.
Conclusion
Dans les années 1980, de nombreuses équipes se sont passionnées pour l’angor vasospastique. Aujourd’hui, il faut bien le reconnaître, ce n’est plus le cas, la rareté de la maladie expliquant peut être cela. Quoi qu’il en soit, sa malignité est sans conteste, chaque crise pouvant être… la dernière.
Les traitements sont efficaces. Un diagnostic précoce basé sur un test de provocation permettrait sans doute de sauver des vies.
Le test au Méthergin®, épreuve pharmaco-dynamique de référence, simple et rapide, sans doute sousprescrit à l’heure actuelle chez les patients coronariens, est un basique qui doit avoir sa place dans les salles de cathétérisme.
* Le dictionnaire Vidal recommande l’injection intraveineuse, mais certaines équipes privilégient l’injection intracoronaire sans pour autant observer plus de complications.
• Dictionnaire médical Vidal.
• Encyclopédie Wikipédia.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


