Mise au point
Publié le 31 mai 2009Lecture 12 min
Principes de radioprotection en cardiologie interventionnelle
T. BLANPAIN*, S. DUVAL*, C.TOURNEUX***, A. DESCHILDRE*, C. BRASSELET**, * Service de cardiologie, Hôpital Robert Debré, Reims ** Laboratoire de cathétérisme cardiaque, Polyclinique Courlancy, Reims *** Personne compétente en radioprotection, CHU de Reims
Découverts par Roentgen en 1895, les rayons X demeurent, au-delà des nouvelles technologies, la pierre angulaire d’une médecine en constant développement : la cardiologie interventionnelle. Leur utilisation, parfois prolongée, expose patients et personnels soignants à leurs effets directs ou indirects sur la matière.
Un intérêt majeur des autorités de santé s’est naturellement porté sur une formation complémentaire en radioprotection, destinée entre autres, aux médecins non radiologues utilisant les rayonnements ionisants. Elle a d’ailleurs été introduite dans le code de la Santé publique et précisée dans l’arrêté du 18 mai 2004 qui impose une formation professionnelle initiale et continue, évaluée par une épreuve des connaissances, devant être validée avant le 18 juin 2009. Une remise à niveau sera requise au moins une fois tous les 10 ans, et s’assurera du respect des principes fondamentaux régissant la radioprotection : la justification de l’acte, son optimisation (c'est-à-dire obtenir le niveau d’exposition patient/opérateur le plus faible pour un objectif diagnostique ou thérapeutique donné) et le respect des limites de dose définies par le législateur.
Notions de radiobiologie
Les rayons X, qui n’ont ni charge ni masse au repos, se déplacent en ligne droite à la vitesse de la lumière. Ils sont produits dans un tube à rayons X à partir d’un faisceau d’électrons focalisés puis accélérés entre une cathode, source d’électrons, et une anode où leur freinage et la déviation de leur trajectoire crée une émission de rayons X.
Appliqués à la cardiologie interventionnelle, les rayons X ainsi produits ont trois devenirs possibles :
- sans interaction avec la matière, ils ne sont pas stoppés, ne transfèrent pas d’énergie et ne sont source d’aucune irradiation ; ce rayonnement ne participe pas à la formation de l’image ;
- ils heurtent le patient sans ressortir : toute leur énergie est transmise à la matière, provoquant une exposition du patient et ne participent pas à la formation de l’image ;
- ils sont atténués par le patient et permettent la formation de l’image.
Lors de ces interactions, l’énergie des photons X est transférée à la matière selon plusieurs possibilités coexistantes.
Par effet photoélectrique : toute l’énergie du photon est transmise à un électron du milieu en lui transférant une énergie cinétique. Cet électron expulsé (particule directement ionisante) engendre des ionisations.
Par effet Compton : une partie de l’énergie du photon X est transmise à un électron du milieu en lui transférant une énergie cinétique ; une partie du rayonnement initial est également transmis en un second rayonnement émergent dit « diffusé », qui produit un rayonnement diffus distribué dans toutes les directions autour du patient ce qui va exposer l’opérateur et bruiter l’image.
En interagissant avec la matière, les rayons X vont y exercer la partie nocive de leurs effets par deux voies : une directe induisant des lésions moléculaires et l’autre indirecte, via la production de radicaux libres oxydants. La réponse à l’agression se fait aux deux étages, cellulaire et son corollaire direct, tissulaire.
À l’étage tissulaire, seule une réparation ad integrum permet une survie cellulaire normale. Si l’absence de réparation ne peut induire que la mort cellulaire par nécrose, une réparation anormale peut entraîner soit une mort cellulaire par nécrose, soit le déclenchement de l’apoptose, soit une mutation cellulaire non létale, substrat des pathologies néoplasiques à venir. À cet étage, la survie cellulaire normale et l’apoptose n’ont pas d’incidence sur les tissus préalablement sains. La nécrose cellulaire va induire des pathologies tissulaires dont la plus connue est la radiodermite. En revanche, les mutations cellulaires non létales vont pouvoir soit être épurées par le système immunitaire sans conséquence dommageable, soit s’intégrer au sein de cellules germinales (bien que cela ne soit démontré chez l’homme) avec le risque de transmission d’une anomalie héréditaire, soit encore s’intégrer au sein de cellules somatiques avec un risque de développement de cancer(s) solide(s) ou de lignées hématologiques.
À l’échelon humain, l’effet des rayons X est de deux natures. Il existe ainsi des effets dits « déterministes » et des effets dits « stochastiques » (figure 1).
Figure 1. Les deux effets des rayons X.
Si les effets déterministes sont obligatoires avec un effet seuil et des conséquences cliniques dont la gravité est proportionnelle à la dose reçue, les effets stochastiques correspondent à une augmentation de la fréquence d’apparition d’une pathologie avec l’augmentation de la dose reçue, sans effet seuil, ni dose minimale connue en deçà de laquelle le risque puisse être considéré comme nul, et sans que ne soit connu l’impact de l’accumulation des doses reçues dans le temps.
Les effets déterministes ressemblent plus à un effet « onoff » dépendant directement de la dose, alors que les effets stochastiques traduisent plus l’aléas avec lequel les opérateurs vont personnellement faire les frais ou non d’une irradiation parasite en cours de procédure. Les risques de voir apparaître des pathologies stochastiques radio-induites (risque de leucémies pour des doses ≥ 200 mGy, cancer du sein ≥ 200 mGy, cancer osseux ≥ 8 000 mGy) sont ainsi significativement non négligeables au-delà de doses bien inférieures à celles responsables d’effets déterministes.
Notions de dosimétrie
Les relations fondamentales en radioprotection ne sont pas équivalentes puisqu’il existe des différences dans les relations entre dose délivrée, temps de délivrance et distance et épaisseur.
La dose absorbée correspond à une unité d’énergie absorbée par unité de masse de matière, soit 1J/kg, exprimée en Gray : Gy.
La dose équivalente fait intervenir un facteur de pondération qui tient compte de la nature du rayonnement, assez simple en ce qui concerne les rayons X puisque égale à 1. Une dose absorbée de 1 Gy correspond à 1 Sievert (Sv) dans le cas de l’utilisation de rayonnement X.
Le produit dose-surface (PDS) est un outil d’évaluation de la dose envoyée au patient et qui sort du tube radiogène. Il s’exprime en Gy.cm2.
La dose efficace est celle qui fait intervenir un facteur de pondération qui tient compte de la radiosensibilité du tissu considéré. À titre d’exemple, pour le thorax, ce facteur de pondération est estimé à 0,2.
Modalités de protection
Elles sont nombreuses, efficaces, souvent intuitivement évidentes et devraient ou plutôt doivent être adoptées par tous les opérateurs soumis aux rayonnements ionisants.
Contrôler la durée
Ne pas limiter la durée d’irradiation est l’erreur la plus fréquente. Souvent corollaire de la phase d’apprentissage, les plus « jeunes », concentrés sur leurs images ou leurs incidences, irradient généreusement non seulement le patient, mais aussi tout le personnel de la salle en commençant par eux-mêmes. Les effets cumulés de la prise de conscience de la problématique de la radioprotection et son émancipation vont permettre à l’opérateur de débuter sa carrière de « radioprotégé » en réduisant les durées d’injections et les longueurs des séquences d’acquisition.
Contrôler la distance
Le choix de la position de l’opérateur par rapport au tube à rayons X est un moyen aisément rentable de réduire la dose reçue. En effet, la dose reçue est inversement proportionnelle au carré de la distance entre lui et la source. À titre d’exemple, placé deux fois plus loin du tube, la dose qu’il recevra sera divisée par 4 !
Contrôler le tube et l’amplificateur de brillance
La connaissance des principes de fonctionnement ainsi que de la gestion du tube et de l’amplificateur de brillance sont une aide inestimable dans l’optimisation des rayonnements par des moyens simples mais non instinctifs.
Le tube doit être obligatoirement et systématiquement positionné sous la table d’examen. Ce positionnement permet de diminuer l’exposition de l’opérateur provenant du rayonnement primaire et du rayonnement de fuite de gaine provenant directement du tube. Il convient toutefois de mettre le plus de distance possible entre ce dernier et le patient.
L’utilisation de la collimation et du filtre de contour permettent de réduire la surface exposée sans une augmentation significative du bruit de l’image.
L’utilisation de champs d’agrandissement plus petits augmente le débit de dose généré. Un champ de dimensions adaptées est primordial (ne pas utiliser un champ de 18 si un champ de 24 peut suffire), et combiné à une utilisation optimale des diaphragmes, la dose de radiation peut être diminuée de façon importante, tout en gardant une qualité d’image convenable.
L’utilisation d’un filtre additionnel en sortie de tube permet de filtrer les photons de basses énergie qui ne participent pas à la formation de l’image et qui surexposent la peau du patient.
Contrôler l’image
Certaines incidences sont plus irradiantes que d’autres, mais parfois elles sont non négociables étant donné les segments coronaires à traiter. Ce sont les incidences obliques antérieures gauches et transverses.
L’« épaisseur » du patient conditionne directement le débit de dose délivrée par le tube, au même titre que les superpositions d’organes ou de membres, comme la présence d’un bras dans le champ étudié. Pour limiter ces inconvénients, il suffira simplement de positionner la ou les mains du patient derrière la tête ou de lui demander de prendre une forte inspiration. Enfin, utiliser une cadence image minimale adaptée aux besoins permet simplement de réduire les doses, puisque logiquement, 2 fois moins d’images impliquent deux fois moins de doses.
Contrôler l’abord
La voie d’abord a également une incidence sur l’irradiation de l’opérateur. Nous avons pu montrer que, pour des procédures diagnostiques pures ou combinées à une angioplastie dans la foulée, la voie radiale est significativement plus irradiante que la voie fémorale. Dans ce contexte, loin de remettre en question l’usage de la voie radiale, il convient de reconsidérer la voie d’abord à choisir selon les difficultés supposées d’une procédure à réaliser.
Le matériel
De l’opérateur : équipement de protection individuelle
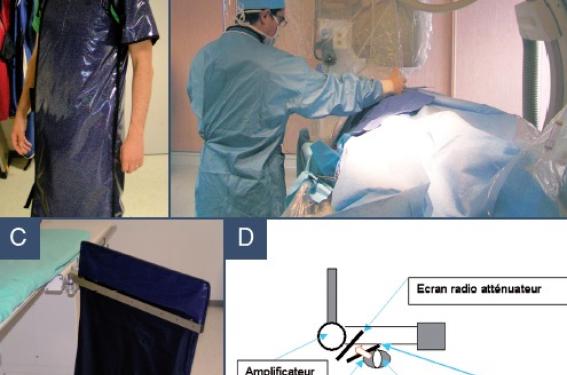
L’utilisation de vêtements et ustensiles de protection est une obligation légale et l’arsenal mis à disposition est relativement complet (figure 2).
Figure 2. Les différents outils de radioprotection à la disposition de lʼopérateur. Tunique radio-atténuatrice avec épaulette gauche, cache-thyroïde et visière plombée (A). Positionnement de l’écran radio-atténuateur (B) au-dessus du bas-volet plombé (C). Schéma récapitulatif (D).
Il comporte une tunique radioatténuatrice en bon état, couvrante jusqu’au genoux, composée d’un matériau blindé (plomb ou métaux lourds permettant d’avoir un équivalent 0,5 mm de plomb devant et 0,25 derrière) et un cachethyroïde offrant un équivalent de blindage de 0,5 mm de plomb. Les deux sont obligatoires.
L’usage de lunettes (0,75 mm eq.plomb) ou d’une visièrelunettes (0,15 mm eq. plomb) est fortement recommandé. La protection des mains avec des gants plombés peut également être envisagée, notamment en cas d’abord par la voie radiale ou lors d’angioplasties vasculaires.
De la salle
Les protections suspendues comprenant un écran plombé supérieur, une bavette plombée au niveau du corps du patient et une bavette inférieure couvrant le tube sont obligatoires.
À titre d’exemple, la différence de dose reçue par l’opérateur lors de l’oubli et de l’utilisation d’une vitre plombée s’exprime dans un rapport de 30.
La surveillance
La surveillance dosimétrique est obligatoire et fondamentale pour deux raisons. Les dosimètres passifs corps entier comptabilisent de façon périodique (mensuelle pour les catégories A et trimestrielle pour les catégories B) la dose effective reçue par un opérateur au cours de son activité professionnelle (figure 3). Elle cumule ainsi l’irradiation issue de l’environnement hospitalier et surtout celle reçue immédiatement à proximité du tube en salle de cathétérisme. Sur un plan strictement médicolégal, ces données sont recueillies par l’Institut de radioprotection et de sûreté nucléaire et archivées 50 ans après la cessation d’activité.
Figure 3. Dosimètres passifs (A) et actifs (B).
Les dosimètres opérationnels ont surtout un intérêt instantané car ils permettent d’alerter par un signal sonore si un débit de dose instantané est trop important et d’avoir une estimation « en direct » de la dose reçue au quotidien ou dans les jours précédents.
Contrairement aux dosimètres passifs, ils ne sont pas reconnus légalement comme la dosimétrie de référence pour l’exposition externe.
En revanche, il n’existe pas de suivi dosimétrique permettant de mesurer la dose au cristallin (organe radiosensible exposé et pouvant développer des pathologies déterministes). La dosimétrie des extrémités se développe de plus en plus via le port de bagues dosimétriques (détecteur TLD) permettant d’obtenir un suivi fiable, mais avec une logistique lourde (stérilisation à froid, risque de perte des bagues, etc.).
Enfin, bien que souvent négligée, une surveillance médicale annuelle et renforcée de la médecine du travail est un dû aux opérateurs et une obligation légale à laquelle nul ne peut se soustraire. En théorie : « Un travailleur ne peut être affecté à des travaux l’exposant à des rayonnements ionisants qu’après avoir fait l’objet d’un examen médical par le médecin du travail et sous réserve que la fiche médicale d’aptitude établie par ce dernier atteste qu’il ne présente pas de contre-indication médicale à ces travaux. » (Art. R. 4454-1 du code du Travail).
Les limites de doses annuelles reçues par les opérateurs sont très réglementées et basées sur l’enregistrement des dosimètres passifs. Le personnel travaillant en salle de cathétérisme (infirmières, manipulateurs radio) est classé le plus souvent dans la catégorie B, alors que les opérateurs sont classés dans la catégorie A. Les limites à ne pas dépasser sont fournies dans le (tableau). Ce classement est issu de l’analyse provenant des études dosimétriques des postes de travail réalisées par la Personne compétente en radioprotection (PCR) et doivent être renouvelées périodiquement.
Conclusion
La radioprotection pour les personnes travaillant sous rayons X est indispensable car possible et efficace. Il n’existe pas, du fait des effets stochastiques, de seuil inférieur en deçà duquel le risque auquel l’opérateur est soumis soit strictement nul.
Partant de ce prérequis, les doses reçues doivent rester en dessous des limites annuelles légales et les opérateurs de cardiologie interventionnelle coronaire, mais surtout rythmologique, car beaucoup plus exposés, doivent considérer que l’irradiation la plus acceptable pour eux est la plus basse possible.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


