Coronaires
Publié le 14 mar 2014Lecture 7 min
Nouvelles générations d’endoprothèses coronaires : l’essentiel à savoir
Dix ans après le début de leur remboursement en France, les stents actifs sont devenus un outil de base du traitement interventionnel de la maladie coronaire. Pour reprendre mot pour mot les recommandations européennes, leur utilisation doit être le choix par défaut. Huit ans nous séparent de la tempête médiatique de Barcelone en 2006 et on peine encore à comprendre ce qui s’y est passé tant les données actuelles sont en décalage avec les déclarations fracassantes de l’époque. L’étude PROTECT a bien montré qu’il n’y avait pas de compromis à faire entre l’efficacité et la sécurité d’une endoprothèse active.
Vers une standardisation du stent actif
Le développement des stents actifs de seconde génération a balayé les inquiétudes du passé. Il existe maintenant une bonne dizaine de stents actifs – dont certains ne sont pas encore admis au remboursement en France – bien étudiés qui partagent les caractéristiques suivantes :
- une plateforme métallique moderne ;
- une drogue de la famille des « limus » ;
– une efficacité angiographique de haut niveau (perte tardive < 0,2 mm dans les 9 premiers mois) ;
- une efficacité clinique responsable d’un taux de revascularisation de la lésion traitée < 5 % dans la première année ;
- un bon profil de sécurité avec un taux de thrombose à un an < 1 % ;
- une biocompatibilité permettant une bithérapie antiplaquettaire de 6 mois, voire de 3 mois.
Ainsi, l’efficacité biologique est devenue uniforme et c’est la qualité de la plateforme qui redevient, comme au temps du stent nu, le facteur de différenciation : étayage, force radiale, profil, conformabilité, facilité d’accès à travers les mailles vont être des arguments de sélection. Pour autant, l’efficacité du stent actif reste prise en défaut dans certaines formes d’atteinte diffuse du diabétique et chez l’insuffisant rénal dialysé. Des développements ont été esquissés, notamment par des associations de drogues, pour tenter de répondre à ces questions, mais ils ont été balayés par la vague sécuritaire qui a suivi l’épisode de Barcelone. La crainte était qu’un stent plus actif soit moins biocompatible.
Vers moins de polymère… pour moins d’antiplaquettaires
Tout donne à penser que c’est le manque de biocompatibilité du polymère permanent qui fut le principal responsable des inquiétudes sur la thrombose de stent de la première génération. Il est aussi difficile d’innocenter le paclitaxel, mais son usage a de fait disparu.
Ainsi, deux approches s’opposent : celle qui développe un polymère permanent (ou durable) mais dont l’effet sur la thrombose est neutre, voire préventif comme les résines fluorocarbonées, et celle qui utilise un polymère dégradable (le plus souvent un acide polylactique) qui va disparaître au fur et à mesure qu’il fait diffuser la drogue dans la paroi, en général pendant quelques mois.
C’est le seul débat qui persiste et, à ce jour, il est difficile de les départager, car si bénéfice il y a pour les revêtements absorbables, il est probable qu’il ne sera net qu’à long terme et le recul manque encore.
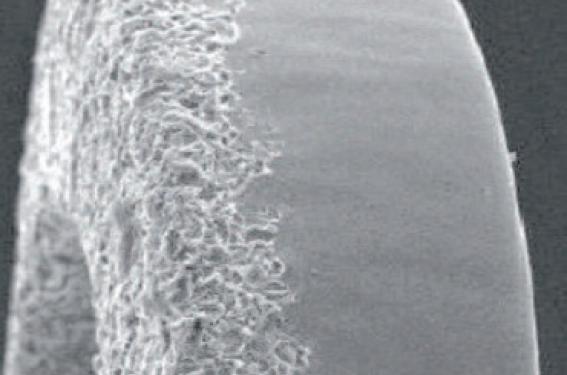
Au-delà de l’approche du coating bioabsorbable, il est possible de réduire la quantité de polymère, le plus souvent en réduisant la couche à la seule partie de la maille qui est en contact avec la paroi : c’est le coating « abluminal ». Au maximum, cette approche va jusqu’à la suppression du polymère (figure 1). Dans ce cas, le porteur du médicament sera lipidique ou obtenu par un traitement de la surface du stent ou de la maille, creuse par exemple. Ici le bénéfice attendu est la réduction du temps de bithérapie antiplaquettaire pour arriver à un traitement identique au stent nu. Il est possible que l’effet antiresténotique soit alors moins bon, car il est plus difficile d’obtenir une bonne reproductibilité de la cinétique de relargage et de la dose réellement délivrée à la paroi artérielle. Les études en cours répondront à cette question.
Figure 1. Traitement de la surface abluminale d’un stent actif métallique sans polymère.
Vers moins de traces à long terme…
L’effet mécanique du stent consiste à neutraliser le recul élastique (ou « recoil » des Anglo-Saxons), phénomène très précoce (< 24 h), et le remodelage constrictif cicatriciel, phénomène chronique (4 premiers mois) qui est lié à une réaction cicatricielle issue de l’adventice. La réaction proliférative suscitée par le stent métallique nu, plus importante qu’après un ballon, contrebalançait en partie le bénéfice de l’étayage. Les stents actifs ont permis de la minimiser.
Ainsi, l’effet mécanique du stent n’est utile que pendant les premiers mois. Au-delà, sa présence est inutile et probablement en partie délétère. Les endoprothèses sont le siège de resténose tardive et de néoathérogenèse, facilitées par cette épine irritative qui modifie, entre autres, les propriétés mécaniques de l’artère stentée. Ainsi, les études montrent qu’il y a au moins autant de réinterventions, sur le site traité avec un stent actif, entre 1 et 5 ans que la première année (figure 2).
Figure 2. Taux de réintervention sur le site stenté (endoprothèse de 2e génération : ligne bleue) : 3,5 % à 1 an et 5,1 % supplémentaires survenant progressivement entre la 1re et la 5e année.
Le stent bioabsorbable, qui disparaît en 2 à 3 ans, a la potentialité de limiter ces phénomènes. Si on mesure clairement son effet positif sur la conformabilité, la vasomotricité, la fonction endothéliale, la disparition des malappositions, le recul des études en cours est encore insuffisant pour confirmer l’impact clinique de ces bénéfices.
Ce qui est établi actuellement, c’est une efficacité identique sur la réduction de la resténose avec un profil de sécurité identique. Cela conduit de nombreuses équipes – en dehors de l’Hexagone, où il n’est pas remboursé – à l’utiliser quotidiennement, notamment chez les patients les plus jeunes. La bithérapie antiplaquettaire est alors identique à celle des stents actifs. Il s’agit donc, en quelque sorte, d’un pari sur l’avenir (figure 3).
Figure 3. Mailles d’un stent bioabsorbable en imagerie OCT.
Vers moins de régulation ?
La vision réglementaire française reste inchangée : il faut réserver les stents actifs aux lésions et aux patients à haut risque de resténose. Les raisons avancées sont d’ordre médical. Cette attitude, logique il y a 10 ans, est maintenant dépassée puisque les doutes ont été levés sur la sécurité et les études randomisées ont montré que le bénéfice était net, par rapport au stent nu, chez les patients à plus faible risque de resténose. Les recommandations européennes, dès 2010, sont claires : le stent actif est la stratégie par défaut et le stent nu n’est envisagé que chez les patients ayant une contre-indication à une bithérapie antiplaquettaire. Les toutes récentes recommandations sur le traitement de la maladie coronaire stable renforcent cette stratégie.
La vraie justification de la situation française serait plutôt économique, mais elle ne persiste qu’en raison d’un delta de prix entre stent actif et stent passif plus important que dans d’autres pays européens, alors même que c’est le ministère de la Santé qui fixe cet écart. Il lui est donc très facile d’améliorer le rapport coût-efficacité du stent actif chez les patients à plus faible risque de resténose ! Ainsi, malgré la réglementation inchangée, l’obligation de moyens faite aux médecins conduit les cardiologues interventionnels à implanter de plus en plus de stents actifs depuis 3 ans. C’est bien sûr une source de conflits avec l’Assurance maladie.
Il faut donc espérer que les pistes actuellement explorées, baisse des prix et/ou réintégration du stent dans le GHS, permettront de faire disparaître cette exception française et d’offrir aux patients un traitement moderne et efficace de leurs lésions coronaires fonctionnellement significatives. Il faudra néanmoins être attentif, car les effets délétères d’une réintégration dans le GHS peuvent être significatifs si celle-ci ne s’accompagne pas de la création d’un GHS de revascularisation multitronculaire.
Que retenir ?
L’efficacité et la sécurité des différents stents actifs modernes sont très proches et ce sont les propriétés mécaniques qui sont les plus discriminantes. Cependant, il reste à relever le défi de l’efficacité chez les patients à très haut risque de resténose, défi actuellement plutôt négligé par l’innovation.
À l’opposé, beaucoup de solutions, portant sur le revêtement du stent, sont proposées pour réduire la durée de la bithérapie antiplaquettaire : il est probable qu’un arrêt réfléchi et concerté de l’inhibiteur du récepteur P2Y12 sera désormais possible à un mois.
Le stent totalement bioabsorbable est vu comme une solution à l’échappement tardif au stent actif métallique : il est encore trop tôt pour l’affirmer, mais jusqu’à présent il est équivalent à celui-ci dans la première année. C’est donc un pari sur l’avenir.
Cette maturité technologique du stent actif est en décalage avec la situation réglementaire française qui nous demande de continuer à utiliser le stent nu chez des patients n’ayant pas de contre-indication à une bithérapie antiplaquettaire prolongée. La pratique est donc de fait « en porte-à-faux », ce d’autant que les sociétés savantes se sont clairement positionnées en faveur d’un usage étendu de ces dispositifs médicaux implantables. Combien de temps durera cet anachronisme ?
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :