Publié le 15 déc 2015Lecture 10 min
Hypertension pulmonaire : mise au point après l’ERS et l’ESC – 2e partie – La thérapeutique
O. SITBON, Service de pneumologie et soins intensifs, hôpital de Bicêtre, Inserm UMR-S999, Université Paris-Sud, Le Kremlin-Bicêtre
Dans le précédent numéro d’OPA Pratique, nous avons abordé les aspects diagnostiques de l’hypertension pulmonaire. Nous traitons ici les aspects thérapeutiques.
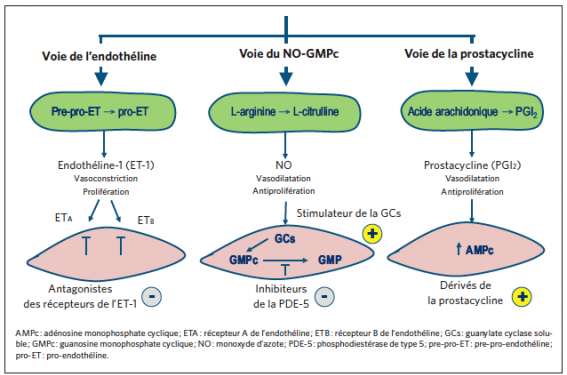
Le traitement de l’hypertension artérielle pulmonaire (HTAP) tente de s’opposer aux effets délétères de la vasoconstriction, de l’obstruction vasculaire pulmonaire par remodelage et thrombose, et de l’insuffisance cardiaque droite. Les innovations thérapeutiques des dernières années découlent directement de la compréhension des anomalies physiopathologiques de l’HTAP. Les traitements actuels de l’HTAP ont pour cible la dysfonction endothéliale des artères pulmonaires (figure 1). Elle se traduit par une diminution de la production de prostacycline et de monoxyde d’azote, par les cellules endothéliales, associée à une augmentation de l a production d’endothéline-1. Ces modifications conduisent à une vasoconstriction et une prolifération des cellules musculaires lisses des artères pulmonaires. À côté des médicaments ciblant la dysfonction endothéliale, d’autres thérapeutiques sont disponibles, en particulier les vasodilatateurs comme les antagonistes calciques chez les très rares patients vasoréactifs en aigu, anticoagulants et diurétiques.
Figure 1. Voies physiopathologiques dysfonctionnelles et cibles thérapeutiques dans l’HTAP.
Traitement symptomatique et vasodilatateurs
Les diurétiques en association avec le régime sans sel permettent de diminuer les signes de surcharge ventriculaire droite et d’améliorer les symptômes.
Le traitement anticoagulant diminue la mortalité des sujets atteints d’HTAP idiopathique, probablement en réduisant les phénomènes de thrombose in situ. Dans cette indication, les médicaments anti-vitamine K (AVK) doivent être envisagés de manière systématique lorsqu’il n’existe pas de contre-indication. Ils sont beaucoup plus discutés dans les autres formes d’HTAP.
Les antagonistes des canaux calciques (ACC) peuvent s’opposer à la vasoconstriction, mais ont peu d’effet sur le remodelage vasculaire pulmonaire. Chez certains patients, les ACC peuvent apporter un réel bénéfice clinique. Ces patients dits « répondeurs » sont identifiés par un test de vasoréactivité réalisé au cours de la première évaluation par cathétérisme cardiaque droit. La réponse en aigu au NO permet de prédire une réponse favorable aux ACC. Ces patients ont un excellent pronostic, mais ne représentent que moins de 10 % des patients ayant une HTAP idiopathique ou associée à la prise d’anorexigène.
Thérapeutiques ciblées de l’HTAP
La plupart des thérapeutiques ciblées de l’HTAP ont été évaluées dans des études contrôlées versus placebo, à court terme (3-4 mois), avec comme critère principal de jugement l’amélioration des capacités à l’effort évaluée par la distance parcourue au test de marche de 6 minutes (TM6). Les études plus récentes (avec le macitentan ou le selexipag) ont évalué la morbimortalité à plus long terme, suivant ainsi les dernières recommandations internationales.
Dérivés de la prostacycline (PGI2) : la PGI2, principal dérivé de l’acide arachidonique, est produite par les cellules endothéliales. Elle entraîne une relaxation des CML par le biais d’une augmentation de la concentration intracellulaire d’adénosine monophosphate cyclique (AMPc), et possède également un effet antiproliférant.
Epoprosténol (Flolan® et génériques, Veletri®) : chez les patients présentant une HTAP idiopathique en classe fonctionnelle III ou IV de la NYHA, l’epoprosténol par voie intraveineuse (IV) a prouvé qu’il apportait une amélioration significative des symptômes, des capacités à l’effort, des paramètres hémodynamiques, ainsi qu’une réduction de la mortalité. L’epoprosténol a une demi-vie courte (3 min), ce qui implique une administration IV continue, à l’aide d’une pompe connectée à un cathéter central tunnélisé (en général sous clavier). La mise en route du traitement se fait en milieu hospitalier. La dose individuelle optimale n’est pas définie et doit être adaptée en fonction de la réponse au traitement et de la tolérance. Les effets secondaires sont fréquents : douleurs des mâchoires, céphalées, diarrhées, flushs, douleurs des membres inférieurs et troubles digestifs. Les complications les plus sévères sont liées au mode d’administration par cathéter (infections en particulier). L’epopros ténol est indiqué dans l’HTAP idiopathique, familiale ou associée aux connectivites chez des patients en classe fonctionnelle III ou IV de la NYHA. Ce traitement reste le traitement de référence des formes les plus sévères de la maladie.
Analogues stables de la prostacycline
- Le tréprostinil (Remodulin®) est un analogue de la PGI2 dont la demi-vie est plus longue permettant une administration continue par voie sous-cutanée (SC), à l’aide d’un système de mini-pompe similaire à celui utilisé pour la délivrance de l’insuline. L’efficacité à court terme (amélioration de la distance parcourue au TM6) a été montrée chez des patients en classe fonctionnelle II, III, IV de la NYHA. Cependant, les effets secondaires locaux observés avec ce médicament sont très fréquents, à type de douleurs et de réactions inflammatoires aux points d’injection pouvant conduire à l’arrêt du traitement. Elles sont le principal obstacle à l’utilisation de ce médicament en pratique courante et nécessitent souvent le recours à des antalgiques majeurs. Le tréprostinil par voie SC est indiqué dans l’HTAP chez des patients en classe fonctionnelle III de la NYHA.
- L’iloprost (Ventavis®) est un analogue stable de la PGI2 qui peut être administré par inhalation. Du fait de sa courte durée d’action, il nécessite la réalisation de 6 à 9 inhalations par jour. La toux et les symptômes liés à la vasodilatation sont les principaux effets secondaires observés. Si le bénéfice observé à court terme est démontré(1), les résultats à long terme sont malheureusement assez décevants. L’iloprost a été approuvé comme traitement de l’HTAP idiopathique chez des patients en classe fonctionnelle III de la NYHA.
- Selexipag, agoniste des récepteurs IP de la PGI2 : la complexité d’utilisation des dérivés de la PGI2 par voie IV, SC ou inhalée et l’absence de résultats significatifs avec les formes orales (beraprost, treprostinil) a conduit au développement du selexipag, un agoniste des récepteurs IP de la PGI2 utilisable par voie orale en deux prises quotidiennes. Le selexipag est une prodrogue non active, dont le métabolite actif stimule directement les récepteurs IP de la PGI2. Un essai de phase III versus placebo (étude GRIPHON), ayant inclus 1 156 patients (dont 80 % d’entre eux recevaient un traitement préalable par une mono- ou une bithérapie orale), a montré une réduction de 40 % de la survenue d’un premier événement de morbimortalité. Il n’existe pas encore d’AMM disponible pour ce médicament.
Antagonistes des récepteurs de l’endothéline (ERA)
- Le bosentan (Tracleer®) est un antagoniste de deux récepteurs A et B de l’ET-1, actif par voie orale. Deux essais contrôlés contre placebo ont démontré l’efficacité du bosentan chez des patients présentant une HTAP idiopathique ou associée à une sclérodermie en classe fonctionnelle III ou IV de la NYHA. Le principal effet secondaire est une cytolyse hépatique survenant dans 7 % des cas, toujours réversible, mais qui nécessite une surveillance mensuelle des transaminases. Le bosentan est un inducteur enzymatique du cytochrome P-450 ayant pour conséquence une diminution de l’efficacité de certains médicaments. En dehors de l’HTAP idiopathique, familiale et associée aux connectivites, le bosentan a été utilisé avec succès dans d’autres formes d’HTAP, en particulier quand elle est associée au VIH ou aux cardiopathies congénitales. Des études observationnelles ont également montré son efficacité dans des hypertensions porto-pulmonaires sur cirrhose (Child Pugh A et B). Le bosentan est approuvé dans le traitement de l’HTAP en classe fonctionnelle II et III.
- L’ambrisentan (Volibris®) est un antagoniste sélectif des récepteurs A de l’ET-1. Il a été évalué dans deux essais contrôlés avec un effet bénéfique sur la distance parcourue au TM6 et les paramètres hémodynamiques. La survenue de cytolyse hépatique est plus rare et il n’y a pas d’interaction médicamenteuse. Par contre, la survenue d’œdèmes périphériques est beaucoup plus fréquente qu’avec les autres ERA. Ce traitement est approuvé dans l’HTAP de classe fonctionnelle II et III de la NYHA.
- Le macitentan (Opsumit®) est un nouvel antagoniste mixte des récepteurs A et B de l’ET-1, à forte affinité tissulaire. L’étude SERAPHIN a montré l’efficacité du macitentan (10 mg 1 fois par jour) par rapport au placebo chez des patients en classe II-III de la NYHA, avec une réduction de 45 % de la survenue d’un premier événement de morbimortalité (majoritairement une aggravation de l’HTAP). Ceci était observé aussi bien chez les malades naïfs de traitement que chez ceux ayant un traitement préalable. En terme de tolérance, il n’y avait pas plus de cytolyse hépatique que sous placebo.
Médicaments interagissant avec la voie du NO
- Inhibiteurs de la phosphosdiestérase de type 5 (PDE-5) : l’inhibition de la PDE-5 est à l’origine d’une augmentation de la concentration intracellulaire de guanosine monophosphate cyclique (GMPc), avec pour conséquence une relaxation du muscle lisse pulmonaire et une inhibition de la prolifération des CML. Les inhibiteurs de la PDE-5 ont l’avantage d’une administration par voie orale et de l’absence d’effet secondaire hépatique.
Un essai contrôlé a prouvé l’efficacité à court terme du sildénafil (Revatio®) chez des patients en classe fonctionnelle II ou III de la NYHA. C’est la plus faible dose (20 mg 3 /j) qui a été retenue devant l’absence d’effet dose-réponse. Ce traitement est associé à des effets secondaires mineurs comme des flushs ou des céphalées.
L’étude PHRIST a démontrée l’efficacité du tadalafil (Adcirca®) à court terme chez des patients atteints d’HTAP idiopathique ou associée. La posologie approuvée est de 40 mg/j en une prise.
Les données sur l’efficacité à long terme de ces deux médicaments restent limitées. Ces deux molécules sont approuvées dans le traitement de l’HTAP en classe fonctionnelle II et III de la NYHA.
- Activateur/stimulateur de la guanylate cyclase soluble : le riociguat (Adempas®) fait partie d’une nouvelle classe thérapeutique qui stimule la synthèse du GMPc par activation directe de la guanylate cyclase soluble de façon indépendante de la production endogène de NO. Ce traitement, administré en trois prises orales quotidiennes, nécessite une titration progressive en raison des risques d’hypotension observés. Il s’agit du premier et seul médicament à ce jour ayant obtenu une AMM pour l’hypertension pulmonaire post-embolique chronique non accessible à une chirurgie ou persistante après chirurgie. Dans l’HTAP, son indication est limitée aux patients en classe fonctionnelle III, en association aux antagonistes des récepteurs de l’endothéline (ERA) et en l’absence d’autre thérapeutique possible.
Traitement combiné
L’initiation d’une association thérapeutique d’emblée et l’adjonction d’un nouveau traitement en cas d’échec ou de réponse insuffisante avec le traitement initial (combinaison thérapeutique séquentielle) sont deux approches du traitement combiné. L’objectif de ces combinaisons thérapeutiques est de cibler plusieurs voies physiopathologiques délétères afin d’additionner les effets bénéfiques des médicaments, si possible sans majoration des effets secondaires. La stratégie de traitement combiné séquentielle pourrait être améliorée en l’associant à une approche ciblée sur des objectifs thérapeutiques préétablis («Treat-to-target ou goal-oriented strategy»). Il s’agit-là non pas d’attendre une détérioration pour envisager une association de traitements, mais de se fixer des objectifs thérapeutiques à atteindre et d’associer de façon séquent iel le les différentes classes thérapeutiques jusqu’à l’obtention de ces objectifs (classe fonctionnelle NYHA I ou II, fonction ventriculaire droite normale, pression auriculaire droite normale et index cardiaque normal, BNP normal).
L’autre approche des thérapies combinées est celle consistant à cibler plusieurs voies dysfonctionnelles en même temps (traitement combiné d’emblée). Récemment, l’étude AMBITION, comparant l’association d’emblée d’ambrisentan et de tadalafil à la monothérapie (ambrisentan ou tadalafil), a montré une nette supériorité de la bithérapie initiale, avec une réduction de 50 % de la survenue d’un premier événement de morbimortalité (essentiellement les hospitalisations). De plus, une étude récente non contrôlée, réalisée au sein du réseau français de l’HTAP, a montré des résultats spectaculaires avec une trithérapie d’emblée (epoprosténol, bosentan, sildénafil) chez des patients sévères en classe IV ou III de la NYHA avec des critères hémodynamiques de gravité. Après 4 mois de traitement, il a été observé une baisse des résistances vasculaires pulmonaires chez 70 % des patients, et tous les patients sauf un étaient en classe fonctionnelle I ou II de la NYHA. Ces résultats semblent se maintenir au long cours.
Recommandations actuelles
Les recommandations européennes de l’ERS/l’ESC ont proposé un nouvel algorithme de prise en charge de l’HTAP (figure 2). Les thérapies combinées d’emblée bénéficient maintenant d’une plus forte recommandation. Ainsi, pour les HTAP sévères (NYHA IV ou III avec des critères hémodynamiques de gravité : index cardiaque bas, pression auriculaire droite élevée), un traitement de première intention par epoprosténol associé à un ou deux médicaments par voie orale doit être initié. Pour les patients à risque faible ou intermédiaire en classe fonctionnelle II ou III de la NYHA, les traitements proposés comprennent les ERA, les inhibiteurs de la PDE-5, le riociguat, l’iloprost inhalé, le treprostinil SC, mais également l’epoprosténol IV. Pour ces patients, les recommandations laissent le choix entre monothérapie et traitement combiné oral d’emblée.
Dans tous les cas, il est indispensable que les patients soient réévalués après 3 à 6 mois, à la fois sur le plan clinique, fonctionnel et hémodynamique, avec un nouveau cathétérisme cardiaque droit pour juger de la réponse au traitement. Ceci est indispensable pour évaluer le pronostic et adapter le traitement (avec en particulier la possibilité d’un traitement combiné séquentiel).
Enfin, la transplantation pulmonaire, seul traitement curatif de la maladie, reste indiquée (en l’absence de contre-indication) pour tout patient en échec de multithérapies incluant une prostacycline parentérale.
Figure 2. Algorithme de traitement de l’HTAP (adapté des recommandations de l’ERS/l’ESC 2015).
"Publié dans OPA Pratique"
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :