Publié le 21 nov 2017Lecture 8 min
Quelle est la définition d’une sténose serrée ?
Jérôme Wintzer-Wehekind, Jacques Monségu, Centre d’imagerie et de cardiologie interventionnelle, Groupe Hospitalier Mutualiste de Grenoble
Voilà une question qui au fil du temps s’est modifiée dans son concept, reléguant le réflexe occulo-sténotique au passé pour laisser place au caractère ischémique ou non d’une lésion coronaire, conditionnant son traitement. Nous nous limiterons volontairement à l’approche de la maladie coronaire stable, excluant les syndromes coronaires aigus (SCA) où une sténose « peu serrée » peut être à l’origine de l’événement aigu par rupture de plaque.
S’assurer du caractère serré (ou plutôt ischémique) d’une lésion coronaire n’est pas chose aisée. En effet l’angiographie seule, simple « luminogramme », peut être prise en défaut dans de nombreuses situations(lésions jugées intermédiaires, calcifiées, longues, excentrées). Il faut donc avoir recours à d'autres modalités d'exploration.
Les tests fonctionnels non invasifs
Ils recherchent une ischémie et sa localisation. L’échocardiographie de stress (effort ou dobutamine), l’IRM de stress (dobutamine ou par hyperhémie type adénosine ou persantine), la scintigraphie myocardique ont montré une valeur pronostique dans le cadre de l’évaluation de la charge ischémique des lésions coronaires. En l’absence d’ischémie rapportée par l’une ou l’autre de ces méthodes, le pronostic sous traitement médical seul est excellent. Il est donc fondamental de documenter l’ischémie en amont de la procédure de coronarographie ce qui permettra de porter facilement les indications de revascularisation. Néanmoins, en cas d’examen non réalisé avant l’angiographie coronaire, et si on souhaite s’appuyer sur de tels tests, cela implique une stratégie de revascularisation en deux temps.
Les tests non fonctionnels non invasifs
Le scanner coronaire (ou coroscanner) est utile pour le dépistage de la maladie coronaire chez les patients à faible risque, mais ne permet pas d’apprécier le caractère serré ou non d’une sténose coronaire. Récemment, la mesure de la réserve coronaire de façon virtuelle nommée FFR-CT a été développée. Un logiciel intégré à la tomodensitométrie (TDM) simule une hyperhémie en se basant sur l’anatomie coronaire. Même si cela permet d’augmenter les valeurs prédictives positives et négatives du TDM seul dans le diagnostic de la maladie coronaire, ce critère n’est pas encore suffisant pour poser l’indication d'une revascularisation coronaire(1,2).
Les tests invasifs non fonctionnels
L’angiographie coronaire permet de préjuger du caractère serré ou non d’une sténose en mesurant un pourcentage de sténose. Il est classique de retenir qu’une sténose supérieure à 70 % est significative, à l’exception du tronc commun où la limite se situe à 50 %. Néanmoins, cette appréciation doit être pondérée sur de multiples facteurs qui rendent empirique la signification mathématique d’un chiffre de pourcentage qui n’est pas obligatoirement corrélé à l’ischémie. En effet, il faut prendre en considération plusieurs facteurs comme le caractère excentré de la sténose, sa longueur, son caractère irrégulier et hétérogène et l’importance du territoire vascularisé. Il a été très largement démontré qu’une simple appréciation visuelle d’une sténose majorait considérablement le pourcentage de celle-ci, et que cette estimation était soumise à une variabilité intra et interobservateur. Cette estimation visuelle devrait donc être remplacée par une analyse quantitative utilisant un algorithme mathématique permettant de calculer ce pourcentage de sténose (QCA : quantitative coronary analysis). Cette technique reste cependant perfectible en fonction des systèmes utilisés, prend du temps et est peu utilisée en routine.
S’il est aisé de définir des lésions comme significatives quand elles sont très serrées (au-delà de 90 %), l’estimation des lésions « intermédiaires » (entre 50 à 70 %) est plus difficile. L’étude FAME a comparé l’estimation angiographique des lésions coronaires à des valeurs de FFR (fractional flow reserve). Parmi les lésions estimées entre 50 et 70 % angiographiquement, 65 % ont une valeur de la FFR en dessous de 0,8, seuil de significativité(3). Il en est de même pour 20 % des lésions angiographiques entre 71 et 90 %, et 4 % des lésions angiographiquement supérieures à 90 % (figure 1).
Figure 1. Pourcentage de sténose calculée à la coronarographie. Corrélation entre FFR et estimation angiographique. Une lésion est considérée comme significative pour une FFR < 0,80 (d’après l’étude FAME).
L’imagerie endocoronaire, que ce soit l’échographie endocoronaire ou la tomographie par cohérence optique, sont des outils d’exploration diagnostique précis. Mais si leur apport est important dans l’aide au diagnostic de SCA, de thrombose de stent, ou encore pour une optimisation du stenting, les mesures effectuées dans le cadre de l’évaluation d’une sténose ne sont que peu corrélées aux mesures par FFR(4). Ces méthodes ne sont actuellement pas recommandées pour l’évaluation du caractère serré ou non d’une sténose,même si une métaanalyse récente a validé l’utilisation de l’échographie endocoronaire dans l’estimation de la sévérité d’une lésion du tronc commun gauche(5).
Le test invasif fonctionnel
La mesure de la réserve coronaire par FFR est en pleine expansion. Elle permet de mesurer le gradient de pression entre l’aval et l’amont d’une sténose lors d’une épreuve d’hyperhémie. Ce système de mesure utilise la loi de Poiseuille : la pression d’un fluide avec un écoulement laminaire est égale au produit du débit par la résistance (P = Q x R). L’épreuve d’hyperhémie permet de s’amender des résistances. La différence de débit équivalente à la réserve coronaire est alors égale à la différence de pression, la FFR (figure 2).
Figure 2. Principe de la FFR. La FFR est le ratio entre le flux myocardique maximal dans le territoire sténosé et le flux dans ce même territoire s’il était non sténosé.
Un gradient de pression (rapport Pd/Pa) < 0,80 préjuge de son caractère serré. En effet, l’étude FAME 2 a montré l’excellent pronostic des patients traités médicalement pour des lésions avec une FFR ≥ 0,80. A contrario, ceux traités médicalement pour des lésions avec une FFR < 0,80 ont nécessité un plus grand nombre de revascularisations en urgence (16,3 % vs 4 %) sans différence significative en termes de mortalité ou d’infarctus du myocarde(6).
De plus, l’étude FAME a montré une réduction du critère associant mortalité et infarctus à 1 an dans le groupe angioplastie guidée par FFR (7,3 % vs 11,1 % ; p = 0,04) par rapport au groupe angioplastie guidée par la seule image angiographique (figure 3). Il est donc indispensable d’avoir un raisonnement fonctionnel et non plus anatomique lors du traitement des lésions coronaires comme le montre l’exemple de la figure 4.
Figure 3. Courbe Kaplan-Meier d’événement majeur cardiovasculaire entre le bras revascularisation guidée soit par FFR, soit par angiographie seule (d’après l’étude FAME).
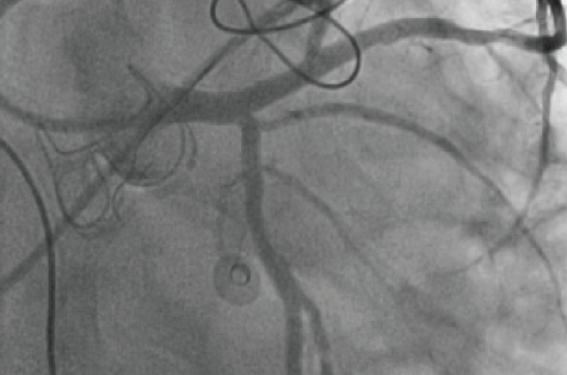
Figure 4. Exemple d’utilisation de la FFR pour une lésion jugée intermédiaire à l’angiographie de l’IVA proximale chez un patient angineux porteur d’une resynchronisation pour cardiopathie dilatée et d’un remplacement valvulaire aortique pour RA serré, avant (en haut à gauche) et après stenting (en haut à droite). La FFR à 0,69 confirme le caractère serré de la lésion. On note la ventricularisation de la courbe de pression distale (en jaune) préjugeant d’une bonne mesure, ainsi que la bonne corrélation à l’iFR avec un rapport iPd/iPa = 0,67. Ce cas démontre l'intérêt de la FFR qui a permis la réalisation en un temps du diagnostic et du traitement de la lésion chez un patient pour lequel un test fonctionnel aurait pu être difficile en raison de la resynchronisation.
La FFR a donc logiquement pris une place déterminante dans les dernières recommandations européennes 2013 sur la revascularisation myocardique, avec une recommandation de classe I et niveau de preuve A pour guider l’angioplastie(7).
L’iFR (instantaneous wave-free ratio) est une nouvelle méthode d’analyse instantanée du ratio pression distale/pression d’amont d’une sténose qui permet de s’affranchir de l’épreuve d’hyperhémie. Le ratio instantané des pressions au travers d’une sténose est mesuré en fin de diastole (wave-free period) lorsque la résistance est naturellement constante et minimisée durant le cycle cardiaque (figure 5). La valeur obtenue est une valeur moyennée sur 5 cycles cardiaques, pouvant être non consécutifs. L’étude ADVISE II conclut à une bonne corrélation entre iFR et FFR et propose un protocole hybride iFR/FFR en cas de résultats iFR dans la zone grise nécessitant alors une épreuve d’hyperhémie (figure 6)(8). Ce protocole permet de s’affranchir de l’épreuve d’hyperhémie pour 65 % des patients et 69 % des sténoses. L’iFR permet également de réaliser un « pull back » lors de lésions étagées afin de déterminer les lésions les plus serrées.
Des études complémentaires sont en cours afin de valider la non-infériorité de l’iFR, par rapport à la FFR.
Figure 5. Méthode d’analyse de l’iFR. Courbes de vélocité, pression et résistance intracoronaire ; on note la résistance constante lors de la diastole, période pendant laquelle se mesure l’iFR.
Figure 6. Schéma d’utilisation de l’iFR proposé par l’étude ADVISE II, « zone grise » pour une iFR entre 0,86 et 0,93 nécessitant une mesure FFR en hyperhémie, lésion serrée pour une iFR ≤ 0,85, non serrée pour une iFR ≥ 0,94.
Conclusion
Définir le caractère serrée d’une sténose n’est pas toujours simple et fait appel à un certain nombre de techniques dont l’angiographie n’est que le premier pas dans cette évaluation, mais loin d’être suffisante pour faire bénéficier au patient d’une revascularisation dite « fonctionnelle » et non plus simplement anatomique.
La place des tests fonctionnels non invasifs (échographie, IRM, scintigraphie) reste majeure dans l’évaluation d’une lésion coronaire et, dans l’absolu, leur place en amont de la coronarographie devrait s’imposer afin d’interpréter le luminogramme à la lumière de l’ischémie tant dans son importance que dans sa topographie.
En l’absence de test d’ischémie, ou dans les situations difficiles (test d’ischémie négatif, lésion semblant serrée ou lésion semblant non serrée et test d’ischémie positif), la FFR est une technique sûre et validée dont la limite actuelle est surtout liée à son absence de remboursement.
Un raisonnement clinique simple et basé sur des examens réalisés au préalable reste la pierre angulaire des décisions de revascularisation. Il ne doit pas être occulté par la technicité de la cardiologie interventionnelle.
"Publié dans Coronaires"
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






