Publié le 02 déc 2012Lecture 6 min
Infarctus du myocarde et sida
A. BOUZERDA, N. MOUAINE, H. SABOR, A. BENYASS, A. MOUSTAGHFIR, E. ZBIR, A. BOUKILI, A. HAMANI Services de cardiologie, Hôpital militaire Mohammed V, Rabat, Maroc
Les auteurs rapportent le cas d’un infarctus du myocarde, survenu chez un sujet jeune infecté par le VIH sous trithérapie. La douleur était typique et évocatrice d’une souffrance coronarienne. Le bilan biologique a montré une dyslipidémie. Le diagnostic a été rapide conduisant à une reperfusion pharmacologique et secondairement une dilatation coronaire. L’évolution a été favorable. Les auteurs discutent les particularités de cette pathologie cardiaque chez les sujets infectés par le VIH.
Observation
Monsieur B.B., âgé de 34 ans, séropositif pour le VIH depuis 6 ans sous trithérapie comprenant une association d’AZT et de 3TC (Combivir® 2 comprimés/jour) et de névirapine (Viramune® 2 cp /j) par ailleurs, le patient est fumeur actif a raison de 40 paquets-années, avec une consommation régulière de cannabis, sans notion de diabète ni de surcharge pondérale. Son dernier bilan lipidique, datant de 6 mois, réalisé à titre systématique, était strictement normal.
Il consulte aux urgences pour des douleurs thoraciques intenses, rétrosternale constrictive, irradiant vers le membre supérieur gauche et le maxillaire inférieur, associées à des vomissements et des sueurs profuses.
L’examen clinique à son admission, soit H2 du début présumé de la douleur, note un état hémodynamique stable : FC à 90 bpm ; TA à 130/70 mmHg. L’auscultation cardio-pulmonaire est sans anomalie. Il n’y pas de signes périphériques d’insuffisance cardiaque. L’électrocardiogramme basal de repos (figure 1) inscrit un RRS à 80 c/min, avec un sus-décalage du segment ST en antérieur étendu et image en miroir en inférieur traduisant un infarctus antérieur en voie de constitution.
Figure 1. Sus-décalage ST en antérieur étendu avec images en miroir en inférieur.
Une reperfusion pharmacologique par ténectéplase (Métalyse®) a été instaurée aux urgences. L’évolution a été marquée par une régression de la douleur thoracique et du sus-décalage du segment ST (figure 2).
Figure 2. Régression du sus-décalage ST 45 min après la thrombolyse.
L’échocardiographie transthoracique montre un VG de taille normale avec une contractilité segmentaire et globale conservée et une bonne fonction systolique ventriculaire gauche (FE estimée à 60 % par le Simpson biplan). Par ailleurs, il n’y a pas d'épanchement péricardique ni thrombus intracavitaire ni anomalies valvulaires.
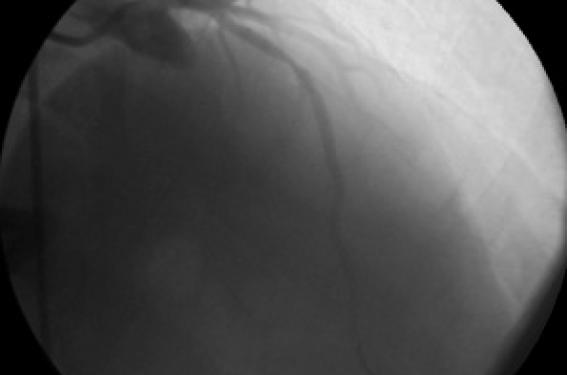
Le contrôle coronarographique réalisé à H24 de la thrombolyse montre une sténose serrée de l’ordre de 75 % du segment moyen de l’artère interventriculaire antérieure avec un bon lit d’aval sans lésions sur le réseau circonflexe et coronaire droit (figure 3).
Figure 3. Incidence face crâniale montrant une sténose serrée de l’IVA moyenne.
Le patient a fait l’objet d’un direct stenting (figures 4 et 5) sur le segment moyen de l’IVA avec succès primaire.
Par ailleurs, le bilan biologique montre un taux de troponine I à 0,475 ng/ml (40xN), une glycémie à 1,05 g/l, une fonction rénale conservée (créatinine à 7 mg/l), une dyslipidémie associant un taux de cholestérol total élevé à 2,5 g/l, un taux de LDL-cholestérol élevé à 1,8 g/l, un taux de HDL-cholestérol bas à 0,34 g/l et une hypertriglycéridémie à 2,64 g/l.
Le patient quitte le service 5 jours après son admission sous traitement médical suivant : clopidogrel (Plavix® 75 mg/j), aspirine (Kardegic® 75 mg/j), bêtabloquant (Sectral® 200 mg/j), IEC (Triatec® 5 mg/j) et rosuvastatine (Crestor® 20 mg/j).
Figure 4. Mise en place du stent avec dilatation.
Figure 5. Résultat final après mise en place du stent.
Discussion
Le cœur est un organe particulièrement atteint chez les patients infectés par le VIH, avec une fréquence allant de 45 à 66 % selon les séries(1).
Les premiers cas d’infarctus du myocarde chez des jeunes patients VIH+ sous traitement antirétroviral ont été décrits par K. Henry et coll. en 1985(2) ; depuis cette observation initiale, plusieurs dizaines de cas de syndrome coronarien aigu chez des patients VIH+ ont été rapportés dans la littérature(3). L’analyse de ces cas a montré qu’au moment de l’accident coronarien la majorité des patients était traitée par une trithérapie comportant un inhibiteur de protéase (IP) du VIH. Dans l’étude française (cohorte FHDH), l’augmentation du risque (odds ratio) d’infarctus du myocarde est de 1,15 (IC95 % : 1,06-1,26) par année d’exposition aux IP(4).
L’infection à VIH (essai SMART(5)) a aussi été identifiée de façon indirecte comme un facteur de risque indépendant d’IDM et d’athérosclérose(6) (facteurs causaux évoqués : réplication virale et rapport CD4/CD8 bas)(7). En effet, à côté des facteurs de risque classiques (tabac, cocaïne dont la consommation est plus fréquente que dans la population générale), des facteurs spécifiques interfèrent dans la physiopathologie des lésions anatomiques. L’augmentation des cytokines pro-inflammatoires et des protéines d’adhésion cellulaire (TNF alpha, interleukine 1 et 6, VCAM, ICAM, D-dimères) est plus fréquente chez les patients infectés par le VIH.
La modification du taux de facteur von Willebrand, bêta-2 microglobuline, thrombomoduline, perturbe l’équilibre coagulolytique(8). L’intensité de ces anomalies serait proportionnelle à la charge virale(9). Les anomalies lipidiques sont fréquentes au cours de l’infection à VIH. L’hypertriglycéridémie touche, selon les séries, 22 à 60 % des patients traités et surtout les sujets sous antiprotéase, notamment sous ritonavir(10). L’hypercholestérolémie est fréquemment observée sous traitement antirétroviral, l’augmentation du cholestérol total s’associe à une augmentation des fractions LDL et des apolipoprotéines B et à une réduction du HDL-cholestérol chez 10 à 60 % des sujets(11), ces anomalies à risque athérogène sont rapportées à la fois sous traitement antiprotéase (IP) et dans les cas n’associant que des analogues nucléosidiques de la transcriptase inverse (INTI).
L’association d’une hypercholestérolémie et d’une hypertriglycéridémie est fréquente et touche près de 50 % des patients traités sous IP après 2 ans de suivi et 12 % des cas sans IP(10).
Les statines sont le traitement de référence pour abaisser le taux de LDL-cholestérol en privilégiant les molécules qui ne sont pas métabolisées par le CYP450 3A4 (pravastatine, fluvastatine, rosuvastatine). L’ézétimibe (10 mg/j) en association aux statines a montré son efficacité et sa tolérance chez le sujet infecté par VIH sous IP(12). Cette molécule peut être utile quand, malgré une dose importante de statine, on n’atteint pas l’objectif de LDL-C.
Quant à l’hypertension artérielle, l’augmentation de la diastolique à un âge plus jeune est évoqué dans certaines études comme significativement augmentée par rapport à la population générale et surtout parmi les patients traités par les antirétroviraux(13).
L’intolérance au glucose est une complication fréquente du traitement antirétroviral. Un diabète franc est plus rarement constaté et semble plus fréquent chez les patients les plus âgés ou qui présentent des antécédents familiaux de diabète(11). L’insulinorésistance (IR) qui se développe précocement chez les patients VIH+ sous antirétroviraux constitue le mécanisme de base des anomalies du métabolisme glucidique décrites chez les patients VIH+. Le rôle des IP a été suggéré mais d’autres facteurs tels que l’infection par le VIH par elle-même, la réponse au traitement antirétroviral, la co-infection par le virus de l’hépatite C ont été également incriminées(14) ; de plus, cette insulinorésistance s’accompagne souvent d’une obésité tronculaire.
Notre jeune patient avait un risque cardiovasculaire élevé. En plus du tabagisme et de la consommation de la cocaïne, on note la présence d’anomalies du bilan lipidique causées par le traitement antirétroviral, à savoir une dyslipidémie associant une hypo-HDLémie, une hypertriglycéridémie, une hyper-LDLémie.
Concernant la comparaison de l’aspect angiographique au cours des SCA chez les patients infectés par le VIH aux patients non infectés par le VIH(15), il semble que le nombre de vaisseaux atteints, l’extension de la maladie coronaire et la sévérité de l’atteinte soient identiques dans les deux populations, avec cependant une prévalence plus importante de l’atteinte monotronculaire (dans notre cas, l’atteinte a intéressé l’artère interventriculaire antérieure), ce qui est habituel chez les patients de moins de 45 ans.
Conclusion
Les patients VIH positifs traités par des antirétroviraux constituent une population jeune à risque cardiovasculaire élevé. Grâce aux trithérapies, l’espérance de vie de ces patients augmente, mais l’induction de troubles métaboliques, dyslipidiques et l’insulinorésistance favorisent des complications coronaires ou vasculo-cérébrales plus précoces. Il est fondamental pour le médecin en charge du suivi des patients VIH+ de dépister et de traiter tous ces facteurs favorisants et de mettre en place un suivi cardiologique régulier.
« Cardiologie Pratique : publication avancée en ligne »
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






