Coronaires
Publié le 11 mai 2004Lecture 7 min
Anticalciques et maladies coronaires - État des lieux avant les résultats de deux « grandes » études
S. WEBER, hôpital Cochin, Paris
Les anticalciques font partie intégrante du traitement médicamenteux de la maladie coronaire depuis maintenant plus d’un quart de siècle. La démonstration, la compréhension des mécanismes et la caractérisation fine de leur effet antiangineux et anti-ischémique a été faite depuis longtemps. Les dihydropyridines de dernière génération ont maintenant 10 ans et permettent d’assurer une vasodilatation plus progressive, n’entraînant guère d’activation sympathique réflexe. L’étude ALLHAT a clos la polémique sur l’hypothétique danger des anticalciques en établissant la sécurité d’emploi de l’amlodipine. Nous faisons ici le point sur l’utilisation de cette classe chez le coronarien.
Si les anticalciques continuent d’être très largement utilisés dans les diverses formes cliniques de coronaropathie, ils n’ont fait l’objet, ces 5 à 6 dernières années, que d’un nombre restreint de publications dans cette indication thérapeutique précise. Le raffinement de l’outil pharmacologique par la mise au point de nouvelles molécules d’action plus progressive et plus prolongée ou par l’amélioration des formes galéniques des molécules plus anciennes a été lui aussi achevé il y a près de 10 ans maintenant. Cette deuxième vague pharmacologique a permis de gommer les péchés de jeunesse de cette classe thérapeutique en assurant une vasodilatation plus progressive, n’entraînant plus guère d’activation sympathique réflexe responsable de la plupart des effets indésirables graves ayant, il y a une quinzaine d’années, jeté un voile de suspicion sur l’ensemble du concept.
Cette étape atteinte, s’est à nouveau posée la question de l’évaluation de l’efficacité des anticalciques sur l’histoire naturelle de la maladie coronaire ; les données expérimentales permettant d’espérer un ralentissement du processus d’adhérogenèse sont nombreuses et convergentes. Dans la foulée des études de morbi-mortalité chez l’hypertendu, ayant culminé l’année dernière avec la publication du méga essai ALLHAT, deux études de morbi-mortalité, effectuées cette fois-ci chez le coronarien, viennent d’arriver à leur terme et devraient être publiées dans les 6 à 12 mois à venir. Dans l’attente de ces deux importants résultats, nous tenterons de faire le point de l’état actuel de nos connaissances (et de nos incertitudes) en matière d’utilisation des inhibiteurs calciques chez le coronarien.
Un effet antiangineux solidement documenté
Les anticalciques de première génération — nifédipine (Adalate®) pour les dihydropyridines, vérapamil (Isoptine®) et diltiazem (Tildiem®) pour les bradycardisants — ont été évalués dans le courant des années 70, précisément au moment où la méthodologie de démonstration et de quantification d’un effet anti-ischémique myocardique avait été bien définie. Le recours à des épreuves d’effort standardisées, assurant un minimum de reproductibilité, ainsi que la définition de plans expérimentaux robustes, adaptés aux études de phase 2 et de phase 3, ont permis à ces trois molécules pionnières de constituer un très solide dossier d’efficacité antiangineuse et anti-ischémique tout d’abord dans l’angor d’effort chronique stable. Quelques brèves années plus tard, l’angor instable ayant été mieux défini, ces trois mêmes molécules ont également apporté, en essai contrôlé contre placebo, la démonstration de leur efficacité dans ce que l’orthodoxie d’aujourd’hui nous amène à définir comme syndrome coronarien aigu sans sus-décalage du segment ST…
Le mécanisme de l’effet anti-ischémique est relativement complexe et sensiblement différent selon qu’il s’agit d’une dihydropyridine ou d’un anticalcique bradycardisant.
Les molécules bradycardisantes (diltiazem et vérapamil) réduisent la consommation en oxygène du myocarde par effet bradycardisant et inotrope négatif ; s’y ajoute également une diminution de tension pariétale du ventricule gauche, suite à la baisse de la postcharge ventriculaire gauche, consécutive à la vasodilatation artérielle et artériolaire.
Les dihydropyridines n’ont guère d’effet myocardique direct ; elles développent, par contre, un puissant effet vasodilatateur artériel, diminuant, comme nous venons de l’évoquer, la tension pariétale du myocarde par baisse de la postcharge. C’est précisément la puissance et parfois la brutalité de cette vasodilatation, observées avec les formulations galéniques de première génération, qui étaient responsables chez certains patients d’une activation sympathique réflexe avec tachycardie et parfois exacerbation paradoxale de l’angor. Il est vraisemblable que cette activation sympathique intempestive soit aussi à l’origine de la surmortalité cardio-vasculaire observée dans certaines cohortes anciennes lorsque de très fortes doses de nifédipine avaient été employées.
À cette réduction des besoins en oxygène du myocarde se surajoute une vasodilatation coronaire directe. Celle-ci a pu être démontrée directement chez l’homme, puisque les anticalciques ont été étudiés au moment même où le concept d’angor vasospastique a été établi. Non seulement ces molécules étaient spectaculairement efficaces sur la symptomatologie de l’angor de prinzmetal, mais de plus, leur effet vasodilatateur coronaire était directement visible à la coronarographie sur des artères spastiques.
Les molécules de génération plus récente et les formulations galéniques à libération prolongée des molécules anciennes ont montré, une décennie plus tard, qu’elles conservaient la totalité de l’activité anti-ischémique sans être hypothéquées par l’activation sympathique délétère. Le « noyau dur » des indications des anticalciques chez le coronarien était, et reste, le contrôle de l’ischémie myocardique symptomatique dans l’angor d’effort, dans l’angor instable, dans l’angor vasospastique.
Les dihydropyridines peuvent être utilisées en association avec les bêtabloquants ; les effets pharmacologiques de ces deux classes d’anti-ischémiques sont, en effet, synergiques.
La coprescription bêtabloquants-anticalciques bradycardisants est de maniement plus délicat du fait d’un risque de bradycardie excessive.
Le postinfarctus et la dysfonction ventriculaire gauche ischémique
L’efficacité des anticalciques dans le postinfarctus n’a jamais été solidement établie ; de nombreuses études réalisées avec les dihydropyridines ont été négatives ; le diltiazem n’a démontré une efficacité, au demeurant modérée, que dans les suites d’un infarctus non transmural sans ondes Q. Le vérapamil s’est avéré significativement, mais modestement, supérieur au placebo au décours d’infarctus n’ayant que peu altéré la fonction ventriculaire gauche. De ce fait, il n’est préconisé dans cette indication qu’en cas de contre-indication aux bêtabloquants qui restent, en la matière, indiscutablement la classe pharmacologique de référence.
Chez le coronarien à fonction ventriculaire gauche altérée, les anticalciques bradycardisants, diltiazem et vérapamil, sont clairement contre-indiqués, leur effet inotrope négatif est indiscutable, pouvant être responsable d’une détérioration clinique.
Cette contre-indication n’est plus de mise avec certaines dihydropyridines plus récentes telles l’amlodipine et la félodipine ; ces deux molécules n’ont pas d’efficacité en tant que traitement de la dysfonction ventriculaire gauche ischémique proprement dite. Par contre, lorsqu’il existe un angor chez le coronarien à fonction ventriculaire gauche altérée, ces deux molécules peuvent être utilisées, à visée anti-ischémique, malgré l’altération de la fonction gauche.
Inhibiteurs calciques et pronostic de la maladie coronaire
Le versant sécurité d’emploi ayant été solidement établi avec les molécules ou formes galéniques de deuxième génération, la recherche d’un effet bénéfique sur le pronostic de la maladie coronaire redevenait d’actualité.
Les mouvements transmembranaires du calcium sont impliqués dans plusieurs étapes du processus athéromateux ; dans plusieurs modèles d’athérome expérimental, les anticalciques ont fait preuve d’un effet protecteur.
L’étude PREVENT
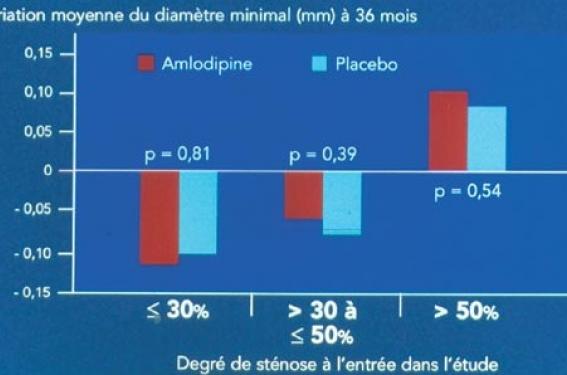
Présentée en 1998, elle a évalué, comparativement au placebo, l’effet d’une administration d’amlodipine pendant 3 ans sur les événements cliniques, la progression des sténoses athéromateuses à la coronarographie et l’évolution de l’épaisseur intima-média à l’échographie carotidienne.
Le critère principal de jugement était l’évolution des sténoses athéromateuses évaluée par angiographie coronaire quantitative (figure 1) répétée à 3 ans d’intervalle. Sur ce critère le résultat de l’étude a été franchement négatif. En revanche, les événements cliniques, et notamment la nécessité d’un recours à la revascularisation myocardique (figure 2), ont été réduits de près de 30 % et l’accentuation de l’épaisseur intima-média (figure 3) a été freinée dans le groupe amlodipine alors qu’elle se poursuivait dans le groupe placebo.
Le résultat décevant en ce qui concerne les lésions coronaires peut s’expliquer par un choix probablement inadapté de l’instrument de mesure. La coronarographie quantitative n’évalue que le développement endoluminal de la plaque d’athérome, alors que l’essentiel de celle-ci se développe dans l’épaisseur de la paroi, entraînant un remodelage vasculaire. Ce résultat négatif n’a donc pas découragé les efforts de démonstration d’efficacité.
Figure 1. Étude PREVENT : résultats angiographiques.
Figure 2. Étude PREVENT : tout événement/intervention vasculaire.
Figure 3. Étude PREVENT : modifications relatives de l’épaisseur intima-média carotidienne selon le groupe de traitement.
Deux études d’importance seront prochainement publiées
L’étude ACTION a évalué comparativement la nifédipine à libération prolongée et le placebo sur une période de plus de 5 ans. L’étude a concerné des coronariens stables, symptomatiques, à fonction ventriculaire gauche normale ou modérément altérée (FEVG > 40 %). Dans cette étude, la nifédipine ou le placebo étaient ajoutés au traitement validé de la maladie coronaire, l’écrasante majorité des patients recevant un antiagrégant plaquettaire et une statine, et beaucoup d’entre eux un bêtabloquant. Les critères de jugement sont strictement cliniques : mortalité cardio-vasculaire et incidence de survenue des principaux événements marqueurs de la maladie athéromateuse.
L’étude CAMELOT est également une étude de morbidité et de mortalité effectuée cette fois-ci avec l’amlodipine chez le coronarien stable. Une partie de la population aura été de surcroît étudiée par échographie endocoronaire répétée au début et à la fin de l’étude. Cette technique, évaluant la totalité du développement transpariétal du processus athéromateux, est un meilleur outil d’évaluation directe de la progression de l’athérome coronaire que ne l’était, dans l’étude PREVENT, la coronarographie quantitative.
Les résultats de ces deux importantes études devraient être disponibles dans les 6 à 12 mois à venir et préciseront davantage la place des anticalciques dans le traitement au long cours du coronarien. Passeront-ils du statut d’antiangineux efficaces mais sans action démontrée sur le pronostic de la maladie coronaire, à celui d’une classe pharmacologique efficace en prévention secondaire ? L’avenir proche devrait nous le dire...
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







