Diabéto-Cardio
Publié le 19 juin 2007Lecture 5 min
Le traitement oral du diabète de type 2
M-L. VIRALLY, CHU Lariboisière, Paris
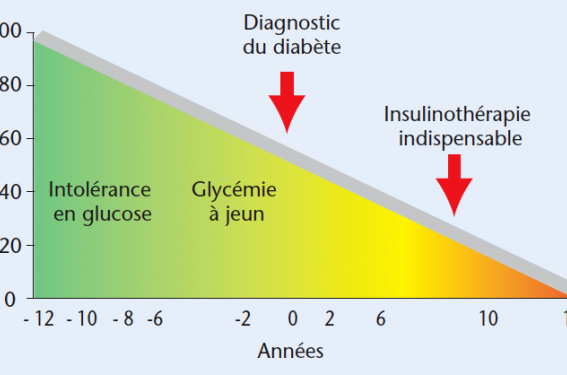
La démonstration du rôle délétère de l’hyperglycémie et du bénéfice des traitements hypoglycémiants ont été parfaitement démontrés par l’étude United Kingdom Prospective Diabetes Study (UKPDS). Abaisser l’HbA1c de 1 % permet de réduire de 37 % le risque de microangioapthie. Mais une relecture de l’étude UKPDS a permis de changer la vision du traitement du diabète de type 2. L’histoire naturelle du diabète de type 2 est enfin comprise et montre une perte progressive inéluctable de la sécrétion d’insuline (figure 1). Cette perte est corrélée à une dégradation inéluctable de l’équilibre glycémique quels que soient les traitements prescrits (figure 2). Mais dans cette étude, la stratégie thérapeutique n’était pas agressive, ce qui peut expliquer la dérive thérapeutique.
Figure 1. Évolution de l’insulinosécrétion au cours du diabète de type 2. Au moment du diagnostic du diabète, il existe une perte de 50 % de l’insulinosécrétion, qui ne fait que s’aggraver au cours du temps. Adapté de l’UKPDS.
Figure 2. Étude UKPDS.échappement thérapeutique (augmentation de l’HbA1c) quel que soit le traitement par metformine, sulfamide ou insuline. C’est la diminution progressive de la sécrétion d’insuline qui explique l’échappement thérapeutique.
Les antidiabétiques oraux disponibles et leur mode d’action : 4 classes thérapeutiques actuelles
Le diabète de type 2 associe sur le plan physiopathologique un déficit de l’insulinosécrétion à une insulinorésistance hépatique, musculaire et adipeuse. Les classes thérapeutiques actuelles agissent préférentiellement sur le déficit sécrétoire ou l’insulinorésistance (figure 3) :
- la metformine dont l’action principale est de diminuer la production hépatique de glucose ;
- les insulinosécrétagogues (sulfamides et glinides) dont l’action principale est de stimuler la sécrétion d’insuline ;
- les glitazones dont l’action principale est d’améliorer la résistance à l’insuline des tissus adipeux et musculaires ;
- les inhibiteurs des alpha-glucosidases dont l’action principale est de ralentir l’absorption digestive de glucose.
Figure 3. ADO : classes thérapeutiques actuelles et mode d'action sur insulinorésistance ou insulinosécrétion.
Globalement, les antidiabétiques oraux actuels diminuent de 0,5 à 2 % l’HbA1c, les deux classes les plus puissantes restent la metformine et les sulfamides avec une réduction comprise entre 1 et 2 % (figure 4). Les principaux effets secondaires rencontrés avec la metformine et les IAG sont les troubles digestifs. Les sulfamides et les glinides peuvent entraîner des hypoglycémies et une prise de poids ; les glitazones un œdème ou une prise de poids, voire une augmentation du risque maculaire.
La conduite à tenir thérapeutique
L’agence française de sécurité sanitaire des produits de santé et la Haute autorité de santé actualisent les recommandations de bonne pratique du traitement du diabète de type 2. La HAS propose une stratégie d’intensification et d’escalade thérapeutique. Le traitement s’inscrit dans une stratégie d’intensification et d’escalade thérapeutique. La tendance actuelle s’oriente donc vers un abaissement des seuils d’intervention thérapeutique et vers une normalisation idéale des glycémies.
La prise en charge thérapeutique du diabète de type 2 doit :
- être précoce,
- être globale,
- viser à normaliser la glycémie et à corriger l’ensemble des facteurs de risque vasculaires amendables,
- être adaptée à chaque pa-tient en étant modulée selon l’âge physiologique, les comorbidités, la sévérité et l’ancienneté du diabète,
- s’appuyer sur la participation active du patient (hygiène de vie, arrêt du tabac, exercice physique, prise en charge pondérale, observance médicamenteuse),
- faire appel aux différents professionnels de santé.
Les objectifs glycémiques sont stricts. L’objectif prioritaire en termes de santé publique est d’augmenter le nombre de diabétiques de type 2 avec une HbA1c < 7 %. L’objectif général est la prévention des micro- et macro-angiopathies grâce à un bon équilibre glycémique défini par une HbA1c < 6,5 %.
Le premier traitement : les mesures hygiéno-diététiques
Le programme alimentaire et l’activité physique constituent la pierre angulaire du traitement du diabète. La lutte active contre la sédentarité ainsi que la planification alimentaire représentent des interventions irremplaçables à toutes les étapes de la prise en charge du diabète de type 2.
Puis monothérapie par metformine si HbA1c > 6% dans les 6 mois
Lorsque l’objectif d’HbA1c < 6 % n’est pas atteint par les mesures hygiéno-diététiques dans les 6 mois qui suivent le diagnostic, le traitement pharmacologique doit être mis en route (figure 5).
Figure 5. Schéma des recommandations HAS 2006. Objectifs glycémiques plus stricts et seuils d’intervention mieux définis. MHD = mesures hygiéno-diététiques ; IAG = inhibiteur des alpha-glucosidases, ADO = antidiabétiques oraux ; insulino-sécréteurs (IS) = sulfamides hypoglycémiants ou glinides.
La metformine reste le traitement de choix de première intention. La metformine doit être mise en route à doses progressivement croissantes au milieu des repas (pour améliorer la tolérance digestive), jusqu’à la dose maximale tolérée.
En cas d’intolérance digestive à la metformine, la HAS propose les inhibiteurs des alpha-glucosidases, bonne solution surtout en cas d’hyperglycémie post-prandiale.
Puis bithérapie si HbA1c > 6,5 % sous monothérapie
Lorsque l’HbA1c reste > 6,5 % sous monothérapie, il est recommandé une stratégie d’intensification et d’addition thérapeutique par une bithérapie. La substitution n’a pas d’intérêt, car elle ne permet pas de gain sur l’HbA1c. Dans ce cas, la bithérapie de première intention reste la metformine associée aux sulfamides ou insulinosécréteurs. Ensuite, il existe de petites particularités selon le profil du patient :
- metformine et glitazones en cas d’obésité androïde, mais le recul est moindre sur le bénéfice/risque ;
- glitazones et insulinosécrétagogues si contre-indication ou intolérance à la metformine ;
- metformine et inhibiteurs des alpha-glucosidases si hyperglycémie postprandiale.
Puis trithérapie quand l’HbA1c > 7 % sous bithérapie
Lorsque la bithérapie devient insuffisante, en moyenne après 7 ans d’évolution, une intensification thérapeutique est obligatoire. Dans ce cas, les médecins ont le choix pour la trithérapie (metformine et sulfamides et glitazones) ou de la bithérapie associée à l’insuline « bed-time » (se reporter au chapitre « insulinothérapie et diabète de type 2 »).
Situations particulières des sujets âgés > 75 ans
L’objectif glycémique doit être adapté à l’âge, à l’ancienneté du diabète, aux complications déjà existantes, aux pathologies associées, à l’espérance de vie et au risque iatrogène (hypoglycémie surtout).
Trois objectifs différents pour 3 types de patients âgés :
- patients très âgés ou en fin de vie : insulinothérapie de confort ;
- patients âgés polypathologiques : objectif revu à la hausse (HbA1c < 8 %),
- patients ayant « bien vieilli » sans pathologie sévère, pour lequel les objectifs sont stricts.
Conclusion
Il faut « traiter plus tôt et plus fort » afin d’abaisser les glycémies le plus précocement possible et de les maintenir basses le plus longtemps possible. Les objectifs glycémiques sont plus stricts, les seuils d’intervention mieux définis.
La stratégie thérapeutique s’inscrit dans un schéma d’intensification et d’escalade thérapeutique avec des associations d’antidiabétiques oraux plus précoces. Les mesures hygiéno-diététiques sont abordables et les modalités de l’insuline précisée.
L’objectif prioritaire en termes de santé publique est d’augmenter le nombre de diabétiques de type 2 avec une HbA1c < 7 %.
L’objectif général est la prévention des micro- et macroangiopathies grâce à un bon équilibre glycémique défini par une HbA1c < 6,5 %. Toutes ces mesures intensives ont pour objectif de retarder l’échappement thérapeutique comme représenté dans la figure 6.
Figure 6. Limiter l’échappement thérapeutique par une stratégie d’intensification thérapeutique plus précoce.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :