Coronaires
Publié le 13 nov 2007Lecture 13 min
L'infarctus des sujets âgés et très âgés
J.-M. JULIARD, hôpital Bichat, Paris
L’infarctus du myocarde du sujet âgé est l’un des enjeux de santé publique des années à venir, et ce pour plusieurs raisons :
• les sujets âgés sont de plus en plus nombreux, du fait de l’allongement de l’espérance de vie ;
• la mortalité de l’infarctus augmente avec l’âge, dépassant 25 % après 80 ans ;
• le diagnostic (clinique et électrique) est plus difficile et, de fait, l’infarctus est souvent méconnu ;
• paradoxalement, les techniques modernes de reperfusion (seules capables de réduire significativement la mortalité en phase aiguë) sont moins souvent appliquées chez le sujet âgé. Dès lors, le traitement n’est pas optimal et la mortalité n’est pas réduite en conséquence.
À partir de quel âge doit-on parler de sujet âgé ?
La courbe de mortalité de l’infarctus s’infléchit nettement à partir de 75 ans. De plus, c’est à partir de cet âge que le taux de complications hémorragiques, notamment avec les fibrinolytiques, augmente significativement, ce qui explique leur plus faible utilisation (figure 1). Cela explique également que dans les nombreux registres, après 75 ans, les patients sont traités plus volontiers médicalement que par les traitements modernes de reperfusion. On peut donc considérer, qu’à partir de 75 ans, nous avons des efforts à faire dans la prise en charge de ces patients, que nous appellerons « âgés ».
Figure 1. À gauche : évolution de la mortalité en fonction de l’âge (tiré de l’essai GUSTO-I) ; à droite : augmentation du risque d’hémorragie intracérébrale sous fibrinolyse avec l’âge.
Bilan démographique 2006
Au 1er janvier 2007, la population de la France métropolitaine et des départements d’outre-mer était estimée à 63,4 millions de personnes (Bulletin INSEE Première n° 1118, janvier 2007). Le nombre de naissances (+ 23 100 par rapport à 2005) est en hausse et le nombre de décès en baisse (- 7 000) ; l’excédent naturel est proche de 300 000 personnes, un chiffre inégalé depuis 30 ans. La France reste l’un des pays les plus féconds de l’Union Européenne, avec un indice conjoncturel de fécondité qui atteint 2,0 enfants par femme. L’espérance de vie est en hausse : elle franchit le seuil des 77 ans chez les hommes (77,1 ans) et atteint 84,0 ans chez les femmes.
Néanmoins, le vieillissement de la population française se poursuit. Au 1er janvier 2007, 10,3 millions de personnes étaient âgées de plus de 65 ans ou plus, soit 16,2 % de la population. Elles représentaient moins de 15 % de la population en 1994. En un an, les femmes ont gagné 3,5 mois et les hommes presque 5 mois. L’écart entre les sexes continue donc de se réduire, il était de 6,9 ans en 2006, soit juste un an de moins qu’il y a 10 ans. En 2005, avec une durée de vie moyenne de 76,7 ans, les Français vivent en moyenne presque un an de plus que les Européens (75,8 ans). Ce sont les Italiens qui ont la longévité la plus grande (77,6 ans).
La France doit sa situation favorable aux femmes, avec une espérance de vie après 60 ans, de 26,6 contre 21,7 ans chez les hommes de plus 60 ans (figure 2). En 2006, la mortalité diminue de 1,3 % par rapport à 2005, cette baisse touche davantage les femmes (-1,7 %) que les hommes (-1,0 %) et elle est particulièrement marquée chez les femmes de 90 ans ou plus !
Figure 2. Pyramides des âges : prédominance de la population féminine dans les « grands » âges.
Au 1er janvier 2050, en supposant que les tendances démographiques récentes se maintiennent, la France métropolitaine compterait 70,0 millions d’habitants, et un habitant sur trois serait âgé de 60 ans ou plus, contre un sur cinq en 2005 (Bulletin INSEE Première n° 1089, juillet 2006). La proportion de sujets âgés de plus de 75 ans qui était de 8,0 % en 2005 serait de 15,6 % en 2050 !
La mortalité de l’infarctus augmente avec l’âge
Dans toutes les études et registres consacrés à l’infarctus aigu du myocarde (IDM aigu), l’âge est constamment corrélé à la mortalité hospitalière : la mortalité augmente avec l’âge. En analysant par tranches d’âge les patients qui avaient été inclus dans l’étude GUSTO-I (Global Utilization of Streptokinase and Tissue) de fibrinolyse hospitalière, au-delà de 75 ans, la mortalité est supérieure à 20 % et, au-delà de 85 ans, population maintenant couramment rencontrée dans notre pratique quotidienne, le taux de mortalité excède volontiers 30 % (figure 1).
La mortalité de l’IDM est plus élevée chez la femme
Traditionnellement la mortalité plus élevée chez la femme était reliée à une population volontiers plus âgée que chez l’homme. Nous avions rapporté en 1994 notre expérience à partir de 400 patients : à taux de succès de reperfusion égal (87 % dans chaque sexe), le sexe n’était pas un facteur indépendant de mortalité, malgré une mortalité plus élevée chez la femme que chez l’homme : 18,7 vs 7,2 %, p = 0,001 (Cariou et al. Eur Heart J 1994 ; 18 : 1583-9). À partir des données du Programme de médicalisation du système de l’information (PMSI), tous les patients admis en France au cours de l’année 1999 avec le diagnostic d’IDM ont été analysés, soit un total de 74 389 patients, dont 30 % étaient des femmes (Milcent et al. Circulation 2007 ; 115 : 833-9). Les femmes étaient plus âgées (75 vs 63 ans, p < 0,001) et avaient une mortalité hospitalière plus élevée que les hommes (14,8 vs 6,1 %, p < 0,0001). Dans les tranches les plus âgées, les femmes étaient toujours plus nombreuses (entre 76 et 85 ans, hommes 15,7 %, femmes 32,1 % ; après 85 ans, hommes 4,4 % et femmes 21,6 %). Cependant, ajustée à l’âge et aux comorbidités, la mortalité reste plus élevée chez la femme (p < 0,001) avec un excès absolu de mortalité de 1,95 %.
Sous-utilisation des traitements de reperfusion
Toujours à partir des données issues du PMSI de 1999, l’angioplastie est utilisée comme moyen de reperfusion chez 15 % des hommes et 11,2 % des femmes après 75 ans, tombant respectivement à 5 et 2,5 % après 85 ans ! Après 70 ans, le taux de reperfusion en phase aiguë est plus faible chez le sujet de plus de 70 ans (72,2 %) que le chez sujet plus jeune (86,4 %, p < 0,01) (Himbert et al. Eur Heart J 1994 ; 15 : 483-8) ; cette sous-utilisation des moyens de reperfusion est rapportée dans tous les registres.
Dans le registre E-MUST de la prise en charge préhospitalière des infarctus en Île-de-France (janvier 2001 à juin 2002), après 80 ans, 15 % des infarctus sont traités par fibrinolyse et 40 % par angioplastie, contre 37 et 54 % entre 50 et 60 ans respectivement (Lapandry et al. Arch Mal Cœur 2005 ; 98 : 1137-42). Des données comparables sont issues du Registre européen concernant tous les infarctus admis dans un délai de 12 heures avec un ECG qualifiant pour une stratégie de reperfusion en phase aiguë (10 253 patients recrutés entre septembre 2000 et mai 2001 dans 25 pays européens). Entre 75 et 84 ans, 52 % des patients ont été traités soit par angioplastie soit par fibrinolyse, et ce taux fléchit à 26 % après 85 ans (Rosengren et al. Eur Heart J 2006 ; 27 : 789-95).
De façon constante, plus l’âge est avancé et moins les patients sont traités agressivement en utilisant les moyens modernes de reperfusion (angioplastie et/ou fibrinolyse) ayant démontré leur capacité à réduire la mortalité.
Les raisons de cette sous-utilisation des moyens sont nombreuses et quelques fois incontournables :
– présentation volontiers plus tardive des sujets âgés,
– crainte de la part des médecins du risque hémorragique de nos techniques, faisant oublier le bénéfice,
– comorbidités plus fréquentes avec notamment une fréquence plus élevée de réelles et formelles contre-indications au traitement fibrinolytique,
– diagnostic clinique et électrique plus délicat, retardant ou faisant méconnaître le diagnostic en temps utile pour un sauvetage myocardique.
De la difficulté du diagnostic d’IDM chez le sujet âgé
La présentation clinique de l’infarctus chez le sujet âgé est volontiers plus atypique que chez le sujet jeune :
– douleur atypique par sa localisation (dorsale ou épigastrique isolée), voire parfois absente,
– manifestations digestives isolées (nausées, vomissements),
– simple malaise avec ou sans perte de connaissance, chute.
Il faut savoir y penser et avoir le réflexe de demander un ECG en cas de symptômes, même atypiques. Cependant, l’ECG n’est pas toujours d’interprétation facile chez ce type de patient et ce, pour de multiples raisons :
– rythme électro-entraîné en permanence, masquant les signes d’ischémie,
– troubles de la conduction ou hypertrophie ventriculaire gauche à l’origine de modifications ininterprétables de la repolarisation,
– les signes classiques d’ischémie sont volontiers plus frustes que chez le sujet plus jeune, probablement en rapport avec une plus riche circulation collatérale suppléant l’occlusion coronaire.
Devant des symptômes atypiques, cliniques ou électriques, en cas de doute, il ne faut pas hésiter à proposer à ces sujets une coronarographie diagnostique (dont le risque est minime) afin de traiter sans retard une occlusion coronaire récente. À l’opposé, si le diagnostic est infirmé, on évitera d’exposer le patient aux risques hémorragiques de nos médicaments antithrombotiques et la durée de l’hospitalisation pourra être raccourcie, bénéfice non négligeable chez le sujet âgé.
Un traitement spécifique de l’IDM du sujet âgé ?
Comme chez le sujet plus jeune, fibrinolyse et/ou angioplastie sont les deux méthodes de reperfusion capables de restaurer rapidement le flux dans l’artère occluse.
La fibrinolyse intraveineuse
L’âge n’est pas à lui seul une contre-indication à la fibrinolyse et dans tous les grands essais de fibrinolyse, depuis GUSTO-I jusqu’à GUSTO-V, les patients âgés n’ont pas été exclus. Certes, le risque hémorragique, notamment intracérébral est augmenté, nécessitant un respect rigoureux des indications et des contre-indications.
Dans le respect strict des indications, si l’on se réfère à la métaanalyse issue du registre FTT (Fibrinolytic Therapy Trialists), le rapport risque/bénéfice reste favorable à la fibrinolyse (figure 3). De plus, en utilisant un produit véritablement fibrino-spécifique adapté au poids, comme le TNK-tPA, le risque d’hémorragies intracérébrales se compare favorablement à celui de la population globale (tableau).
Figure 3. Bénéfice de la fibrinolyse (vs placebo) chez les sujets de 75 ans éligibles.
Cependant, une étude faite à partir du registre MEDICARE (à partir de 65 ans) aux États-Unis, a jeté le trouble dans les esprits quant au bénéfice réel de la fibrinolyse chez les personnes âgées entre 76 et 86 ans (Thiemann et al. Circulation 2001 ; 101 : 2239-46). Alors que les patients entre 65 et 75 ans bénéficiaient clairement de la fibrinolyse, les patients plus âgés (entre 76 et 86 ans) perdaient ce bénéfice (figure 4). Mais il faut souligner qu’un bon nombre de ces sujets très âgés avaient des contre-indications relatives à la fibrinolyse (12 % avaient une PAS > 180 mmHg, 18 % des antécédents traumatiques ou digestifs et 7 % des antécédents d’AVC). La prudence doit prévaloir à cet âge avancé, et ces patients n’auraient pas dû être traités par la fibrinolyse. En conséquence, on ne peut pas tirer de conclusion fondée sur les preuves à partir de ce registre.
Figure 4. La fibrinolyse serait favorable chez les sujets âgés (< 75 ans) (diagramme du haut) et défavorable chez les sujets plus âgés (entre 76 et 86 ans) (diagramme du bas).
L’angioplastie primaire
En raison de l’absence de contre-indication, cette technique est pour certains la technique de choix pour la reperfusion chez le sujet âgé. Le même risque d’hémorragies cérébrales (quoique non nul) est moindre qu’avec la fibrinolyse, cependant, une équipe performante disponible 24/24 h pour assurer la qualité de ce geste interventionnel est indispensable.
Nous avions rapporté notre expérience sur 92 patients âgés de plus de 80 ans admis dans un délai de 6 heures après le début de la douleur et tous traités par angioplastie, dont 10 avaient été traités au préalable par fibrinolyse (Horvilleur et al. Arch Mal Cœur 2002 ; 95 : 143-9). Le taux de succès était de 86 % avec une mortalité globale de 26 %, 20 % en l’absence de choc et 62 % en présence de celui-ci. La comparaison des résultats des périodes 1990 à 1995 et de 1995 à 1999 (plus grande utilisation de stents et d’anti-GPIIb/IIIa) montre une nette tendance à la baisse de la mortalité (28 vs 13 % en l’absence d’état de choc).
L’abord par voie radiale a contribué durant ces dernières années à réduire le risque hémorragique au point de ponction fémorale.
Angioplastie vs fibrinolyse
Peu d’études randomisées comparant ces deux techniques de reperfusion chez le sujet âgé sont à notre disposition. Une étude publiée en 2002 a été effectuée chez 87 patients (> 75 ans), randomisés entre fibrinolyse par streptokinase et angioplastie. À 30 jours, le taux d’événements combinés associant décès, réinfarctus ou accident vasculaire cérébral était de 9 % dans le groupe angioplastie contre 29 % dans le groupe fibrinolyse, p = 0,01 (de Boer et al. J Am Coll Cardiol 2002 ; 39 : 1723-8). La mortalité était de 7 % dans le groupe angioplastie contre 20 % dans le groupe streptokinase (p = 0,07). Cette étude déjà ancienne (les patients ont été inclus entre 1996 et 1999) est obligatoirement biaisée car il aura fallu 3 ans pour recruter 87 patients âgés, idéalement candidats aux deux techniques, ayant donc un profil plus favorable que l’ensemble de la population rencontrée au quotidien.
Une fibrinolyse hospitalière par streptokinase ne peut être considérée en 2007 comme une fibrinolyse optimale !
D’autres données sont disponibles à partir de registres nationaux, comme celles du registre MEDICARE aux États-Unis (Berger et al. JAMA 1999 ; 282 : 341-8). À propos de 20 683 bénéficiaires du régime MEDICARE admis pour infarctus (< 12 heures) entre 1994 et 1996, 23,2 % ont été traités par fibrinolyse et 2,5 % par angioplastie, illustrant déjà la sous-utilisation des traitements de reperfusion. La mortalité à 30 jours était plus faible dans le groupe angioplastie que dans le groupe fibrinolyse (8,7 vs 11,9 %, p = 0,001). Ces données observationnelles sur un petit groupe de patients sélectionnés au sein d’un registre de cette taille interdit toute conclusion hâtive quant au bénéfice de l’un ou l’autre des traitements, et démontrent surtout que la majorité de ces patients ne sont pas reperfusés !
Nous avons également des données issues du registre GRACE (Global Registry of Acute Coronary Events) qui collecte prospectivement tous les syndromes coronaires aigus sur plusieurs continents (Mehta et al. Am Heart J 2004 ; 147 : 253-9). Concernant 2 975 patients (> 70 ans) admis pour IDM, et éligibles pour un traitement de reperfusion, seuls 12,7 % ont bénéficié d’une angioplastie primaire et 26,7 % d’une fibrinolyse. La mortalité hospitalière n’a pas été significativement différente entre ceux traités par angioplastie et ceux traités par fibrinolyse (13,5 vs 14,8 %). Après ajustement en analyse multivariée, l’angioplastie est à la limite de la significativité en termes de réduction de mortalité (OR, 0,62 ; IC 95 % : 0,39-0,96). Le résultat majeur de ce registre est que 60 % des patients n’ont reçu aucun traitement de reperfusion alors qu’ils étaient éligibles.<
Recommandations
Si l’on se réfère à la conférence de consensus (23 novembre 2006) sur la prise en charge de l’IDM à la phase aiguë en dehors des services de cardiologie (document disponible sur le site de la Haute autorité de santé, www.has-sante.fr), il n’y a pas de spécificité quant au traitement de l’infarctus du sujet âgé.
« La stratégie thérapeutique globale de l’infarctus du myocarde chez le sujet âgé ne doit pas différer de celles des sujets jeunes malgré le risque de complications plus élevé, à l’exception du choc cardiogénique. Dans ce dernier cas, le recours à la reperfusion ne peut être systématique, mais est discuté au cas par cas ».
Quant à la prise en charge hospitalière, en faisant référence aux recommandations de la Société européenne de cardiologie sur la prise en charge des syndromes coronaires aigus avec sus-décalage du segment ST (van de Werf et al. Eur Heart J 2003 ; 24 : 28-66), il n’est pas fait non plus de mention particulière sur la prise charge thérapeutique du sujet âgé.
En conséquence, comme chez le sujet jeune, le choix entre fibrinolyse et angioplastie doit se faire en faveur de la technique qui assure la recanalisation coronaire la plus précoce, seul garant de la meilleure survie à court terme.
Et les sujets très âgés ?
Comme nous l’avons vu dans l’évolution démographique 2006, au-delà de 90 ans, la réduction de mortalité est la plus significative ! Alors, faut-il traiter, aussi les nonagénaires ?
Dans l’expérience du SAMU de Paris sur la prise en charge des infarctus au-delà de 80 ans, 28/105 patients avaient plus de 90 ans (21 femmes) (Leroy et al. Ann Cardiol Angeiol 2005 ; 54 : 49-54). Une décision de reperfusion n’est prise que dans 30 % des cas (23 fois sur 26 par angioplastie) alors que nous sommes dans une prise en charge préhospitalière optimale. Le délai d’appel est plus long chez les nonagénaires, 175 vs 101 minutes chez les moins de 90 ans. À J30, la mortalité était de 20,9 % (12 % avant 90 ans et 35 % après 90 ans, p = 0,01).
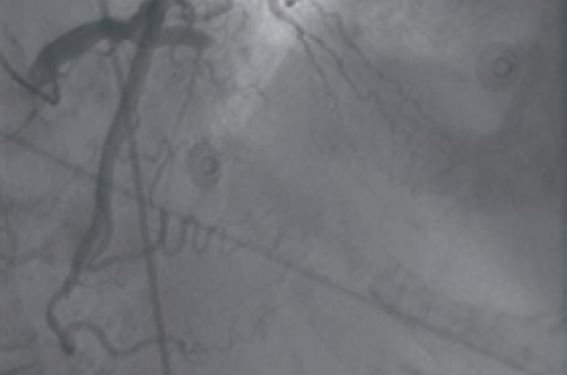
Pour illustrer cette situation, citons le cas de Madame E., née le 3 novembre 1907, admise le 14 août 2006 dans le service pour infarctus antérieur ; elle a donc 99 ans ! (figures 5 et 6).
Figure 5. Femme de 99 ans, admise à H2 avec un ECG « évocateur ! ».
Figure 6. À gauche : occlusion proximale de l’IVA (réseau gauche dominant, droite rudimentaire) ; À droite : rétablissement rapide environ à H3 d’un flux TIMI 3 suite à l’angioplastie plus stent.
Il est 8h30 le matin quand elle arrive dans le service (via rapidement le service des urgences), elle est parfaitement consciente et orientée, nous expliquant bien que sa douleur a commencé brutalement à son réveil, soit juste deux heures auparavant. Son mari est à ses côtés, il a 95 ans, il est très inquiet, ainsi que leurs enfants qui les entourent. L’état hémodynamique n’est pas parfait, en classe Killip 3. L’ECG est sans ambiguïté, il s’agit d’un infarctus antérieur récent, dont on connaît le risque.
Que fallait-il faire ? Pour une fois le diagnostic ECG est certain, les délais sont précoces, la patiente est à quelques mètres de la salle d’angiographie, et il a donc été décidé une angioplastie primaire. L’IVA a été facilement réouverte (environ à H3), par voie fémorale, mais malheureusement la patiente est décédée quelques heures après de défaillance ventriculaire, car il n’était pas raisonnable d’envisager à son âge une assistance ventriculaire.
N’espérons pas d’études randomisées chez les nonagénaires mais adaptons nos traitements avec un bon sens clinique et ne refusons pas de les admettre simplement parce qu’ils ont plus de 90 ans (nos collègues du SAMU ont souvent quelques difficultés avec les services hospitaliers…). Il n’y a pas de raison d’exclure ces patients – lorsque les fonctions intellectuelles sont conservées – des traitements modernes de reperfusion.
Traitement pharmacologique : quelles précautions ?
Fibrinolyse : TNK-tPA en bolus unique, adapté au poids, mais pas d’adaptation de dose à l’âge, vérification soigneuse de l’absence de contre-indications, le plus tôt possible +++
Aspirine : rien de particulier.
Clopidogrel : en association avec le TNK-tPA, l’AMM recommande de ne pas donner de dose de charge de 300 mg chez le sujet de plus de 75 ans, mais seulement 75 mg. Pour les patients « en route » pour une angioplastie primaire, une dose de charge de 300 mg peut être recommandée.
Héparine non fractionnée (HNF) plutôt que HBPM : dans les recommandations HAS, au-delà de 75 ans, que le patient soit orienté pour une fibrinolyse ou une angioplastie, l’HNF doit être préférée à l’énoxaparine. Dans la population de plus de 75 ans de l’étude ExTRACT-TIMI 25 qui a comparé HNF à énoxaparine en association avec la fibrinolyse, aucun bénéfice n’a été mis en évidence avec l’énoxaparine sur le critère décès-réinfarctus à J30 (White et al. Eur Heart J 2007 ; 28 : 1066-71).
Médicaments encadrant l’angioplastie primaire : aspirine, clopidogrel, HNF, et pas de contre-indication à l’utilisation des anti-GPIIb/IIIa, plutôt abciximab dans ce contexte.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







