Publié le 10 nov 2009Lecture 14 min
Nouvelles méthodes en réadaptation cardiaque, ce que doit connaître le cardiologue
B. VERGES, Service de réadaptation cardiaque, CMPR Les Rosiers
Les Journées françaises de l’insuffisance cardiaque
La réadaptation cardiaque fait partie du traitement non pharmacologique de l’insuffisance cardiaque. Elle associe l’activité physique à une démarche éducative permettant au patient de devenir acteur de sa santé. Les nouvelles recommandations de la Société Européenne de Cardiologie préconisent l’entraînement physique chez tous les insuffisants cardiaques stables (recommandation de classe I et de niveau d’évidence A).
Les protocoles « classiques » associent un entraînement en endurance à des séances de renforcement musculaire. Mais en réalité, de nombreuses autres méthodes viennent enrichir les programmes d’activité physique offrant de multiples possibilités aux patients. Parmi celles-ci, certaines sont déjà anciennes comme les méthodes d’entraînement respiratoire ou les activités aquatiques, d’autres sont moins connues comme l’électrostimulation musculaire et d’autres plus innovantes comme la danse ou les méthodes inspirées de la médecine chinoise. Un certain nombre d’études récentes et intéressantes nous précisent les effets, la tolérance et le bien-fondé de ces méthodes dans la réadaptation de l’insuffisance cardiaque.
Les méthodes d’entraînement respiratoire
On connaît mieux aujourd’hui les altérations respiratoires qui existent dans l’insuffisance cardiaque chronique, dont certaines portent sur l’altération de la fonction des muscles inspiratoires et du diaphragme en particulier.
Les méthodes de réentraînement respiratoire ne sont pas nouvelles, comme en témoigne l’étude de D. Mancini qui montre, sur une petite série de patients dont la fraction d’éjection ventriculaire gauche (FEVG) est en moyenne de 22 ± 9 %, l’efficacité d’un programme de réentraînement respiratoire supervisé sur la diminution de la dyspnée dans la vie de tous les jours, l’augmentation de l’endurance et de la force des muscles respiratoires, et l’augmentation significative de la capacité physique maximale (amélioration du pic de VO2 de 16 %) et de la capacité physique sous-maximale (amélioration de la distance de marche au test de 6 minutes de 29 %).
Ces méthodes respiratoires sont toujours d’actualité. Dans une étude récente, 18 patients insuffisants cardiaques présentant une altération de leurs muscles inspiratoires authentifiée par une diminution de leur pression inspiratoire maximale (Pimax) inférieure à 70 % de la théorie sont comparés à des sujets sains. Les auteurs partent de l’hypothèse que le métaboréflexe des muscles inspiratoires est altéré chez l’insuffisant cardiaque. Si l’on impose des contractions fatigantes aux muscles inspiratoires, il s’ensuit une accumulation de produits métaboliques (acide lactique) qui activent le nerf phrénique afférent, d’où une augmentation de l’activité du sympathique et une vasoconstriction, entraînant une diminution du flux sanguin dans les muscles locomoteurs au profit du diaphragme. Un entraînement spécifique des muscles inspiratoires atténue ce métaboréflexe.
Le but de ce travail était d’évaluer, dans cette population d’insuffisants cardiaques, les effets sur le débit sanguin périphérique d’une résistance imposée aux muscles inspiratoires, avant et après un réentraînement spécifique de ces muscles.
Les résultats montrent, sur les courbes de droite de la figure 1, que le débit sanguin dans le mollet (CBF) diminue de façon significativement plus importante chez les insuffisants cardiaques par rapport au groupe contrôle avant réentraînement. Cette diminution est atténuée après réentraînement des muscles inspiratoires (p < 0,05). On obtient des courbes inverses sur les résistances vasculaires, dont l’élévation plus importante chez l’insuffisant cardiaque s’atténue significativement après réentraînement des muscles inspiratoires (p < 0,05). Tous ces résultats sont significatifs contre placebo (courbes de gauche).
Figure 1. Réponses hémodynamiques an niveau du mollet : débit (CBF) et résistances (CVR).
Les résultats concernant le débit sanguin au niveau de l’avant-bras sont rapportés dans la figure 2. Les mesures sont ici réalisées pendant un effort isométrique au handgrip. On peut voir des réponses similaires pour les sujets sains (augmentation du débit et diminution des résistances) aussi bien après avoir déclenché le métaboréflexe (courbes de droite) qu’après une charge placebo (courbes de gauche).
Figure 2. Réponses hémodynamiques an niveau de l’avant-bras : débit (FBF) et résistances (FVR).
Dans la population d’insuffisants cardiaques en revanche, le débit sanguin dans l’avant-bras est moins augmenté après induction du métaboréflexe par rapport au placebo ; cette situation est réversible après réentraînement des muscles inspiratoires parallèlement à une réaction inverse sur les résistances témoignant de cet effet flux-dépendant chez l’insuffisant cardiaque. On note par ailleurs, après réentraînement, une augmentation significative de l’épaisseur du diaphragme à l’échographie.
En conclusion, cette étude souligne l’intérêt d’appliquer à nos insuffisants cardiaques des méthodes de réentraînement inspiratoire utilisées en pratique courante en réhabilitation respiratoire. Des études complémentaires sont nécessaires cependant pour préciser les protocoles, les types d’appareils à utiliser et les évaluations de ces méthodes.
Les activités aquatiques
Dans l’eau, les effets combinés de la pression hydrostatique et de la réduction de la postcharge entraînent une amélioration de la FEVG et des pressions de remplissage ventriculaire gauche. Le milieu aquatique peut être utilisé chez les patients insuffisants cardiaques stabilisés auxquels sont proposés des exercices physiques lents en position debout, avec de l’eau au niveau du thorax et en thermoneutralité (32-34°).
Schmid et al. ont comparé trois groupes :
- 10 patients insuffisants cardiaques stables (FEVG à 31 % en moyenne, pic de VO2 à 19 ml/kg/min en moyenne et seuil ventilatoire à 13,5 ml/kg/min),
- 10 patients coronariens (FEVG normale),
- 10 sujets sains.
Des mesures du débit cardiaque et de la consommation d’oxygène ont été réalisées en dehors de la piscine puis à différents niveaux d’immersion dans une eau à 32°, au repos, après 30 s de gymnastique (sauts) et après 60 s de nage.
On peut voir sur la figure 3 que les patients insuffisants cardiaques, bien qu’ils aient un débit cardiaque et une VO2 plus bas au repos et en immersion, sont capables d’augmenter de façon significative leur débit lors des activités aquatiques. Une nage de 60 s correspond à une consommation d’oxygène de 9,7 ml/kg/min, soit une valeur nettement inférieure à celle du seuil ventilatoire dans cette population.
Figure 3. Réponses hémodynamiques en immersion au repos et pendant une activité physique.
D’autres études récentes confirment l’intérêt des activités aquatiques chez l’insuffisant cardiaque qui apportent, en plus de leur bonne tolérance hémodynamique, une sensation de bien-être. Ces études portent toutefois sur de petits effectifs et mériteraient d’être confortées par de nouvelles investigations dans des populations plus importantes.
L’électrostimulation musculaire (ESM)
L’électrostimulation musculaire est une méthode d’entraînement non invasive, facile d’utilisation et bien tolérée. Une de ses principales indications actuelles est l’entraînement d’appoint chez des sportifs de haut niveau. D’autres indications sont à l’étude dans des pathologies diverses dans le but de limiter les effets délétères musculaires de l’alitement prolongé ou lorsque l’activité physique volontaire n’est pas possible : affections rhumatologiques, pathologies neurologiques, réanimation, broncho-pneumopathie chronique, insuffisance cardiaque chronique.
Principe et technique d’ESM
Cette technique fait appel à un équipement spécifique qui permet de stimuler électriquement les muscles par voie percutanée. On envoie une micro impulsion qui va stimuler le nerf moteur et il s’ensuit une réponse mécanique musculaire involontaire. Les effets de l’ESM dépendent des caractéristiques du signal en termes de durée d’impulsion, d’amplitude et de fréquence. En effet, la trophicité et le type d’une fibre musculaire dépendent des paramètres de décharge de son motoneurone. L’ESM permet de reproduire les paramètres de décharge des motoneurones. En surimposant aux paramètres de décharge habituels d’un muscle des paramètres de décharge différents, on entraîne une transformation des caractéristiques de ce muscle.
Le choix de la fréquence de stimulation aura donc un impact sur les modifications fonctionnelles et métaboliques des fibres musculaires. Les hautes fréquences (> 50 Hz), classiquement utilisées pour développer la force musculaire, développent plutôt les fibres de type II.
Dans l’insuffisance cardiaque, ce sont essentiellement les fibres lentes de type I (conditionnant l’endurance et les capacités aérobies) qui sont altérées. Dans cette pathologie, on va donc plutôt utiliser des stimulations à basses fréquences (< 30 Hz) qui ont pour particularité d’augmenter la proportion des fibres I.
L’ESM est généralement bien tolérée. Elle n’induit pas de sollicitation hémodynamique pour certains. Pour d’autres, la réponse physiologique avec augmentation de la consommation d’oxygène induite pendant les contractions est comparable à celle liée un exercice physique.
Toutefois, les possibilités d’interférences électromagnétiques existent avec les stimulateurs cardiaques et les défibrillateurs automatiques implantables. Il n’existerait pas de risque particulier quand l’ESM est utilisée chez des porteurs de stimulateurs cardiaques réglés en bipolaire(14), à condition de respecter une distance de 50 cm entre les électrodes d’ESM et le stimulateur cardiaque.
Quelques résultats d’études
Quelques études concernant l’utilisation de l’ESM dans l’insuffisance cardiaque ont déjà été publiées ; elles comportent en général un petit effectif, avec des populations hétérogènes et des protocoles d’ESM différents.
Dans l’étude pilote de Maillefert et al., 14 patients insuffisants cardiaques ont bénéficié d’un traitement par ESM à basses fréquences (10 Hz) des quadriceps et triceps suraux pendant 5 semaines (25 séances d’1 heure).
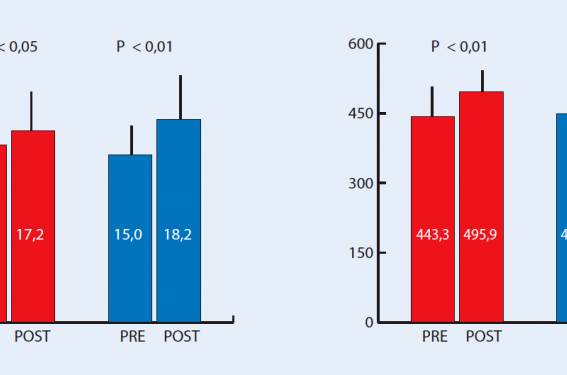
Les auteurs ont observé, après ESM, une augmentation du pic de VO2 de 14 %, du seuil d’adaptation ventilatoire de 23,6 % et de la distance de marche au test de 6 min de 9,7 %. Ces améliorations se sont accompagnées d’une réduction de la classe NYHA et d’une augmentation des volumes des muscles stimulés.
Il existait une tendance à l’amélioration du temps de demi-resynthèse de la phosphocréatine étudié par spectroscopie en RMN, mais qui n’atteignait pas le seuil de significativité. Enfin, la tolérance est bonne, sans douleur musculaire, dyspnée, malaise ni problème cutané.
L’étude de Nuhr et al. est une étude randomisée comparant les effets de l’ESM à basses fréquences chez 15 patients à un groupe contrôle de 17 patients insuffisants cardiaques. Le protocole comprend 4 h/j d’ESM des quadriceps (15 Hz), 7 jours par semaine, durant 10 semaines. Les auteurs ont retrouvé, dans le groupe stimulé, une augmentation significative du pic de VO2, du seuil ventilatoire et de la distance de marche au test de 6 min (+ 22 %, + 31 %, + 30 % respectivement). L’analyse des biopsies musculaires a montré une augmentation de l’activité de la citrate synthase, une diminution de la glycéraldéhyde phosphate déshydrogénase et une augmentation des isoformes I des chaînes lourdes de la myosine.
Plus récemment, l’étude publiée par Dobsak et al. montre, dans une série de 15 patients insuffisants cardiaques, une augmentation du flux sanguin fémoral pendant l’ESM des membres inférieurs à basses fréquences. Le protocole comprenait une stimulation concomitante du quadriceps et des muscles jumeaux à 10 Hz, durant 1 h/j, 7 jours par semaine pendant 6 semaines.
Deux études comparent les effets de l’ESM à l’entraînement physique. Celle de Harris en 2003 a randomisé 46 patients en classe II et III de la NYHA en deux groupes : ESM versus entraînement durant 6 semaines. Contrairement à toutes les autres études, les auteurs n’ont pas retrouvé de changement des capacités d’effort estimées par le pic de VO2 dans aucun des deux groupes. Les auteurs supposent que cela s’explique par un entraînement de faible niveau et surtout par un manque d’observance dans le groupe entraînement physique à domicile.
Enfin, l’étude de Deley et al. a montré une amélioration dans le groupe ESM (figure 4).
Figure 4. Amélioration comparable du pic de VO2 et du test de 6 minutes dans le groupe exercice et dans le groupe électrostimulation musculaire.
En conclusion, l’électrostimulation musculaire peut-être proposée comme une alternative intéressante à l’entraînement conventionnel en particulier chez les patients précaires sur le plan hémodynamique, très déconditionnés ou qui présentent des comorbidités importantes et qui ne peuvent pas d’emblée bénéficier des programmes « classiques » d’entraînement physique.
Mais les résultats déjà obtenus méritent d’être confortés sur de plus grandes séries et un certain nombre de questions restent posées : y a-t-il un intérêt à combiner l’ESM au reconditionnement classique, quels sont les mécanismes de l’ESM et quelle serait la population d’insuffisants cardiaques qui bénéficierait le plus de cette technique ?
Le GERS (Groupe Exercice Sport et Réadaptation de la Société Française de Cardiologie) a le projet d’une étude multicentrique (HF-CREMS) dans le but d’avancer dans la réponse à ces questions.
La danse
Le tango et la milonga
Danser le tango ou la milonga entraîne des améliorations physiques, intellectuelles, sensorielles, émotionnelles et sociales, et permet d’optimiser la qualité de vie en retardant les effets liés au vieillissement. Dans l’étude scientifique de base réalisée par l’équipe de la Fondacion Favaloro à Buenos Aires(21), les Argentins nous montrent, en réalisant des mesures de consommation d’oxygène pendant l’effort, qu’en dansant le tango, on reste au-dessous du seuil ventilatoire alors qu’en dansant la milonga où les mélodies sont plus rapides, on atteint le seuil ventilatoire.
La valse
Dans l’étude tout à fait pertinente de Bellardinelli, 130 patients insuffisants cardiaques dont la FEVG moyenne est inférieure à < 40 % ont été randomisés de façon prospective en trois groupes :
- Groupe E : 44 patients bénéficiaient d’un programme d’entraînement aérobie à 70 % du pic de VO2, 3 fois par semaine pendant 8 semaines ;
- Groupe D : 44 patients bénéficiaient d’un programme de danse. Chaque séance dure 21 minutes et s’apparente à une activité physique en fractionné puisqu’elle alterne 5 minutes de valse lente et 3 minutes de valse rapide.
- Groupe C : 42 patients sont dans le groupe contrôle
Tous les patients ont eu, avant l’entrée dans le protocole et à 8 semaines, une épreuve d’effort cardiorespiratoire, une mesure de la vasodilatation endothélium-dépendante au niveau de l’artère brachiale, un écho Doppler cardiaque, et rempli un questionnaire de qualité de vie (Minnesota). Pendant les séances, 15 patients ont été monitorés par VO2 portable.
En termes de résultats, aussi bien dans le groupe exercice que dans le groupe danse, une augmentation dans les mêmes proportions et significatives par rapport au contrôle du pic VO2, du seuil ventilatoire et de la pente VE/VCO2 (+ 16 % et 18 %, 14 % et 15 %, 18 % et 19 % respectivement, p non significatif entre les 2 groupes, p < 0,001 versus le groupe contrôle).
Les auteurs retrouvent une corrélation significative entre cette amélioration de la capacité physique et l’augmentation du remplissage ventriculaire gauche (rapport E/A à l’écho Doppler cardiaque) et de la vasodilatation endothélium-dépendante au niveau de l’artère brachiale (figure 5).
Figure 5. Vasodilatation endothélium dépendante . p < 000,1 vs contrôle.
Par ailleurs, il existe aussi une amélioration de la qualité de vie au questionnaire du Minnesota et une meilleure adhérence (en pourcentage des sessions validées) dans le groupe danse expliquée ; en effet, dans ce groupe, l’exercice est non seulement bien toléré mais prend un aspect ludique et la rencontre sociale y est favorisée.
Les méthodes inspirées de la médecine chinoise
La prise en charge psychologique des patients insuffisants cardiaques a toute sa place et certaines méthodes issues de la médecine chinoise peuvent y contribuer.
Le yoga
Une étude américaine récente a randomisé 19 patients (FEVG à 25 % en moyenne) en 2 groupes, un groupe qui bénéficie de séances de yoga de 70 min 2 fois par semaine avec en plus 1 séance par semaine à la maison, pendant 8 semaines et un groupe contrôle (traitement standard). Avant l’entrée dans le protocole et à 8 semaines, les patients bénéficiaient d’une épreuve d’effort cardiorespiratoire, de dosages biologiques de différents marqueurs de l’inflammation (interleukine, CRP, superoxyde dismutase) et remplissaient un questionnaire de qualité de vie (Minnesota).
Les résultats inscrits dans la tableau 1 montrent un effet bénéfique sur les capacités d’effort, en particulier une augmentation significative du pic de VO2 de + 17 % dans le groupe yoga (p < 0,02 versus contrôle).
Par ailleurs, une diminution significative des taux d’interleukine 6 et de CRP ainsi qu’une augmentation de la superdismutase extracellulaire ont été mis en évidence dans le groupe yoga (p < 0,005 versus contrôle) (figure 6). Enfin, la qualité de vie également était améliorée significativement comme en témoigne l’amélioration du score au questionnaire du Minnesota dans le groupe yoga.
Figure 6. Le yoga diminue les marqueurs de l’inflammation.
Le Tai Chi
Une autre étude américaine porte sur 30 patients avec une FEVG à 23 % en moyenne, d’âge moyen 64 ans, randomisés en deux groupes, dont un groupe contrôle (traitement médical standard + conseils de nutrition et d’activité physique) et un autre groupe qui bénéficiait d’un programme de Tai Chi de 1 heure, 2 fois par semaine pendant 12 semaines qui consistait, après un échauffement, à réaliser les 5 mouvements principaux. La pratique de ces exercices à la maison était également encouragée.
Avant l’entrée dans le protocole et à 12 semaines, les patients bénéficiaient d’une épreuve d’effort cardiorespiratoire, d’un test de marche de 6 min et de dosages biologiques (BNP et catécholamines). Ils remplissaient aussi un questionnaire de qualité de vie (Minnesota).
Les résultats (tableau 2) montrent une augmentation significative de la distance de marche au test de 6 min ainsi qu’une diminution significative du taux de BNP. En revanche, il n’y a pas d’augmentation significative du pic de VO2 par rapport au groupe contrôle, probablement parce que le Tai Chi est une activité douce qui va par contre améliorer la souplesse et diminuer le stress. Cette activité est très bien tolérée et va aussi améliorer de façon significative la qualité de vie au questionnaire du Minnesota.
En pratique
Comme nous venons de le voir au travers de cet aperçu de la littérature, la réadaptation de l’insuffisant cardiaque ne se confine plus aujourd’hui au « classique » réentraînement en endurance associé au renforcement musculaire mais s’enrichit de nombreuses méthodes dont on vient de voir l’efficacité et la bonne tolérance. Ces autres méthodes peuvent être complémentaires ou alternatives. Elles permettent en pratique de proposer à nos patients des programmes variés, adaptés, individualisés, évolutifs, associant aux bénéfices de l’activité physique un aspect ludique et convivial favorisant le bien-être et la qualité de vie, atouts indispensables pour donner envie à nos patients de poursuivre dans la durée le programme qu’ils auront choisi parmi toutes ces possibilités.
Nous terminerons en soulignant l’apport incontestable des centres de réadaptation cardiaque pour mettre en route les programmes d’activité physique chez ces patients dont il faudra s’assurer de la stabilité pendant l’exercice et qu’il faudra motiver. L’atout de ces centres est de pouvoir proposer dans un même lieu et grâce à une équipe pluridisciplinaire :
- une prise en charge globale : physique, diététique, psychologique, éducationnelle, comportementale, sociale…
- une adaptation parallèle du traitement pharmacologique.
La création d’un lien privilégié avec le patient, associée à la dynamique de groupe et la convivialité qui s’ensuit, permet réellement de conduire concrètement les patients vers l’autonomie, l’observance et le choix d’un programme d’activité physique adapté à la maison tout en respectant leur liberté.
Cette prise en charge doit de toute évidence être ouverte sur l’extérieur et travailler en étroite collaboration avec tous les acteurs de santé qui gravitent autour du patient (cardiologue, médecin traitant, paramédicaux) et toutes les autres structures et moyens mis à sa disposition (réseaux, suivi téléphonique, télémédecine, Club Cœur et Santé, etc.). Chacun tient une place à part entière pour atteindre le même objectif, celui d’améliorer dans la durée le pronostic et la qualité de vie de nos patients tout en leur donnant les moyens de s’investir activement dans leur santé.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :






