Insuffisance cardiaque
Publié le 28 juin 2005Lecture 14 min
Optimiser le traitement de l'insuffisance cardiaque - Le rôle de l'échocardiographie
B. DIÉBOLD, hôpital européen Georges Pompidou, Paris
Les diurétiques furent une révolution dans le traitement de l’insuffisance cardiaque congestive.
Dans le traitement des œdèmes aigus du poumon, couplés aux dérivés nitrés, ils ont permis une quasi-disparition des saignées ; dans celui des insuffisances cardiaques globales sévères, de largement soulager des patients qui, avant la Seconde Guerre mondiale, étaient quasi impotents du fait de leurs grosses jambes.
Ce rappel historique explique la place centrale que les diurétiques ont gardée dans la pratique quotidienne de la prise en charge des insuffisances cardiaques.
Le long passé des diurétiques
Des générations de médecins formés à la fin des années 70 et au début des années 80 continuent de prescrire des diurétiques en traitement de fond. Cette prescription reste basée sur une physiopathologie bien établie dans laquelle intervient la rétention hydrosodée associée aux phénomènes neurohormonaux de l’insuffisance cardiaque (IC). Cette réalité n’a pas disparu et continue de justifier aussi le régime désodé. Néanmoins, ses conséquences sur les prescriptions méritent d’être réévaluées en raison des nouveaux traitements de fond.
Place incontournable de l’écho-cardiographie : fraction d’éjection et enquête étiologique
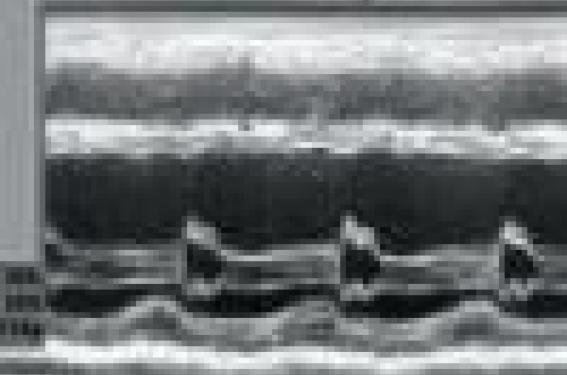
L’échocardiographie fut utilisée dès le milieu des années 70 pour apprécier la fonction ventriculaire gauche, notamment la fraction d’éjection (figure 1). En dépit de variabilités inter- et intraobservateurs supérieures à celles de la médecine nucléaire, elle reste la méthode de premier choix du fait de sa disponibilité et de son faible coût. Si l’on peut se satisfaire d’une appréciation visuelle de cette fraction d’éjection en s’appuyant sur la valeur du « coup d’œil » d’expert très entraîné, la méthode de référence reste cependant le calcul par la méthode de Simpson à l’aide d’acquisitions biplans faites en incidence apicale 4 et 2 cavités.
Figure 1. Exemple classique d’écho TM du VG dans une cardiomyopathie dilatée hypokinétique.
L’apport de l’échographie bidimensionelle lors du bilan initial est largement connu : au-delà de la fraction d’éjection, il peut contribuer au diagnostic étiologique. Il peut arriver, notamment chez les sujets âgés, que ce bilan simple ne soit pas fait ou, du moins, pas rapidement. Ce retard est regrettable car il a été prouvé que la pratique d’une échographie dans le cadre de la prise en charge d’une insuffisance cardiaque est associée à un meilleur pronostic. De plus, la fraction d’éjection a une très forte valeur pronostique et contribue à la stratégie thérapeutique. Cependant, les travaux consacrés à la quantification de l’effet des médicaments ont montré qu’en général, les variations des paramètres observées sont inférieures à la variabilité des mesures, même si elles sont significatives sur de grands effectifs. Ces données classiques ont longtemps fait que les échocardiogrammes répétés furent réputés inutiles dans l’IC.
Nouveaux traitements de fond
La fin des années 80 et les années 90 ont été marquées par deux révolutions successives : le blocage du système rénine-angiotensine et les bêtabloquants.
Les IEC ont été les premiers bloqueurs du système rénine-angiotensine validés dans l’IC. Lors d’études initiales, ils ont été administrés à des patients très graves et très « diurétiqués » avec un risque d’hypotension, ce qui a conduit à une prescription « conditionnelle ». Il a été démontré par étapes que les IEC ont un impact très positif sur la mortalité, chez les patients symptomatiques comme chez les patients asymptomatiques, et que le mieux est de commencer le traitement le plus tôt possible dans le cours de la maladie. Le blocage des récepteurs de l’angiotensine par les ARA II est une approche de l’IC plus récente mais les données de grands essais (VAL-HEFT, CHARM) montrent qu’il peut constituer une bonne alternative au sein du même concept.
Les bêtabloquants, après un mouvement de balancier impressionnant qui a retardé leur acceptation, sont maintenant recommandés comme traitement de fond essentiel.
Objectifs des traitements, recommandations déjà anciennes et poids des habitudes
Les diurétiques ont essentiellement une action sur les symptômes (dyspnée, hépatalgies, œdèmes des membres inférieurs) et sont donc importants pour le soulagement du patient. Les recommandations insistent sur l’ajustement des doses en fonction des symptômes et des variations du poids. Elles soulignent la pertinence d’un autoajustement par le patient lui-même, dans la mesure où il a bénéficié de l’éducation souhaitable.
Les IEC et les ARA II sont recommandés : les doses sont un enjeu très important puisqu’il est établi que plus la dose finale est élevée, meilleur est le pronostic.
Les bêtabloquants sont recommandés dès l’apparition de symptômes. Là aussi, plus la dose finale est élevée, meilleur est le pronostic. En cas de mauvaise tolérance, les recommandations suggèrent l’association IEC-ARA II alors que les autorisations de mise sur le marché se font encore attendre.
La spironolactone chez les patients en stade NYHA III ou IV vient s’ajouter à ces recommandations.
Le poids des habitudes vient du siècle passé, des premières introductions d’IEC et des craintes associées à la prescription de bêtabloquants : la crainte d’épisodes hypotensifs fait que l’on voit encore, en hospitalisation des prescriptions conditionnelles « IEC si tension artérielle supérieure à … ». Dans les faits, les diurétiques sont souvent utilisés comme traitement de fond et les prescriptions des autres traitements comme des variables à ajuster journellement. À la moindre difficulté, on a trop souvent préféré suspendre les traitements modernes tout en maintenant le diurétique inchangé.
Difficultés pratiques et intérêt des mesures des pressions de remplissage
En dehors de certaines réticences historiques évoquées plus haut, la mise en œuvre de ces recommandations peut s’avérer complexe chez certains patients à cause du nombre de médicaments à ajuster et de l’atypie des effets secondaires des médicaments.
La toux peut être due aux IEC, mais, chez les patients graves, peut être le témoin d’un subœdème pulmonaire avec une pression capillaire toujours élevée, d’où l’intérêt d’une analyse des pressions de remplissage dans ce cas.
L’hypotension est souvent mal tolérée par les patients, surtout quand ils ont gardé comme objectif idéal une pression artérielle de 130/80 mmHg. Les hypotensions relatives (100/60 mmHg) sont d’autant plus fréquentes que tous les nouveaux traitements de fond sont, au départ, des antihypertenseurs : elles devraient être plus constamment présentées comme bénéfiques lors de l’éducation thérapeutique des patients. Les hypotensions plus franches peuvent être objectivement mal supportées. L’hypotension conduit souvent à arrêter l’escalade thérapeutique recommandée alors même qu’elle peut être majorée par une hypovolémie peu utile. Certaines hypotensions correspondent à un traitement déplétif surdosé.
Les variations lentes du poids ne sont pas nécessairement la conséquence d’une dérive de la volémie : la cachexie cardiaque, les changements dans l’activité physique, les régimes associés sont autant de facteurs qui peuvent influer sur le poids sec. Ce poids sec, très connu des néphrologues, n’a pas encore acquis ses lettres de noblesse en cardiologie alors même que les problèmes de rétention hydrosodée sont assez comparables à ceux des patients dialysés. Beaucoup de néphrologues prescrivent des échocardiogrammes pour « réétalonner » le poids sec de leurs patients. Les cardiologues ont toutes les raisons de faire de même, de façon à détecter précocement les déséquilibres de leurs patients insuffisants cardiaques.
Analyse échographique classique de la diastole : évaluation pronostique
L’analyse simple du flux transmitral ne permet pas une évaluation des pressions de remplissage mais a une forte valeur pronostique (figures 2 et 3) et doit, à ce titre, être mise en œuvre systématiquement. Le flux mitral doit être enregistré entre les extrémités des feuillets valvulaires, à l’endroit où les vitesses sont les plus élevées car c’est là que la reproductibilité est la meilleure. Cette analyse ne doit pas être réalisée en cas de sténose mitrale, de prothèse mitrale ou d’antécédent de plastie mitrale.
Figure 2. Exemple de flux mitral non restrictif.
Figure 3. Exemple de flux mitral restrictif.
Temps de décélération de E
On doit mesurer, chez tous les patients, le temps de décélération de l’onde E du flux mitral (TDE) : on trace, le long de la décélération du flux, la tangente entre le sommet de l’onde E et la ligne de base. Un temps de décélération court (< 140 ou 125 ms) est associé à un mauvais pronostic (le risque de mortalité est multiplié par 4). Cela est largement confirmé dans des analyses multivariées récentes. De plus, si chez un patient qui a un temps de décélération court, le traitement conduit à un allongement du temps de décélération, le pronostic est considérablement amélioré alors qu’il est très mauvais chez les patients dont le temps de décélération reste court.
E/A
Chez les patients en rythme sinusal, le rapport entre l’amplitude de l’onde E et l’amplitude de l’onde A a, aussi, une valeur pronostique (quand on exclut les jeunes et les grands sportifs) : un rapport E/A < 1 est associé à un bon pronostic alors qu’un rapport E/A > 2 est associé à un mauvais pronostic.
Les profils
La combinaison du rapport E/A et du temps de décélération permet de définir deux types de flux mitral et de classer les nombreux patients qui ont un rapport E/A compris entre 1 et 2 :
• le profil non restrictif avec E/A < 1 ou E/A compris entre 1 et 2 avec un TDE long,
• le profil restrictif avec E/A > 2 ou E/A compris entre 1 et 2 et TDE court.
De nombreuses études ont établi la forte valeur pronostique de cette classification facile à mettre en œuvre : bon pronostic pour le profil non restrictif, mauvais pronostic pour le profil restrictif. De même, la valeur pronostique des changements de profil en cours de traitement a été rapportée par plusieurs équipes.
Ces considérations fournissent des arguments supplémentaires pour répéter les analyses classiques de la diastole, tout en gardant à l’esprit que ces approches ne fournissent pas une évaluation des pressions de remplissage.
Nouveaux outils échographiques : évaluation des pressions de remplissage gauches
Le flux transmitral est déterminé pour une part par les pressions dans l’oreillette gauche et donc la volémie. Il est, de ce fait, influencé par la rétention hydrosodée de l’IC et par les diurétiques. Il dépend aussi de la relaxation du ventricule gauche. Cette double détermination explique les corrélations faibles retrouvées entre les pressions de remplissage et les paramètres diastoliques classiques. Pour résoudre cette équation à deux inconnues, il est absolument nécessaire de combiner deux mesures indépendantes (figures 4 et 5).
Figure 4. Exemple de rapport E/Ea normalisé sous traitement. Il est < 10.
Figure 5. Exemple de rapport E/Vp élevé avant traitement > 2.
Trois approches sont disponibles et validées :
• le Doppler tissulaire à l’anneau,
• la vitesse de propagation du remplissage dans le ventricule,
• l’analyse du flux veineux pulmonaire.
Les deux premières comportent, concrètement, une analyse de la relaxation ventriculaire.
Le Doppler tissulaire à l’anneau est une forme de Doppler pulsé. Il est enregistré en incidence apicale. Les mesures spectrales sont souvent plus exactes que les mesures en Doppler couleur car ces dernières sous-estiment les valeurs dès que le signal est de mauvaise qualité. En incidence 4 cavités, les valeurs septales sont parfois très différentes des valeurs apicales ce qui conduit à préférer des valeurs moyennes.
L’onde Ea visible sur le Doppler tissulaire est corrélée aux fonctions ventriculaires : elle est liée à la valeur de la dp/dt négative, à la constante tau de relaxation et au volume télésystolique indexé, ce qui pourrait expliquer la valeur pronostique péjorative d’une onde Ea très abaissée. En divisant l’amplitude de l’onde E du flux par l’amplitude de l’onde Ea tissulaire, on obtient un index (E/Ea) fortement corrélé aux pressions de remplissage et dont les variations reflètent les variations des pressions de remplissage. Cette approche a été validée aussi bien sur des ventricules dilatés que sur des ventricules hypertrophiques.
La vitesse de propagation intraventriculaire gauche du remplissage est mesurée par voie apicale en réalisant un TM couleur sur le flux mitral. Un décalage de la ligne de base vers le haut permet d’obtenir assez aisément une pente qui mesure directement cette vitesse. Un bon alignement est indispensable. Cette pente est globalement reproductible quand les valeurs sont abaissées ; elle est beaucoup plus variable quand les valeurs sont normales. Elle est directement déterminée par les gradients de pression intraventriculaires gauches. Elle est un reflet des fonctions ventriculaires puisqu’elle est corrélée à la dp/dt négative et à la constante tau de relaxation.
Le rapport entre l’amplitude E du flux protodiastolique et la vitesse de propagation du flux de remplissage donne un index (E/Vp) qui est corrélé avec les pressions de remplissage en cas de dilatation du ventricule gauche.
Le rapport E/Ea et le rapport E/Vp peuvent comporter un piège quand les pressions de remplissage sont basses chez un patient dont la relaxation est altérée : dans ce cas, il peut exister, sur le flux mitral, une onde A exclusive que seule une analyse attentive de la chronologie par rapport au complexe QRS permettra d’identifier.
Le rapport E/Ea et le rapport E/Vp peuvent donner des informations discordantes. C’est dans ces cas que l’analyse du flux veineux pulmonaire fournit une information supplémentaire chez les patients en rythme sinusal. Le flux veineux pulmonaire est enregistré par voie apicale, en se guidant sur le Doppler couleur.
L’existence d’une onde A pulmonaire, durant plus longtemps que l’onde A mitrale, est le témoin de pressions de remplissage augmentées.
Échographie de la veine cave et mesure des pressions de remplissage droites
En sus des pressions de remplissage du ventricule gauche, l’analyse de la pression moyenne dans l’oreillette droite est importante pour certains diagnostics et pour le suivi des insuffisants cardiaques (figures 6 et 7).
Figure 6. Image d’une veine cave inférieure dilatée par voie sous-costale.
Figure 7. Echo TM de la veine cave inférieure. En haut : surcharge avec une VCI non collabable ; en bas : amélioration après déplétion.
Elle est réalisée par voie sous-costale (voire intercostale si nécessaire) en recherchant un vaisseau qui traverse le foie. Il convient de ne pas confondre la veine cave inférieure avec l’aorte : cette dernière n’a pas de variations respiratoires mais une pulsatilité systolique ; elle est sur la ligne médiane et séparée du foie par un écho dense.
Le diamètre spontané de la veine cave inférieure est une information intéressante mais insuffisante : elle peut être dilatée chez des sujets jeunes et maigres.
Le paramètre le mieux corrélé avec la pression moyenne dans l’oreillette droite et le pourcentage de collapsus de la VCI lors d’un « reniflement ».
Dialogues droite-gauche
Les pressions de remplissage gauche et droite ne sont pas totalement découplées.
Chez certains patients, on peut trouver des pressions de remplissage gauches augmentées alors que les pressions droites sont quasiment normales. Ces patients sont particulièrement éligibles à une augmentation de leur traitement de fond (IEC, ARA II et/ou bêtabloquants).
D’autres patients ont une forte interaction VD-VG avec une augmentation des pressions de remplissage à gauche associée à une forte surcharge droite : le déplacement du septum vers la gauche tend à comprimer le ventricule gauche. Il a été démontré que chez certains patients ayant un flux mitral restrictif, une baisse des pressions droites débouche sur un déplacement du septum vers la droite et une dilatation relative du ventricule gauche.
Échographie et BNP
La valeur pronostique de l’évolution du BNP sous traitement a été bien démontrée dans l’IC mais l’échocardiographie Doppler a été utilisée pour guider le traitement de l’insuffisance cardiaque.
En effet, plusieurs travaux ont montré que les taux de BNP ne sont pas spécifiques de tel ou tel déséquilibre dans l’insuffisance cardiaque. Le BNP est élevé quel que soit le déséquilibre.
Cette élévation peut apparaître aussi bien lors d’une augmentation des pressions droites que lors d’une augmentation des pressions gauches ou d’hypertension artérielle pulmonaire. Une élévation du BNP pousse à majorer le traitement sans proposer d’orientation particulière vers les diurétiques ou le traitement de fond. De même, les taux de BNP n’aident guère dans la gestion des difficultés fréquentes que sont une élévation de la créatininémie, une hypotension, une toux ou une courbe de poids difficile à interpréter.
Augmentation de la créatininémie : des pressions trop basses ?
De nombreux médecins traitants ont une réaction inquiète devant une élévation de la créatininémie chez un insuffisant cardiaque sous IEC. IL faut rappeler que les néphrologues utilisent largement les IEC chez des insuffisants rénaux.
Devant une élévation modérée de la créatininémie, plusieurs hypothèses doivent être envisagées avant d’évoquer les risques liés à une éventuelle sténose de l’artère rénale, en particulier, une élévation « normale » et, surtout, une hypovolémie. Dans ce contexte, l’évaluation échographique des dimensions de la veine cave sera d’un très grand intérêt : une veine cave collabée conduira à diminuer les doses de diurétiques, voire à élargir le régime sans sel.
Accessoirement, chez des patients hospitalisés sous diurétiques par voie intraveineuse, le suivi de la veine cave permet d’anticiper le relais per os et d’éviter des déplétions excessives.
Hypotension : suspecter une déplétion excessive ?
Les chiffres de tension artérielle sont souvent mis en avant pour expliquer une interruption de l’escalade thérapeutique en ce qui concerne les traitements de fond.
Du côté des patients, une explication des bénéfices liés à une hypotension modérée est souvent de nature à aider la reprise de la marche en avant.
Pour les hypotensions plus importantes (schématiquement, une pression systolique < 100-105 mmHg), une réévaluation échographique permet de discriminer :
• les patients qui ont des pressions de remplissage droite ou gauche trop basses justifiant une baisse des diurétiques ;
• les patients chez lesquels un traitement médicamenteux bien conduit mais inefficace conduira à envisager d’autres solutions thérapeutiques.
Toux : des pressions de remplissage trop hautes ?
Là encore, une mesure des pressions de remplissage, en particulier des pressions de remplissage à gauche, est de nature affirmer ou mettre en doute l’intolérance aux IEC : une toux qui reste associée à des pressions de remplissage gauche très élevées doit faire reprendre l’analyse clinique à la recherche d’autres éléments en faveur d’un subœdème pulmonaire. Si tel est le cas, la poursuite des IEC associée à une majoration des diurétiques risque d’être plus efficace que la disqualification indue d’une classe thérapeutique majeure.
Échographie et suivi du poids : la complémentarité
Le suivi du poids par le patient lui-même reste une des pierres angulaires de la prise en charge des insuffisants cardiaques. Néanmoins, la détermination du poids idéal — le poids sec cher aux néphrologues — mérite, au début de la prise en charge, quelques mesures échographiques car la clinique peut s’avérer trompeuse. De même, au cours du suivi, une réévaluation du poids sec semestrielle ou annuelle permettra de prendre en compte les éventuelles modifications de la masse grasse et/ou de la masse musculaire. Cette définition précise du poids sec sera une base importante pour tous les patients qui adaptent eux-mêmes leur diurétique, comme le suggèrent les recommandations de la Société européenne de cardiologie.
Ainsi l'échographie, pierre angulaire du diagnostic des insuffisances cardiaques apporte-t-elle également une aide objective au choix et à l'ajustement du traitement.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :