Coronaires
Publié le 12 mai 2009Lecture 16 min
Pourquoi rechercher l'ischémie asymptomatique chez le patient à haut risque ?
P. DOS SANTOS, Hôpital Haut Lévêque, Pessac
Les épisodes d’ischémie silencieuse sont particulièrement fréquents chez les patients atteints de maladie coronarienne, symptomatiques ou non. Leur impact pronostique doit être considéré comme strictement équivalent à celui des épisodes ischémiques accompagnés de manifestations cliniques. Il est donc recommandé de dépister leur existence, particulièrement sur des groupes de patients à haut risque totalement asymptomatiques, chez lesquels la prévalence de l’ischémie myocardique peut dépasser 20 % et l’existence d’une coronaropathie être totalement ignorée. Le dépistage de l’ischémie chez les patients asymptomatiques doit privilégier les tests de provocation par l’effort. La prise en charge doit insister sur le contrôle des facteurs de risque, particulièrement le diabète et l’hypertension artérielle, et la réduction contrôlée des manifestations ischémiques en respectant un arbre décisionnel finalement assez similaire à celui suivi chez les patients symptomatiques.
Problématique
C’est au début des années 1970 que les études confirmant et quantifiant l’existence d’épisodes d’ischémie myocardique en l’absence de manifestations cliniques, notamment précordialgiques, et s’appuyant sur l’enregistrement continu ambulatoire de l’électrocardiogramme, ont connu leur premier essor. Ces travaux initiaux ont rapidement conduit à la définition du syndrome d’ischémie myocardique silencieuse (IMS).
Depuis, il a été maintes fois démontré que les patients souffrant d’une maladie coronarienne connue et décrivant des épisodes angineux présentent également des épisodes d’ischémie silencieuse, particulièrement lors d’élévations de la pression artérielle ou de la fréquence cardiaque. Certaines études ont même rapporté que près de 90 % des épisodes d’ischémie pouvaient être « silencieux ».
Il est maintenant reconnu que les patients présentant des épisodes fréquents et prolongés d’ischémie silencieuse ont plus volontiers une maladie pluritronculaire et que les épisodes ischémiques, qu’ils soient symptomatiques ou non, ont la même signification pronostique.
Par ailleurs, d’innombrables études ont montré que l’existence d’épisodes d’ischémie myocardique chez des patients par ailleurs totalement asymptomatiques est associée à une incidence accrue d’événements cardiovasculaires. Il est depuis commun de classer les patients manifestant des signes d’ischémie myocardique silencieuse en trois types :
- le type I caractérise les patients totalement asymptomatiques qui n’ont jamais présenté la moindre manifestation angineuse ou fait d’infarctus du myocarde ;
- le type II caractérise les patients asymptomatiques ayant survécu à un infarctus du myocarde et manifestant des signes d’ischémie myocardique silencieuse lors de tests de provocation ou de dépistage ;
- le type III caractérise les patients souffrant d’angine de poitrine et présentant également des épisodes d’ischémie silencieuse.
Parmi ces trois types, seuls les deux premiers regroupent des patients totalement asymptomatiques, alors que les deux derniers regroupent les patients porteurs d’une maladie coronaire déjà connue.
Alors que l’intérêt pronostique de la détection de l’IMS est maintenant clairement établi chez les patients hospitalisés pour un syndrome coronarien aigu ou souffrant d’angor stable, son indication chez des sujets totalement asymptomatiques est discutée. Les études cliniques réalisées dans le domaine de l’IMS depuis plus de 20 ans, sa prévalence, son pronostic, ses facteurs de risque, ont clairement établi le besoin de définir des stratégies pour sa détection dans des sous-groupes particuliers de patients, et plus particulièrement chez les diabétiques, les hypertendus et les personnes âgées.
Les résultats de ces études, dont certaines insistent sur l’importance pronostique de l’IMS chez des sujets par ailleurs totalement asymptomatiques, ont conduit l’American Heart Association à recommander un test d’effort pour tout homme de plus de 45 ans ou toute femme de plus de 55 ans, apparemment en bonne santé, souhaitant s’engager dans un programme d’entraînement physique, même en l’absence de facteur de risque.
Cependant, l’intérêt d’un dépistage de l’IMS en routine, chez des sujets asymptomatiques apparemment « sains » reste un sujet de débats acharnés. La persistance de la controverse provient largement de ce que les stratégies de détection ont souvent été développées de manière non optimale, sur des groupes de patients ayant une probabilité prétest de maladie coronaire faible. Ainsi, il apparaît qu’une stratégie de dépistage resserrée, appropriée, pourrait identifier les sujets à haut risque d’événement cardiovasculaire et déboucher sur des stratégies de prise en charge thérapeutique. À ce titre, l’étude de Laukkanen et coll., publié en 2001, a étudié la valeur pronostique de l’ischémie silencieuse détectée par un test d’effort chez 243 hommes âgés de 53 ans en moyenne. Comparée à la population témoin, la population avec IMS présentait un cholestérol-LDL et une tension artérielle systolique plus élevée. L’étude montre que l’existence d’une ischémie silencieuse chez ces patients est associée à une plus forte incidence d’événements cardiovasculaires et ce, d’autant plus que les patients étaient par ailleurs fumeurs (multiplication du risque relatif [RR] de mortalité cardiovasculaire par 5,9), hypertendus (multiplication du RR de mortalité cardiovasculaire par 4,7) ou hypercholestérolémiques (multiplication du RR de mortalité cardiovasculaire par 3,8).
Ischémie silencieuse ou pas : quelle importance ?
Bien que la plupart des études passées s’intéressant au pronostic de la coronaropathie et à l’impact des stratégies thérapeutiques aient privilégié l’inclusion de patients symptomatiques ou ayant un antécédent d’infarctus du myocarde, les données d’études plus récentes ont montré qu’un épisode d’ischémie sans symptôme ne doit pas être considéré comme moins dangereux qu’un épisode avec manifestation angineuse.
Il apparaît clairement que la présence ou non de manifestations douloureuses lors d’un test d’effort positif ne modifie en rien le pronostic et que ce dernier n’est déterminé que par l’ischémie.
Dans une étude utilisant la scintigraphie myocardique, Klein J et coll. ont montré que la sévérité et l’étendue des manifestations ischémiques n’étaient statistiquement que très faiblement augmentées en cas de symptômes. Enfin, des études réalisées chez des victimes de mort subite ou des survivants d’arrêt cardiaque n’ont pas montré de différence dans l’étendue des lésions coronariennes selon la présence ou non d’une symptomatologie angineuse préalable. L’ensemble de ces données suggère fortement que le pronostic cardiovasculaire en cas de coronaropathie est déterminé par le niveau d’ischémie, indépendamment de l’existence de symptômes.
Mécanismes responsables du risque associé à l’ischémie silencieuse chez les patients asymptomatiques
Le mécanisme précis par lequel l’ischémie silencieuse produit ses effets délétères chez les sujets asymptomatiques apparemment « sains » est imparfaitement élucidé. Plusieurs hypothèses peuvent cependant être émises. Il est communément admis que la présence de signes d’ischémie lors d’un test de provocation identifie des patients souffrant (sans symptôme) d’une coronaropathie.
Bien que l’ischémie soit généralement la conséquence d’une lésion sténosante limitant le flux, l’athérosclérose est un processus diffus associant des plaques à diverses phases de progression ou de stabilisation, de composition lipidique ou en cellules inflammatoires variable déterminant in fine une probabilité de rupture et d’événement thrombotique indépendant des symptômes.
L’ischémie silencieuse peut également être l’inducteur d’événements rythmiques ventriculaires graves, particulièrement s’il s’y associe un substrat favorable (hypertrophie primitive ou secondaire, dysfonction ventriculaire).
Enfin, des épisodes répétés, rapprochés et prolongés d’ischémie silencieuse sont susceptibles d’engendrer une déplétion du contenu cardiomyocytaire en ATP, une élévation du contenu en calcium et de favoriser les phénomènes de mort cellulaire.
Prévalence et diagnostic de l’ischémie myocardique silencieuse
Les valeurs de la prévalence de l’IMS rapportées dans la littérature varient de 10 à près de 60 %. L’extrême largeur de cette fourchette s’explique sans conteste par le fait que ces études ont étudié des groupes de patients différents, utilisé des critères de définition et des stratégies de détection de l’IMS différents allant de l’électrocardiogramme de repos à la coronarographie, en passant par le test d’effort, l’échocardiographie de stress et la scintigraphie.
La plupart de ces études soulignent l’importance du sexe.
L’incidence de l’IMS est plus élevée chez l’homme que chez la femme non ménopausée. Cette différence, cependant, s’atténue rapidement après la survenue de la ménopause. Elle s’explique en partie par des nuances dans la distribution des facteurs de risque en fonction du sexe. En effet, l’association entre dyslipidémie et maladie coronarienne est plus faible chez la femme que chez l’homme, alors que la prévalence de l’hypertension chez la femme augmente rapidement après la ménopause pour atteindre près de 80 % après 75 ans.
L’intérêt (Bayésien) de cibler une population à haut risque
L’intérêt de la détection de l’IMS résulte du bénéfice que le patient pourrait tirer de son traitement, de l’amélioration globale de la prise en charge de la maladie et de son coût par la prévention des événements cardiovasculaires dans une population donnée.
Il est donc fondamental de cibler une population dans laquelle la prévalence de la maladie est forte pour que la stratégie de dépistage soit rentable.
Considérons dans un premier temps une stratégie de détection performante, offrant une sensibilité de 80 % et une spécificité de 90 %, appliquée à une population de 2000 patients où la prévalence de la maladie coronarienne est de 5 % (figure 1). On doit statistiquement avoir dans cette population 100 patients atteints de maladie coronarienne parmi lesquels 80 seront détectés (vrais positifs) ; 1 900 patients, statistiquement, n’ont pas la maladie, parmi lesquels 190 vont conduire à un test positif (faux positifs). Ainsi, la valeur prédictive positive de la stratégie de détection est de 80/(190 + 80) = 0,3. Une telle stratégie pourrait donc conduire à un traitement par excès ou à la prescription abusive d’explorations invasives chez 70 % des patients détectés. L’application de la même stratégie de détection sur une population où la prévalence de la maladie est de 20 % conduirait à une valeur prédictive positive de 67 %.
Figure 1. Intérêt de cibler une population dans laquelle la prévalence de la maladie est forte pour que la stratégie de dépistage soit rentable.
La figure illustre l’effet d’une augmentation de la prévalence de la maladie dans la population testée de 5 % (partie gauche) à 20 % (partie droite) sur la valeur prédictive d’une stratégie de dépistage performante ayant une sensibilité de 80 % et une spécificité de 90 %. Dans le cas ou la prévalence est de 5 %, on s’attend statistiquement à avoir, dans une population de 2 000 patients, 100 patients atteints de maladie coronarienne, parmi lesquels 80 seront détectés (vrais positifs) ; 1 900 patients, statistiquement, n’ont pas la maladie, parmi lesquels 190 vont conduire à un test positif (faux positifs). Ainsi, la valeur prédictive positive de la stratégie de détection est de 80/(190 + 80) = 0,3. L’application de la même stratégie de détection sur une population ou la prévalence de la maladie est de 20 % conduirait à une valeur prédictive positive de 67 %.
Quelle stratégie diagnostique ?
L’enregistrement ambulatoire de l’électrocardiogramme
Il va de soi que la détection de l’IMS chez un patient asymptomatique ne peut s’envisager que par l’emploi de tests non invasifs. L’intérêt de la détection de l’IMS par un enregistrement électrocardiographique ambulatoire de 24 à 72 heures a été largement évalué chez des patients asymptomatiques. Le diagnostic de l’IMS repose généralement sur l’enregistrement d’un épisode de décalage du segment ST d’au moins 1 mm d’amplitude, pendant au moins 1 minute. La signification pronostique de l’observation d’une telle anomalie a pu être établie. En effet, l’observation de ce type de modifications lors de l’enregistrement ambulatoire de l’électrocardiogramme a permis, dans certaines études, d’identifier une sous-population de patients à risque accru de faire des événements cardiovasculaires.
Cette stratégie de dépistage, souffrant d’un déficit de reproductibilité et de difficultés techniques pratiques imparfaitement résolues, est cependant largement mise en défaut chez les patients présentant des anomalies de l’électrocardiogramme de repos (anomalie de la repolarisation, bloc de branche, syndrome de Wolf Parkinson White), les patients prenant de la digoxine, les femmes, ou en cas d’antécédents de revascularisation. De plus le manque de cohérence entre les études ne permet pas de faire de cette technique un indicateur pronostique suffisamment fiable pour servir de base à des stratégies thérapeutiques. Elle demeure cependant d’un grand intérêt pour les patients inaptes à l’exercice ou suspects de manifestations d’angor spastique.
Les méthodes de provocation par le stress
Ainsi, l’emploi d’un test de provocation par un stress, plutôt d’effort que pharmacologique, éventuellement couplé à une imagerie échocardiographique ou scintigraphique, est préférable. Un épisode d’ischémie silencieuse induit par l’effort est l’indicateur de maladie coronarienne le plus puissant chez l’homme, quels que soient les facteurs de risque par ailleurs. Ce type de test, en plus de sa positivité ou de sa négativité, permet également de recueillir des facteurs pronostiques additionnels comme la durée et la puissance de l’effort soutenu, la pression artérielle et la fréquence cardiaque atteinte, l’étendue du territoire ischémique…
Le test de provocation de l’ischémie par l’effort peut donc identifier les hommes asymptomatiques à haut risque de pathologie coronarienne, et qui pourraient bénéficier de mesures de prévention ou de traitement.
Les défauts de perfusion détectés par la scintigraphie myocardique au thallium, comme les altérations de la contraction segmentaire visualisées lors de l’échocardiographie de stress, sont maintenant des indicateurs reconnus d’ischémie transitoire, même en l’absence de douleur ou de modification de l’électrocardiogramme. Ils complètent les arguments électrocardiographiques en apportant la preuve de leur origine ischémique et ont apporté la démonstration que la sévérité des événements ischémiques n’est pas corrélée à l’induction d’une manifestation angineuse.
Quels sont les patients à tester prioritairement ?
Ischémie myocardique silencieuse et diabète
La maladie coronarienne est la première cause de mortalité et de morbidité chez les patients diabétiques. Elle est aussi une des complications premières du diabète. Sa prévalence y est plus élevé que dans la population non diabétique et son pronostic plus sombre. L’IMS, comme les sténoses coronariennes totalement asymptomatiques sont 2 à 7 fois plus fréquentes en cas de diabète. De plus, elle confère une valeur prédictive d’événements cardiovasculaires plus élevée que tous les autres facteurs de risque classiques, pris isolément ou en combinaison. Ainsi, la détection de l’ischémie silencieuse chez le diabétique peut fournir les bases d’une optimisation de la stratégie de prévention, de traitement et de suivi des patients.
Dans le cas du diabète de type 1, une étude de Sultan et coll. indique que l’identification d’antécédents familiaux de maladie coronarienne, d’une artériopathie oblitérante périphérique ou d’une microangiopathie, permet de discerner une population à haut risque de patients asymptomatiques susceptible de bénéficier d’une détection systématique de l’IMS par scintigraphie myocardique.
La prévalence de la maladie coronarienne est particulièrement élevée chez les patients diabétiques de type 2 et celle de l’IMS dépasse vraisemblablement 25 % après 60 ans chez les sujets asymptomatiques.
Janand-Delene et coll. recommandent un dépistage systématique de l’IMS chez les sujets diabétiques de type 2 de sexe masculin, dont l’ancienneté du diabète dépasse 10 ans (ou moins en cas d’autres facteurs de risque associés), chez lesquels la prévalence de l’IMS dépasse 20 %.
Une étude de Araz et coll montrant que la prévalence de l’IMS chez les diabétiques de type 2 est influencée par le sexe, l’existence d’une rétinopathie et le niveau d’HbA1c, suggère que l’IMS devrait être systématiquement recherchée chez les sujets masculins dont le diabète est mal contrôlé et présentant des signes de rétinopathie.
D’autres travaux ont pu mettre en évidence le rôle aggravant de l’hypertension artérielle.
Le problème posé par la haute prévalence de l’IMS chez les patients diabétiques à conduit l’American Diabetes Association et l’American College of Cardiology à édicter des recommandations pour son dépistage dans ce contexte (encadré).
La dysfonction érectile est aussi une situation devant inciter à la prudence. Gazzaruzo et coll. ont mis en évidence que la présence d’une dysfonction érectile chez des sujets présentant un diabète de type 2 non compliqué multiplie par 8 la prévalence de l’IMS. Une détection systématique pourrait donc être recommandée dans ce cas, particulièrement dans la perspective d’un traitement par vasodilatateurs.
D’autres critères à prendre en compte dans la décision de rechercher une IMS chez un diabétique de type 2 sont une pression pulsée élevée et l’existence d’une microalbuminurie. L’appréciation de l’intérêt d’autres marqueurs comme les molécules d’adhésion, la Lp(a), les paramètres de l’inflammation, l’homocystéine, la fonction endothéliale, requiert d’autres études.
Lorsqu’une IMS est détectée chez un patient diabétique, la prise en charge thérapeutique doit être réévaluée dans l’optique d’une maîtrise plus stricte (agressive) des facteurs de risque et d’un meilleur contrôle glycémique.
La prescription d’un traitement antiagrégant par aspirine devra être considérée, ainsi que celle d’un traitement par bêtabloquant et inhibiteur de l’enzyme de conversion. L’indication d’une coronarographie dans l’optique d’une revascularisation sera discutée sur la base des critères de sévérité de l’ischémie et de son étendue lors des tests de provocation.
Ischémie myocardique silencieuse et insuffisance rénale
L’insuffisance rénale chronique et son corollaire, la dialyse, sont associés à une élévation de la mortalité et de la morbidité cardiovasculaire. L’ischémie myocardique, symptomatique ou non, compliquée ou non d’arythmies, est fréquente lors de la dialyse qui réduit l’apport en oxygène au myocarde et augmente sa demande. Des études prospectives sont nécessaires pour apprécier l’exacte prévalence de l’IMS dans ce contexte, établir sa valeur pronostique et définir les implications thérapeutiques.
Ischémie myocardique silencieuse et hypertension
L’hypertension artérielle et ses perturbations associées (augmentation de la demande en oxygène du myocarde, hypertrophie ventriculaire gauche, augmentation des résistances artérielles, diminution de la réserve de vasodilatation coronaire, etc.) engendrent des conditions favorables à la survenue d’épisodes d’IMS. Dans ce contexte, il a été montré que la prévalence de l’IMS augmente avec la tension artérielle. Elle a été estimée par Holter ECG chez des sujets de 50 ans environ à 26,2 % en cas d’hypertension artérielle légère a modérée, 18,8 % en cas d’hypertension par effet blouse blanche et 6,4 % chez les patients à pression artérielle normale. Comme attendu, ces prévalences sont significativement augmentées par l’association au diabète. Dans une autre étude réalisée par épreuve d’effort et Holter ECG, la prévalence de l’IMS chez des patients en hypertension légère à modérée, asymptomatiques par ailleurs, était estimée à 15 %.
Contrairement à ce qui était observé pour le diabète, les épisodes d’IMS étaient plus fréquents chez la femme que chez l’homme.
Les critères cliniques à prendre en compte comme facteurs prédictifs d’IMS sont :
– un indice de Sokolow > 3,5 mV,
– le tabagisme, une pression pulsée > 60 mmHg,
– l’atteinte d’un organe cible.
Ischémie myocardique silencieuse et vieillissement
La prévalence de l’IMS détectée par Holter ECG ou les tests de provocation chez la personne âgée varie de 20 à 70 %. Ces patients ont une incidence particulièrement élevée d’événements cardiovasculaires et une mortalité accrue, ce qui justifie leur identification en vue d’une prise en charge diagnostique, préventive et curative agressive.
Ischémie myocardique silencieuse et hypercholestérolémie familiale
Dans une étude de cohorte soumise à des tests d’effort, Descamps et coll. ont estimé à 52 % la prévalence de l’IMS dans une population d’hommes souffrant d’hypercholestérolémie familiale. La prévalence chez les patients totalement asymptomatiques était de 20 %. Dans 75 % des cas, ces patients étaient atteints d’une maladie coronarienne sévère ayant conduit à une procédure de revascularisation chez 66 % d’entre eux.
Ces résultats plaident fortement en faveur d’un dépistage systématique de l’IMS après l’âge de 25 ans dans ce contexte.
Implications pratiques
Les conséquences pronostiques particulièrement délétères de l’IMS soulèvent des questions de première importance. La première est évidemment : quels patients doit-on sélectionner pour les « soumettre » à un test de détection ? La seconde est : que faut-il faire pour les patients chez lesquels le test est positif de manière à prévenir le risque d’événements futurs ?
Qui dépister ?
La première question est particulièrement délicate et se heurte d’emblée à la question du coût de la stratégie de dépistage. Il n’est évidemment pas possible, ni raisonnable, de soumettre tous les hommes d’âge moyen asymptomatiques à un test de détection. Cependant, sur la base des performances reconnues des stratégies de détection de l’ischémie myocardique par un test d’effort et de l’estimation de la prévalence de l’ischémie silencieuse dans certains groupes de patients à risque, il peut paraître sensé de proposer un test de dépistage systématique à des sujets asymptomatiques ayant au moins deux facteurs de risque d’athérosclérose. Une telle stratégie devrait non seulement éviter les tests inutiles chez des patients à faible risque, mais aussi réduire le risque de faux positifs en sélectionnant une population où la prévalence de l’IMS avoisine ou dépasse les 20 %.
Confirmer la réalité de l’ischémie
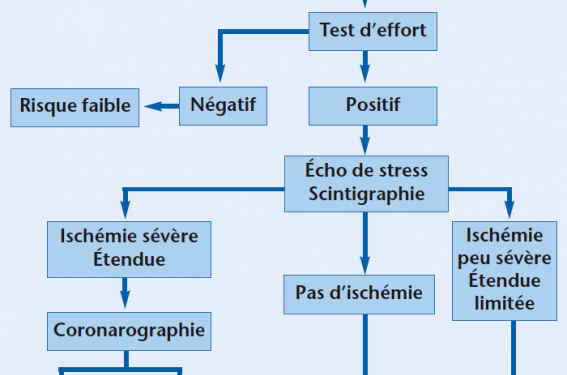
Une fois l’ischémie silencieuse détectée, il est généralement recommandé d’apporter confirmation par une technique d’imagerie, scintigraphique ou échocardiographique, selon l’expertise locale (figure 2). En plus de l’apport d’une confirmation, ces techniques procurent également des indices pronostiques et de sévérité de l’ischémie pouvant orienter la prise en charge thérapeutique de manière plus ou moins agressive. Ainsi, l’indication d’une coronarographie doit être réservée aux patients à haut risque, identifiés par les techniques d’imagerie, de manière à éviter des procédures superflues susceptibles de générer des coûts inutiles et des risques injustifiés, particulièrement pour un patient asymptomatique.
Figure 2. Proposition d’arbre décisionnel pour la recherche et la prise en charge d’une ischémie myocardique silencieuse.
Quelle prise en charge ?
Une fois le diagnostic et le risque bien établis, se pose la question de la stratégie de prise en charge. L’action première dans ce contexte doit s’orienter vers une prise en charge volontariste des facteurs de risque associant des mesures d’éducation thérapeutique destinées à corriger durablement les comportements à risque, à un traitement pharmacologique adapté centré sur le contrôle de la tension artérielle, du cholestérol et du diabète.
La réduction du nombre et de la durée des épisodes d’IMS peut par ailleurs être obtenue par diverses classes thérapeutiques ayant montré leur efficacité. Nous citerons ici les bêtabloquants, les calcium-bloqueurs (l’association bêtabloquant + calcium-bloqueur ne paraissant pas supérieure au bêtabloquant seul), les inhibiteurs de l’enzyme de conversion, l’aspirine, les statines. Dans la majorité des cas, le traitement réduit de moitié environ la durée des événements ischémiques. Les bêtabloquants semblent cependant supérieurs aux autres classes sur ce critère en réduisant la durée des épisodes ischémiques de 75 % environ. L’effet de ces traitements sur la morbi-mortalité dans ce type d’indication reste à démontrer par des études futures qui permettront d’adopter une attitude raisonnée s’appuyant sur les canons de la médecine fondée sur les preuves.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :







