Une lésion, Deux attitudes
Publié le 28 fév 2009Lecture 6 min
Angioplastie primaire : stent actif ou non actif ?
P. COLIN, J. ARMENGAUD, P. FOURNIER, Clinique Esquirol-Saint-Hilaire, Agen
Il est désormais bien établi que lors d’un infarctus aigu (IDM), l’angioplastie primaire est supérieure à la thrombolyse pour réduire les décès et les récidives ischémiques. Dans la grande majorité des cas, l’angioplastie en phase aiguë d’infarctus se termine par l’implantation d’un stent permettant de diminuer les risques de nouvelles interventions.
En pratique clinique courante, les deux types de stents disponibles, actifs ou non actifs, sont implantés. Les bons résultats des stents non actifs sont connus et leur principale limite aussi : la resténose, cette dernière n’étant pas toujours aussi anodine qu’on le dit parfois.
Deux études ont en effet rapporté une association entre resténose et risque de décès et d’infarctus du myocarde(1,2). Connaissant l’efficacité des stents actifs pour réduire la resténose, la tentation est grande de les utiliser à la phase aiguë de l’IDM. Plusieurs éléments se sont opposés ou s’opposent encore à l’implantation en routine de stents actifs lors d’un IDM :
• La majorité des études randomisées qui ont étudié les stents actifs ont exclu les patients à la phase aiguë de l’IDM.
• Un risque potentiellement accru de thrombose de stent actif (en particulier dans les 24 premières heures et les 30 premiers jours suivant l’implantation) a été envisagé. L’activation des fonctions plaquettaires associée au syndrome coronaire aigu et couplée à l’endothélialisation tardive ou absente des stents actifs (et donc à l’exposition de la plaque à des facteurs pro-inflammatoires et prothrombotiques) explique cette crainte.
• L’implantation d’un stent actif en phase aiguë d’IDM est hors LPPR.
• Enfin, étant donné la nécessité de poursuivre la bithérapie antiagrégante plaquettaire 12 mois après l’implantation de stents actifs, certains angioplasticiens soulèvent la difficulté d’évaluer en urgence le risque hémorragique à long terme du patient ainsi que sa capacité d’observance thérapeutique au long cours.
Discussion
Les études
Plusieurs études randomisées comparant les stents actifs aux stents non actifs dans l’IDM ont été récemment publiées. Leurs effectifs sont réduits et n’ont pas toujours un pouvoir statistique suffisant pour évaluer un risque rare tel que la mortalité. De plus, leurs résultats sont discordants. D’où l’intérêt de la métaanalyse publiée par Kastrati et al. en 2007(3) qui porte sur 8 essais randomisés comparant les stents actifs (paclitaxel et sirolimus) aux stents non actifs chez 2 786 patients avec un IDM. Après un suivi de 1 à 2 ans, leurs résultats montrent une réduction significative du taux de réintervention avec les stents actifs (- 60 %), mais pas de différence significative sur le taux de décès et de nouvel IDM. Dans cette métaanalyse ne figuraient pas les résultats de l’étude HORIZONS-AMI.
Ceux-ci ont été présentés au TCT 2008. Cet essai a randomisé 3 006 patients qui ont reçu soit un stent au paclitaxel, soit un stent non actif. La durée de la bithérapie antiagrégante était d’au moins 1 an dans les deux bras de l’étude. Après un suivi de 1 an, le stent actif diminue de 41 % les TLR. La survenue de décès toute cause, d’infarctus, d’accident vasculaire cérébral (AVC) ou de thrombose de stent est équivalente quel que soit le type de stent implanté.
Fin septembre 2008, L. Mauri et al. ont publié dans le New England Journal of Medicine(4) les données du registre des infarctus de l’état du Massachusetts chez 7 217 patients traités entre avril 2003 et septembre 2004. Cette étude a été réalisée à partir des données très complètes accumulées par le département de santé publique de l’état du Massachussetts. Les éléments cliniques et les procédures ont été colligés de façon prospective et les taux de mortalité, d’IDM et de revascularisation par angioplastie ou pontage étaient précisés. Après un suivi de 2 ans, la mortalité est significativement réduite dans le groupe stent actif (8,5 % vs 11,6% ; p = 0,008) de même que le taux de TVR.
Le risque de thrombose
Concernant la crainte d’un risque accru de thrombose de stent actif à la phase aiguë de l’IDM, on peut être rassuré. Que ce soit les études randomisées ou les registres publiés, tous aboutissent à la même conclusion : il n’y pas de sur-risque de thrombose de stent et l’utilisation de stent actif à la phase aiguë d’un IDM est sûre.
L’inscription LPPR
Les médecins de la CPAM (au moins ceux que l’on a rencontrés…) reconnaissent volontiers le décalage qui existe entre les études qui démontrent le bénéfice clinique d’un traitement et la prise en charge du remboursement par inscription à la LPPR. Pour les dispositifs médicaux implantables, dont les stents actifs en phase aiguë d’infarctus, ils nous proposent de justifier l’implantation d’après les résultats d’études multicentriques publiées dans des revues internationales à comité de lecture ; cela devant être noté dans le compte rendu de la procédure. Par exemple : « Succès de désobstruction de l’IVA proximale avec implantation d’un stent actif d’après les résultats de l’étude TYPHOON ».
Le risque hémorragique
Enfin, dans le choix du type d’endoprothèse, interviennent aussi deux critères : la capacité d’observance thérapeutique du patient et son risque hémorragique. L’interrogatoire du patient est donc primordial et dans la grande majorité des cas, il peut être réalisé en cours de procédure d’angioplastie y compris en phase aiguë d’IDM.
Conclusion
L’utilisation de stents actifs au sirolimus ou au paclitaxel à la phase aiguë d’un IDM diminue de façon significative le taux de nouvelles revascularisations et n’expose pas à un risque accru de thrombose de stent.
Les dernières études présentées ont montré un taux comparable, voire inférieur de décès avec les stents actifs avec un suivi de 2 à 3 ans. Il ne subsiste donc plus beaucoup de limitations à leur utilisation dans l’IDM.
Il nous semble logique de les implanter chez des patients diabétiques ou lorsque l’on découvre, après désobstruction, une longue lésion, a fortiori en situation proximale.
Il ne faut, bien sûr, pas perdre de vue que la qualité du déploiement du stent est cruciale et que tous nos efforts doivent se concentrer sur ce point.
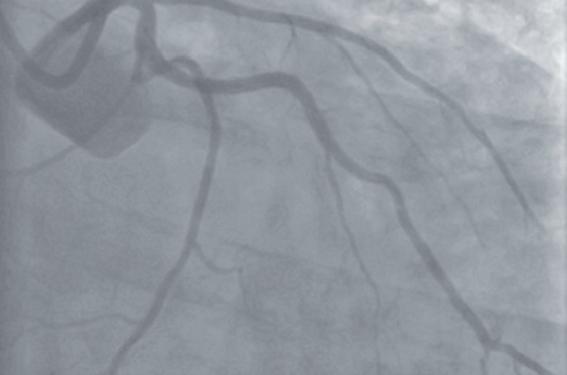
Mr G, pédiatre, est pris en charge en angioplastie primaire à la 2e heure d’évolution d’un IDM antérieur. Le début de la procédure, effectuée par voie radiale, est marqué par une fibrillation ventriculaire externe récupérée par choc électrique. La première injection retrouve une occlusion de l’IVA proximale.
Après passage du guide d’angioplastie et thromboaspiration par cathéter Export® on retrouve une longue lésion de l’IVA et une sténose significative de la fin du tronc commun (TC).
Décision d’implantation d’un stent actif Cypher® de 3,5 mm de diamètre couvrant le TC et l’IVA proximale. La partie du stent située dans le TC sera impactée en fin de procédure, avec un ballon non compliant de 4 mm de diamètre à haute pression. Implantation d’un deuxième stent actif long Cypher® sur l’IVA moyenne.
Résultat final.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


