Question d'actualité
Publié le 28 fév 2010Lecture 8 min
Interaction clopidogrel et inhibiteurs de la pompe à protons : qui croire ?
M. PIQUET, Hôpital Saint-Joseph, Paris
Le 2 novembre 2009, suite à la modification des RCP de Plavix® (clopidogrel) au niveau européen, l’Afssaps a adressé un courrier aux prescripteurs dans lequel elle indiquait que plusieurs études cliniques récemment publiées avait suggéré une interaction possible avec les inhibiteurs de la pompe à protons (IPP) pouvant diminuer l’efficacité du clopidogrel. L’afssaps a rappelé que la prise concomitante de clopidogrel et d’IPP doit être évitée sauf en cas de nécessité absolue.
Le 17 novembre 2009, la FDA publiait également une alerte sur une possible interaction entre le clopidogrel (Plavix®) et l’oméprazole (Mopral®) : “New data show that when clopidogrel and omeprazole are taken together, the effectiveness of clopidogrel is reduced. Patients at risk for heart attacks or strokes who use clopidogrel to prevent blood clots will not get the full effect of this medicine if they are also taking omeprazole.”
Une forte polémique a alors secoué le congrès de l’AHA sur le risque réel de cette interaction, reprochant le niveau d’alerte, mais aussi l’absence de concertation avec les sociétés savantes.
Une analyse des données objectives de la littérature semble nécessaire pour mieux guider nos traitements, mais aussi savoir répondre à nos correspondants ou à nos patients.
Le clopidogrel est une prodrogue qui doit être métabolisée par le foie pour être active. Ces biotransformations s’effectuent essentiellement par le cytochrome P450. Il existe plusieurs polymorphismes génétiques du cytochrome P450. L’isoenzyme CYP2C19 est considéré comme un des facteurs les plus importants dans la réponse au clopidogrel.
Or, les IPP sont également métabolisés par le cytochrome CYP2C19.
Une réduction très probable de l’inhibition de l’agrégation plaquettaire
La polémique part de… France puisque c’est l’équipe de Martine Gilard la première, en 2006, qui suggère une telle interaction. Chez 105 patients sous aspirine et clopidogrel au décours d’une angioplastie à haut risque, l’index de réactivité plaquettaire (IRP) évalué par l’étude de la phosphorylation de la VASP (vasodilatator-stimulated phosphoprotein) est plus élevé chez les patients sous oméprazole (plus l’IRP est élevé, plus le risque de thrombose est important et on estime qu’un patient est théoriquement protégé si l’IRP est < 50 %).
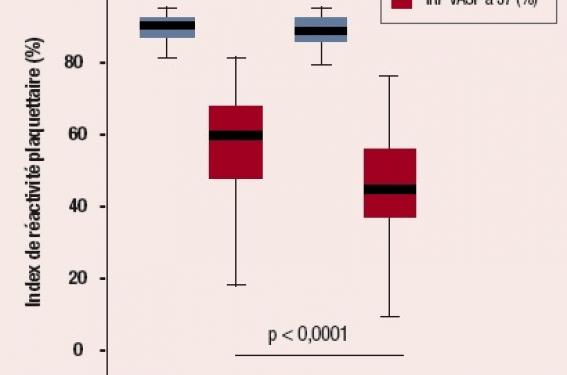
La même équipe confirme ces données dans une étude prospective publiée en 2008, menée chez 124 patients sous aspirine 75 mg et clopidogrel 75 mg au décours d’une angioplastie avec stent. Les patients avaient été randomisés pour recevoir soit 20 mg/j d’oméprazole soit du placebo pendant 7 jours. Les IRP étaient superposables dans les deux groupes à J1 (83,9 % et 83,2 %), mais significativement supérieurs dans le groupe placebo à J7 (51,4 % vs 39,38 % ; p < 0,0001) (figure 1).
Figure 1. Index de réactivité plaquettaire sous aspirine-clopidogrel avec placebo vs oméprazole.
De nombreuses autres études (OCLA, Sibbing, Cuisset, Siller-Matula) ont montré des résultats concordants sur une interaction pharmacodynamiquement significative entre le clopidogrel et l’oméprazole, le même constat n’étant pas vérifié avec les autres IPP (ésoméprazole ou pantoprazole).
Cependant, toute la difficulté est la répercussion clinique de cette interaction biologique, dans la mesure où de telles constatations avaient déjà été observées, notamment avec certaines statines ou certains inhibiteurs calciques et quʼaucune conséquence clinique nʼa jamais pu être démontrée.
Des études rétrospectives semblent conforter l’hypothèse d’un sur-risque
La première étude de corrélation entre cette interaction et les événements cliniques a été celle menée par Pezalla. Cette dernière, menée sur plus de 5 000 patients de façon rétrospective a retrouvé des différences significatives sur les taux de survenue d’infarctus à 1 an entre les groupes placebo, faible dose d’IPP et forte dose d’IPP (respectivement 1,38 %, 3,08 % et 5,03 %). Cependant, cette étude souffre de lourds biais méthodologiques avec un groupe placebo constituant de très loin la plus grosse cohorte (4 800 patients) et semblant à moindre risque. Malgré cette différence, les auteurs retrouvaient après ajustement un sur-risque significatif dans le groupe forte dose d’IPP par rapport au groupe placebo (p < 0,05).
Juurlink a rapporté les résultats d’une étude castémoins comparant 734 patients décédés ou réhospitalisés pour infarctus dans les 90 jours suivant un syndrome coronaire aigu (SCA) à des patients hospitalisés pendant la même période pour SCA mais non réhospitalisés dans les 90 jours et appariés en fonction de l’age, du type d’angioplastie et de scores de risque. Cette étude a retrouvé une corrélation avec la prise d’IPP (sauf en cas de prise de pantoprazole).
L’étude de Ho publiée début 2009 dans le JAMA est plus intéressante. Il s’agit, là encore, d’une étude rétrospective menée chez des patients sous clopidogrel au décours d’un SCA (sans nécessité d’angioplastie), 90 % des patients prenant également de l’aspirine.
La qualité du suivi (événements et traitement effectivement pris) etait excellente car basée sur les données de la Veterans Health Administration. Sur les 8 205 patients, 63,9 % étaient traités par IPP soit à la sortie, soit lors de leur suivi.
Le taux de décès ou de réhospitalisation pour SCA est survenu chez 20,8 % des patients prenant du clopidogrel sans IPP et chez 29,8 % des patients prenant du clopidogrel avec des IPP (figure 2). En analyse multivariée, cette différence est significative (AOR : 1,25 ; IC 95 % : 1,11-1,41). Pour les patients ayant une prise discontinue d’IPP, le sur-risque était également observé pendant les périodes où les deux traitements était effectivement pris.
Figure 2. Risque cumulé de décès ou de réhospitalisations pour SCA en fonction du traitement effectivement pris.
Enfin, l’analyse post-hoc de CREDO retrouve également un nombre d’événements cardiovasculaires augmentés à 1 an en cas d’utilisation concomitante d’IPP. À la différence des deux précédentes études, dans cette analyse, l’utilisation d’IPP augmente le risque cardiovasculaire indépendamment de l’utilisation de clopidogrel.
Cependant toutes les études ne sont pas consensuelles !
Dans une autre analyse post-hoc de deux grandes études (PRINCIPLE-TIMI 44 et TRITON-TIMI 18), chacune comparant le prasugrel et le clopidogrel, regroupant 6 795 patients sous clopidogrel, la prise d’IPP (un tiers des patients) n’a pas été associée à une augmentation significative du taux d’événements cardiaques graves (décès, infarctus, AVC). À noter cependant que dans PRINCIPLE, l’inhibition de l’agrégation plaquettaire était, là encore, significativement diminuée en cas d’association IPP + clopidogrel, mais pas en cas d’association IPP + prasugrel.
Les résultats préliminaires (étude arrêtée prématurément pour cause de faillite du sponsor) de l’étude COGENT présentés lors du dernier TCT n’ont étonnement pas permis de rassurer les experts de la FDA. Il s’agit pourtant d’une très belle étude, enfin prospective et randomisée entre petite dose d’oméprazole et placebo, et regroupant 3 627 patients au décours d’un SCA ou d’une angioplastie avec stent et traités par aspirine et clopidogrel.
Les résultats du suivi à 1 an rapportent une augmentation significative des événements gastro-intestinaux sous placebo sans augmentation des événements cardiaques (tableau 1). Notons cependant que cette étude de phase III évaluait le CGT-2168, à savoir un comprimé unique regroupant 75 mg de clopidogrel enveloppant une forme retard d’oméprazole.
Enfin, 15 jours après la publication de l’alerte de la FDA, Circulation mettait en ligne la métaanalyse de Rassen. Cette étude a regroupé l’analyse de près de 18 565 patients pour lesquels un traitement par clopidogrel a été instauré au décours d’un SCA ou d’une angioplastie entre 2001 et 2005.
Les résultats sont mitigés et laissent ouvert le débat avec une tendance non significative d’augmentation des complications cardiaques (tableau 2) lors d’un suivi moyen de 30 jours. Cette augmentation du risque est évalué à 1,22 pour le risque cumulé de décès et d’infarctus (IC 95% : 0,99- 1,51), à 1,20 pour les décès (IC 95 % : 0,84-1,70) et à 0,97 pour les revascularisations (IC 95 % : 0,79-1,21).
Les auteurs concluent prudemment que le risque, s’il existe, est modéré et non significatif (< 20 %) et ne doit pas changer profondément nos pratiques.
Que retenir pour notre pratique ?
Aucune des deux attitudes – supprimer toute association d’IPP avec le clopidogrel ou nier farouchement l’existence d’une éventuelle interaction – ne semble appropriée.
S’il existe incontestablement un effet de cette association sur l’inhibition de l’agrégation plaquettaire, les répercussions cliniques restent incertaines sur des événements cardiovasculaires qui sont par ailleurs assez rares.
Juurlink dans son éditorial accompagnant la publication de la métaanalyse de Rassen propose une démarche en trois étapes :
- Évaluer la nécessité d’un traitement par IPP. En effet, le récent travail de l’équipe de Barada a démontré que le risque d’hémorragie digestive sur ulcère gastroduodénal est relativement bas chez les patients hospitalisés pour syndrome coronaire aigu et qu’il n’y a pas de diminution significative du taux de ces hémorragies lors de la prise d’IPP. Par conséquent, une meilleure sélection des patients et une stratification du risque d’hémorragie doivent être pratiquées avant toute prescription d’un IPP.
- Préférer l’utilisation de pantoprazole en cas de traitement par IPP dont l’utilisation ne ressort pas dans les études cliniques et biologiques comme interagissant significativement avec le clopidogrel et éviter le lanzoprazole.
- Conseiller une prise décalée d’au moins 4 heures entre l’IPP et le clopidogrel.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :


