Cardiologie interventionnelle
Publié le 23 mar 2014Lecture 4 min
SCA avec sus-décalage de ST : quand revasculariser les lésions associées à la « culprit lesion » ?
B. ASSOUS et É. PUYMIRAT, Département de cardiologie, HEGP, Paris
L’angioplastie primaire constitue aujourd’hui le traitement de reperfusion de référence des syndromes coronaires aigus avec sus-décalage du segment ST (SCA ST+)(1,2). Une atteinte multitronculaire est retrouvée dans près de 50 % des cas et est associée à un pronostic plus péjoratif. Les recommandations actuelles préconisent de ne revasculariser au cours de la procédure initiale que la lésion coupable (« culprit lesion »), sauf en cas de choc cardiogénique(1,2).
L’intérêt de la prise en charge des lésions associées est aujourd’hui démontré ; le timing est cependant plus controversé.
SCA ST+ et atteintes multitronculaires
La proportion d’atteintes multitronculaires chez les patients présentant un SCA ST+ varie selon les études entre 40 et 65 %(3,4). Cette proportion dépend essentiellement des caractéristiques cliniques de la population étudiée, en particulier de l’âge (plus la population est jeune, plus la proportion de patients monotronculaires est importante). Par ailleurs, la présence d’une atteinte multitronculaire est associée à un plus mauvais pronostic(5).
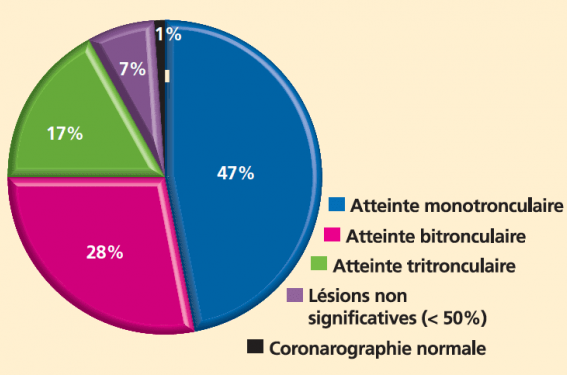
Dans le registre français FAST-MI (The French registry of Acute ST elevation or non-ST-elevation Myocardial Infarction) 2010, 45 % des patients hospitalisés pour un SCA ST+ étaient pluritronculaires, 47 % étaient monotronculaires et 8% n’avaient pas de lésion coronaire significative (figure).
(d’après le registre FAST-MI 2010)
Figure.
Importance de la revascularisation complémentaire
Le bénéfice clinique de la revascularisation complémentaire a été longtemps discuté. Plusieurs études récentes ont démontré son intérêt, notamment sur la survenue d’événements cardiovasculaires majeurs.
Dans l’étude ACUITY (Acute Catheterization and Urgent Intervention Triage Strategy), le pourcentage de patients revascularisés de façon incomplète varie de 17 à 75 % selon le cutt off retenu sur le degré de sténose(s) résiduelle(s) (de ≥ 30 à ≥ 70 %). En analyse multivariée, la revascularisation incomplète (définie par la présence de sténoses ≥ 50 %) apparaît comme un facteur indépendant d’événements cardiovasculaires majeurs associant décès, infarctus et revascularisation en urgence (23,4 % versus 16,6 % ; HR : 1,36 ; IC 95 % [1,12-1,64] ; p = 0,002) ; ces résultats étant surtout liés à une augmentation des infarctus (12 % versus 8,2 % ; p < 0,001), et des revascularisations en urgence (15,7 % versus 10,2 % ; p < 0,001). En revanche, il n’y avait pas, dans cette étude, d’impact direct sur la mortalité(6).
Par ailleurs, une étude randomisée italienne a récemment comparé plusieurs stratégies de revascularisation chez des patients pluritronculaires :
- Revascularisation de la lésion coupable uniquement.
- Revascularisation complète lors de la prise en charge initiale.
- Revascularisation de la lésion coupable, puis des lésions associées dans un deuxième temps.
Les résultats à deux ans et demi montrent une augmentation significative des événements cardiovasculaires majeurs chez les patients n’ayant eu qu’une angioplastie de la lésion coupable. Bien que cette étude ait été réalisée sur un petit effectif (214 patients), il s’agit toutefois d’une étude randomisée confirmant l’intérêt d’une revascularisation complète(7).
Quand proposer la revascularisation complémentaire ?
Le timing de la revascularisation des lésions associées est controversé.
Une fois la lésion coupable traitée, deux stratégies principales sont envisageables chez les patients pour lesquels une revascularisation percutanée a été retenue :
Approche agressive : revascularisation complète au cours de la procédure initiale
Les données de la littérature montrent très clairement une augmentation des événements cardiovasculaires majeurs avec cette stratégie(3,6,8). Une métaanalyse publiée dans le Journal of the American College of Cardiology en 2011 portant sur plus de 40 000 patients issus de 18 études (14 rétrospectives et 4 prospectives) a mis en évidence une augmentation significative de la mortalité à court et à long terme chez les patients pluritronculaires ayant eu une revascularisation complète(9). Plusieurs éléments peuvent expliquer ces résultats : complications inhérentes à l’angioplastie liées à un environnement inflammatoire prothrombotique, augmentation du temps des procédures, angioplastie de lésion non fonctionnelle...
En pratique, cette stratégie n’est donc pas recommandée sauf en cas de choc cardiogénique bien que même dans cette situation le niveau de preuve reste modéré (classe IIa, niveau B)(1,2).
Approche conservatrice : revascularisation complémentaire au cours d’une deuxième procédure (pendant la même hospitalisation ou à distance)
La revascularisation à distance semble aujourd’hui la stratégie la plus adaptée. Celle-ci peut être envisagée au cours de la même hospitalisation ou à distance, les deux stratégies présentant chacune des avantages et des inconvénients. Une étude intéressante, publiée récemment dans le Journal of Interventional of Cardiology, a comparé ces deux stratégies chez 800 patients pluritronculaires hospitalisés pour un SCA ST+(4) : revascularisation complète en deux temps au cours de la même hospitalisation (guidée par le résultat angiographique initial) versus revascularisation complétée à distance selon les résultats d’un test d’ischémie.
Au cours de la phase hospitalière, aucune différence n’a été retrouvée en termes de décès ou de revascularisation entre les deux stratégies, avec toutefois significativement plus d’infarctus périprocéduraux chez les patients ayant eu une revascularisation complète (13,9 % versus 3,1 % ; p = 0,01). Après un suivi moyen de près de deux ans, la revascularisation complète guidée par l’angiographie est associée à une augmentation significative des événements cardiovasculaires majeurs associant décès, infarctus et revascularisations (73,8 % versus 57 %) ; cela étant surtout en rapport avec une augmentation des revascularisations.
En pratique, lorsque le test d’ischémie n’a pas été réalisé ou que son résultat n’est pas interprétable, une évaluation invasive par mesure de la réserve coronaire (Fractional Flow Reserve) reste une alternative fiable en cas de lésion intermédiaire(10).
En conclusion
La revascularisation des lésions associées ne doit pas, sauf exception (choc cardiogénique), être réalisée au cours de la procédure initiale. Une réévaluation avec un test d’ischémie à distance pour guider les revascularisations complémentaires semble aujourd’hui la stratégie la plus appropriée.
Ce qu’il faut retenir
Près d’un malade sur deux pris en charge pour un SCA ST+ a des lésions pluritronculaires.
La revascularisation complète est aujourd’hui associée à un meilleur pronostic à long terme.
Lors de la prise en charge initiale, seule la lésion coupable doit être traitée, sauf choc cardiogénique.
Idéalement, la revascularisation des lésions associées doit être programmée à distance en fonction des résultats d’un test d’ischémie préalable.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :