Cardiologie interventionnelle
Publié le 31 aoû 2014Lecture 6 min
Les complications de l’angioplastie coronaire : ce que le cardiologue clinicien doit connaître
P. COSTE, USIC et Plateau technique de cardiologie interventionnelle, Hôpital Cardiologique, Pessac
“If I have an enemy, I will teach him angioplasty. This is punishment enough.”
Andreas Gruentzig
L’angioplastie coronaire est une technique mature et largement diffusée. Depuis 30 ans, des progrès gigantesques ont été accomplis, notamment dans la prévention de la thrombose coronaire, grâce aux innovations portant sur les endoprothèses et sur l’environnement pharmacologique, notamment les nouveaux agents anticoagulants et antiagrégants plaquettaires. Néanmoins, cette intervention percutanée reste un acte invasif et irradiant, et elle ne doit jamais être banalisée. L’angioplastie « simple » n’existe que pour un opérateur prétentieux qui n’a pas encore fait l’expérience de complications inattendues.
Les complications de l’angioplastie concernent : le cardiologue qui envisage l’indication, le cardiologue interventionnel qui fera l’acte, et le patient, qui sera informé des risques encourus.
L’objectif de cet article est d’actualiser les données sur les complications de l’angioplastie coronaire, sans faire une analyse exhaustive et fastidieuse des situations exceptionnelles.
Quelles complications redouter ?
Malgré la généralisation des registres, les chiffres varient selon les publications, les pays et surtout le type de population traitée. Globalement, la morbimortalité a diminué depuis 20 ans, mais les incidents mineurs sont probablement sous-estimés(1,2). On retient le chiffre de 3 à 4 % de complications à 30 jours après une angioplastie élective pour angor stable (tableau 1).
Mortalité
Elle dépend avant tout du profil clinique des malades, comme l’indique le score de risque européen qui est détaillé au tableau 2(1). Les patients âgés, à la phase aiguë d’un syndrome coronarien aigu (SCA), ont un risque vital élevé, notamment en cas de choc cardiogénique. Il est préférable de juger la mortalité toutes causes plutôt que la mortalité cardiovasculaire et, par consensus, on la recueille au 30e jour qui suit l’intervention(3-7). Elle est faible, entre 0,3 et 1 % des angioplasties programmées pour angor stable dans les études contrôlées mentionnées au tableau 3. La mortalité en salle d’examen reste inférieure à 0,02 % des cas.
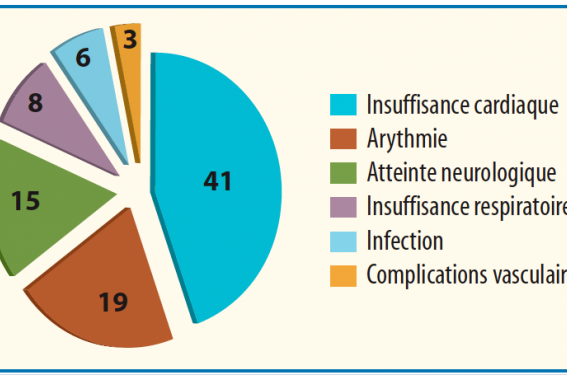
Dans un registre américain, la mortalité intrahospitalière de plus d’un million d’actes est exactement à 1,4 %, dont 0,2 % en cas d’angor stable, mais elle s’élève à plus de 65 % pour les patients en choc ou arrêt cardiaque(2). L’évolution vers le décès n’a pas forcément une origine cardiaque, car les mécanismes qui conduisent aux événements majeurs sont multiples et parfois associés (tableau 4). L’analyse récente de 5 000 patients aux États-Unis retrouve une mortalité hospitalière à 1,5 %. Elle est essentiellement d’origine cardiaque, par défaillance ventriculaire gauche dans un cas sur deux(8). Les autres décès sont liés aux accidents neurologiques et aux troubles du rythme ventriculaire (figure 1).
Figure 1. Causes de mortalité intrahospitalière dans un registre américain d’angioplastie entre 2001 et 2009(3).
Infarctus du myocarde
C’est probablement la complication la plus mal renseignée dans les registres. Les critères ont varié depuis 20 ans, et la comparaison des études est délicate voire impossible. Actuellement, on retient le diagnostic d’infarctus (type 4a) si le dosage des troponines après l’angioplastie est supérieur à 5 fois la limite supérieure à la normale ou s’il s’élève de plus de 20 % par rapport au taux mesuré avant l’acte. Il faut y associer la preuve d’une ischémie par ECG, angiographie ou une technique d’imagerie démontrant une perte nouvelle de myocarde viable. Le chiffre de 2 à 4 % semble une estimation correcte, mais il faudra le valider prospectivement sur de grandes cohortes(9).
Le mécanisme le plus fréquent est l’embolisation de fragments athérothrombotiques, et l’occlusion de branches collatérales après implantation de stent. La complication la plus grave est la dissection coronaire occlusive avec impossibilité de recanalisation des branches.
Thrombose de stent
Les antiplaquettaires puissants, comme le prasugrel ou le ticagrélor, ont réduit de moitié l’incidence des thromboses aiguës, estimée entre 0,3 et 0,8 % des cas dans les études récentes(5). Pour l’instant, ils sont réservés aux syndromes coronariens aigus, et le clopidogrel doit être prescrit pour les angioplasties électives. Les thromboses très précoces survenant dans les 24 heures sont souvent en rapport avec un échec technique, déploiement incomplet de l’endoprothèse ou dissection coronaire.
Il faut retenir que le risque de thrombose reste élevé pendant les 15 jours qui suivent l’implantation. Les facteurs favorisants sont : les angioplasties en phase aiguë d’un SCA, les arrêts prématurés du traitement antiagrégant et l’inefficacité du clopidogrel d’origine génétique(10).
Accident vasculaire cérébral (AVC)
Accident rare mais dramatique en raison des séquelles fonctionnelles, il survient dans 0,4 % des cas pour 46 888 angioplasties en Europe, dont 0,3 % pour des patients stables et 0,6 % en cas de SCA(11). La mortalité hospitalière est particulièrement élevée : 19 % des cas pour l’ensemble de la cohorte et 10 % sur des angioplasties électives. Plusieurs facteurs seraient prédictifs d’AVC : l’âge > 75 ans, l’état de choc, les SCA et l’insuffisance cardiaque(11,12).
Complication de la voie d’abord artérielle
Pour l’accès fémoral, il faut retenir l’hématome rétropéritonéal (< 1 %), l’hématome non compliqué, le faux anévrisme qui requiert parfois une chirurgie vasculaire et la fistule artérioveineuse. Les complications ischémiques, par dissection artérielle, thrombose ou embolie distale sont rares et liées à l’artérite sous-jacente. Les paramètres prédictifs de complications vasculaires sont le sexe féminin, l’âge avancé, la faible surface corporelle, le diabète, l’anticoagulation et, bien sûr, une mauvaise technique de ponction et/ou de fermeture artérielle.
La voie radiale est à privilégier, car un hématome est exceptionnel, et la thrombose (3 à 5 % des cas au 30e jour) donne exceptionnellement des signes cliniques(13).
Complications hémorragiques
On devrait les répartir en deux catégories selon le délai de survenue.
Les complications immédiates, en période hospitalière. Elles dépendent largement du site d’accès artériel, car la voie radiale permet de réduire de 50 % les hémorragies majeures surtout en cas de SCA. Mais les saignements sans rapport avec la voie d’abord sont au moins aussi fréquents et grevés d’une mortalité 3 fois plus élevée dans l’année qui suit l’acte, lorsque l’on applique la classification universelle BARC(14). La relation causale entre mortalité et hémorragie reste à préciser.
Les complications hémorragiques tardives. Elles sont souvent méconnues parce qu’elles surviennent en dehors de la phase hospitalière. Elles sont favorisées par l’anticoagulation orale et par les inhibiteurs plaquettaires puissants. La triple association anti-vitamine K, aspirine et anti-P2Y12 est déconseillée. Il faut limiter sa durée, car elle double le risque d’hémorragies majeures, et est associée à une surmortalité chez les patients en fibrillation auriculaire(15,16). Actuellement, on pourrait moduler l’exposition au risque en reprenant une mono- ou une bithérapie après le 3e mois qui suit l’implantation d’un stent actif(5).
Une complication liée à l’agression mécanique : la perforation coronaire
On connaît mal sa fréquence, mais elle peut tuer par une tamponnade. Les mécanismes sont bien identifiés :
- perforation avec hématome intramyocardique et suffusion péricardique, lors d’une désobstruction d’occlusions chroniques, ou par une brèche distale par des guides hydrophiles plus ou moins rigides ;
- rupture coronaire sur lésions calcifiées très résistantes ou en cas de mauvais dimensionnement du ballon par rapport au calibre de l’artère. Les figures 1 à 3 montrent un exemple de rupture imprévisible lors de l’expansion forcée d’un stent.
Figure 2. Lésion de l’artère interventriculaire antérieure avant l’angioplastie.
Figure 3. Résultat après mise en place du stent.
Figure 4. Rupture coronaire avec fuite intrapéricardique.
Chirurgie cardiaque en urgence ou revascularisation en urgence du vaisseau cible (TLR)
La chirurgie cardiaque en urgence est heureusement devenue exceptionnelle (environ 0,5 % des cas(4)). Schématiquement, elle est indiquée pour une dissection coronaire (50 % des cas), une tamponnade (20 %) ou une occlusion coronaire répétée (20 %). Plus rarement, il s’agit d’une dissection aortique ou de l’impossibilité de retirer le matériel d’angioplastie de la coronaire (< 0,1 % des cas).
Points clés
La mortalité de l’angioplastie coronaire est faible, mais elle reste constante depuis 10 ans, vraisemblablement à cause d’indications de plus en plus complexes sur le plan technique.
Le patient doit être informé de façon loyale des risques de l’intervention.
L’opérateur, conscient de ses limites, devra évaluer le risque et prévoir en amont une stratégie adaptée à chaque cas. L’erreur est humaine, mais « gouverner, c’est prévoir » (Émile de Girardin).
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :