Publié le 14 oct 2015Lecture 5 min
Prise en charge des patients coronariens complexes - Quels outils ?
D. CARRIÉ, Service de cardiologie, CHU de Toulouse
Avec l’essor des techniques interventionnelles et l’amélioration de l’environnement médicamenteux, notamment en termes d’antiagrégation plaquettaire, le nombre de patients complexes (lésion coronaire et/ou comorbidité associée) pris en charge par voie percutanée ne cesse d’augmenter. C’est dire l’intérêt de faire la synthèse des outils adaptés aux lésions coronaires complexes, de discuter des nouveautés en matière d’endoprothèses coronaires mais aussi de faire le point sur la durée de la double antiagrégation plaquettaire.
Parmi les lésions complexes, celles qui sont résistantes et/ou calcifiées ne permettent pas au ballon de franchir ou de faire céder la lésion. Les risques immédiats sont ceux d’une rupture du ballon, d’une dissection extensive voire d’une perforation coronaire, d’un défaut de déploiement ou d’une thrombose de stent. À moyen terme peuvent survenir une resténose intrastent voire une occlusion chronique. Le ballon non compliant à très haute atmosphère, le cutting-ballon, l’angiosculpt voire la technique du « buddy wire » cisaillant la plaque en parallèle au ballon inflaté ou la technique d’ancrage d’un autre guide ou d’un autre ballon augmentant le support, permettent parfois de dilater la lésion sans aller vers l’arme absolue qu’est le Rotablator (figure 1).
Figure 1. Le Rotablator.
Cet outil tend à se démocratiser de plus en plus dans les centres à haut volume d’angioplastie coronaire et permet grâce à une fraise métallique tournant à grande vitesse (150 000 à 180 000 tours/min) d’abraser la lésion avant de compléter ce geste par la dilatation au ballon. Sa fréquence d’utilisation est d’environ 5 % en France et continue d’augmenter très régulièrement. Le traitement par stent des lésions du tronc commun coronaire gauche a tendance à se démocratiser dans les centres de cardiologie interventionnelle. La discussion technique porte à la fois sur le diamètre du tronc gauche et sur sa partie distale siège de lésions de bifurcation qui représentent au moins 70 % de l’ensemble des lésions anatomiques à ce niveau. Selon la loi de Finet adaptée de celle de Murray le diamètre d’un tronc commun est égale à la somme des diamètres des 2 branches principales x 0,678 à savoir D1 = (D2+D3) x 0,678. Cela nous permet de bien dimensionner le diamètre du stent au niveau du tronc commun gauche et d’éviter la malapposition. La deuxième notion importante est la remise en cause d’un kissing balloon final systématique puisque les bancs d’essai ont montré que la triade POT-Side-POT à savoir optimisation de l’apposition du stent à sa partie proximale, ouverture des mailles du stent vers la branche fille et nouvelle optimisation de l’ouverture proximale du stent donnait d’aussi bons résultats angiographiques et endocoronaires.
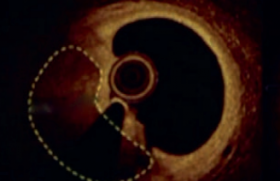
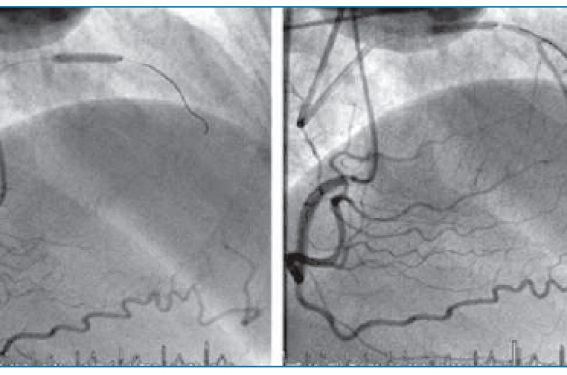
Concernant les occlusions coronaires chroniques (CTO), ce sujet passionne de plus en plus les cardiologues interventionnels. Même si pour l’instant les preuves scientifiques sont encore succinctes en termes de réduction de la mortalité cardiaque, il est incontestable que cette technique de réouverture coronaire, à condition que les indications soient bien posées, apporte des avantages très significatifs concernant l’amélioration des symptômes et probablement la réduction des événements cardiaques. Pour cela les indications doivent être bien ciblées, tant en termes de recherche d’ischémie ou de viabilité myocardique, qu’en termes de lésion anatomique. Un examen d’imagerie cardiaque (échocardiographie de stress, scintigraphie myocardique, IRM de stress) doit être systématique avant toute tentative de recanalisation coronaire pour être certain qu’il existe une ischémie, voire une viabilité sous-jacente myocardique. L’aspect anatomique de l’occlusion coronaire, sa longueur, son angulation, la chape fibreuse voire les calcifications doivent être évalués par le J-CTO score qui prédit le taux de succès primaire, voire le temps approximatif de la procédure chez des opérateurs entraînés. Reste alors à prendre une double voie d’abord (figure 2) pour visualiser l’artère occluse par voie rétrograde, manier les guides du plus souple au plus rigide, utiliser les microcathéters, voire utiliser les techniques de dissection-réentrée antérograde ou rétrograde pour augmenter le taux de succès primaire qui doit avoisiner les 85-90 % si les indications ont été bien posées.
Figure 2. Angioplastie avec double abord d’une CTO de l’IVA.
Les endoprothèses coronaires évoluent elles aussi et de nombreux industriels ont développé le concept du polymère biodégradable. Ces nouvelles plateformes (figure 3), même si elles n’ont pas montré de réduction de thrombose de stent par rapport aux plateformes à polymère permanent, semblent avoir un meilleur profil avec une réduction de l’épaisseur des mailles (74 microns pour le stent Synergy®), une meilleure flexibilité, plasticité et une libération de la substance active dirigée uniquement vers la paroi du vaisseau. La réendothélialisation, en dehors des lésions calcifiées est rapide en 2 à 3 mois et doit permettre, chez des patients coronariens stables lors de l’implantation, de limiter la durée de la double antiagrégation plaquettaire.
Figure 3. Les plateformes des stents actifs d’aujourd’hui.
La durée de cette double antiagrégation plaquettaire fait aujourd’hui l’objet de nombreux débats. L’amélioration technologique des endoprothèses coronaires actives et de leur technique de pose auraient tendance à permettre la réduction de cette durée de double antiagrégation plaquettaire. À l’inverse l’existence d’un syndrome coronarien aigu et un risque ischémique élevé (polyvasculaire, diabète, insuffisance rénale chronique, lésions complexes et diffuses, multiples stents) ont tendance à faire augmenter la durée de cette double antiagrégation plaquettaire au-delà de 1 an pour réduire le risque ischémique (étude DAPT) au prix d’un sur-risque hémorragique. Il est possible que nous allions de plus en plus vers une médecine personnalisée individualisant les risques ischémique et hémorragique.
En pratique clinique standard, cette durée de double antiagrégation plaquettaire est d’au moins 6 mois, avec réajustement en fonction du risque individuel. La durée minimale possible de cette double antiagrégation plaquettaire pour éviter la thrombose de stent est d’au moins 1 à 3 mois en cas d’intervention chirurgicale ou de haut risque hémorragique. Un risque ischémique important fera prolonger cette double antiagrégation plaquettaire au-delà de 6, 12 voire 24 mois. C’est dire l’intérêt d’une discussion collégiale faisant intervenir le cardiologue interventionnel, le cardiologue traitant et le médecin généraliste pour réévaluer régulièrement le patient et décider de la poursuite ou de l’arrêt de cette double antiagrégation plaquettaire.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :