Publié le 14 nov 2006Lecture 11 min
Chirurgie coronarienne chez les patients à haut risque : apport du cœur battant
E. BRAUNBERGER et coll, Paris
Il n’existe pas de consensus concernant la revascularisation coronarienne chez les patients à très haut risque. Chez ces patients, les pontages coronariens sans circulation extracorporelle (CEC) diminuent la morbidité et la mortalité à court et moyen termes comparativement aux pontages sous CEC. Certaines études semblent montrer que le score de Parsonnet surestime le risque opératoire chez ce type de patients.
À propos de 22 patients à 40 % de mortalité prévisible
Les auteurs rapportent leur expérience à propos de 22 patients présentant un score de Parsonnet de plus de 29 (risque opératoire prévisible de 40 %). Deux groupes ont été identifiés :
• le groupe A représentant les patients en choc cardiogénique, dont la mortalité observée s’élève à 66 % (4/6) ;
• le groupe B, dont les patients n’étaient pas en choc cardiogénique et dont la mortalité est à 0 %.
Il semble donc exister un apport de la technique à cœur battant en termes de réduction de mortalité immédiate dans le groupe B et il apparaît, malgré la lourde mortalité du groupe A, que ces patients autrefois contre-indiqués peuvent bénéficier d’une revascularisation à cœur battant.
Matériel et méthodes
Il s’agit d’une étude rétrospective portant sur une période de 3 ans (fin 2000 à début 2003). Tous les patients ayant un score de Parsonnet > 29, opérés par le même opérateur (E. Braunberger) avec la même technique chirurgicale, ont été revus afin d’évaluer l’impact de cette technique chez les patients à très gros risque opératoire (mortalité prévisible de 40 %).
Les patients étaient considérés en choc cardiogénique lorsque la pression artérielle systolique était inférieure à 80 mmHg sous traitement inotrope et/ou assistance mécanique par contrepulsion diastolique intra-aortique. Il s’agissait de contre-indications ou d’échecs d’angioplastie.
Technique anesthésique
Induction et entretien anesthésique : propofol IV en mode d’anesthésie intraveineuse à objectif de concentration (AIVOC), sufentanil (bolus initial de 0,2 à 0,5 mg/kg selon le patient et relais au pousse seringue électrique (PSE) adapté selon le temps opératoire), pancuronium bromure (Pavulon®) 0,1 mg/kg à l’induction et réinjection de 0,05 mg/kg toutes les 2 heures (bésilate d’atracrium (Tracrium®) bolus 0,5 mg/kg et entretien au PSE 0,5 mg/h si la clairance de la créatinine était < 50 ml/min).
La surveillance periopératoire comprenait la mise en place d’un cathéter de Swann-Ganz, d’un second cathéter central, d’un cathéter de pression artérielle sanglante (radiale gauche, le plus souvent).
L’antibioprophylaxie consistait en l’injection de 2 g de céfacidal.
Technique chirurgicale
Les prélèvements des greffons étaient réalisés en premier dans la majorité des cas. En cas de bradycardie mal tolérée hémodynamiquement, la sternotomie était réalisée rapidement et des électrodes de stimulation auriculaire étaient mises en place (une cousue au pied de la veine cave inférieure et l’autre posée sur le toit de l’oreillette gauche). La fréquence cardiaque optimale était variable d’un patient à l’autre et comprise entre 70/min et 110/min, celle-ci était ajustée à l’hémodynamique. L’héparinisation systémique comportait 150 UI/kg avec vérification d’un TCA au moins doublé par rapport au TCA de base. Des réinjections régulières permettaient de maintenir un TCA toujours au-delà de 2 fois le TCA de base.
Un système de récupération des globules rouges (Cell-saver) était systématiquement utilisé.
Les anastomoses proximales des greffons libres étaient réalisées en premier, dans l’aorte sous clampage latéral, ou dans les mammaires en cas de « no-touch aortique ». L’ordre des anastomoses était primordial. On commençait systématiquement par les vaisseaux occlus ou les plus sténosés en premier (même lorsqu’il s’agissait des artères marginales et qu’il fallait luxer le cœur) et, en cas de multiples occlusions, par ceux dont la collatéralité était la plus importante (homolatérale et controlatérale), ce qui assurait une tolérance optimale du clampage coronaire. Après immobilisation avec un système restérilisable, permettant la réalisation d’anastomoses à cœur battant (Cor-Vasc system, CoroNéo), l’artère était suspendue par deux lacs (Sertilacs silicone, Péters) en amont et en aval de la zone d’anastomose. Une artériotomie longitudinale était réalisée. Dès l’artériotomie réalisée, on mettait en place un système de perfusion coronaire (Medtronic, Clearview®) adapté au diamètre de l’artère (1 à 2,5 mm), la durée d’ischémie n’excédant pas 30 secondes. L’anastomose était réalisée de manière conventionnelle, puis les trois derniers points étaient passés sans les tendre de façon à pouvoir retirer le shunt sans difficulté. Les greffons étaient alors déclampés et le surjet tendu puis noué. Après la dernière anastomose, l’héparine était réversée par du sulfate de protamine (dose pour dose).
Quatre électrodes étaient cousues de principe si elles n’avaient pas déjà été implantées (2 auriculaires droites et 2 ventriculaires droites), et le sternum refermé sur un drainage habituel.
Résultats
Pour le groupe B (patients sans choc cardiogénique), l’âge moyen était de 73 ans ± 9, le score de Parsonnet moyen était de 35, 25 ± 4, 8 ; 9/16 patients (soit 56 %) ont été opérés en urgence, la fraction d’éjection préopératoire était de 41 % ± 13 ; 6/16 (37 %) avaient présenté au moins un épisode d’œdème aigu du poumon ; 10/16 patients (soit 62 %) étaient insuffisants rénaux dont 2 dialysés ; 6/16 patients (soit 37 %) étaient diabétiques dont 2 insulino-dépendants (tableau 1).
Pour le groupe A (choc cardiogénique), l’âge moyen était de 71 ans ± 12, le score de Parsonnet moyen était de 69 ± 25 ; 6 pa-tients sur 6 ont été opérés en extrême urgence ; la fraction d’éjection préopératoire était de 17 % ± 7 ; 6/6 étaient en OAP au moment de l’intervention ; 6/6 étaient en insuffisance rénale aiguë au moment de l’intervention (dont un chez un transplanté rénal avec insuffisance rénale résiduelle) ; un patient était diabétique ; 3 patients étaient en défaillance hépatique sévère (TP spontané < 30 %).
Mortalité
Mortalité hospitalière
Dans le groupe A (patients en choc cardiogénique), 4/6 patients (66 %) sont décédés avant leur sortie de l’hôpital :
- au 11e jour, chez un patient de 74 ans, admis en défaillance multi-organe (cardiaque, rénale, hépatique, respiratoire) sous doses massives d’inotropes (adrénaline 2 mg/h, dobutamine 15 g/kg/min, dopamine 10 g/kg/min) et ballon de contrepulsion intraaortique (BCPIA) en infarctus aigu (troponine préopératoire à 52), et dont le BNP dépassait 1 200, avec une fraction d’éjection à 15 % sous inotropes, après un triple pontage veineux (l’artère interventriculaire antérieure (IVA), marginale et l’artère coronaire droite (CD)), sur occlusion des trois troncs coronaires (deux anciennes et la troisième aiguë), d’un choc septique à Klebsiella pneumoniae après amélioration de la fraction d’éjection (FE 20 %) et sevrage des drogues inotropes ;
- au 13e jour, chez une patiente de 89 ans, admise en défaillance multi-organe (cardiaque, rénale, respiratoire) sous doses massives d’inotropes (dobutamine 20 g/ kg/min, dopamine 15 g/kg/min) et BCPIA, après un double pontage: l’artère mammaire - IVA, saphène (de mauvaise qualité)- CD), sur occlusion CD et sténose subocclusive du tronc commun, d’un choc septique à Pseudomonas aeroginosa sur parotidite nécrosante bilatérale ;
- au 27e jour, chez un patient de 57 ans, transplanté rénal avec insuffisance rénale résiduelle, présentant un lymphome gastrique en bilan préchimiothérapique, admis en défaillance multi-organe (cardiaque, rénale, hépatique, respiratoire) sous BCPIA et dobutamine 15 g/kg/min, avec une fraction d’éjection à 10 % sous inotropes, après un double pontage : mammaire – IVA et saphène – deuxième marginale sur occlusion CD et sténose subocclusive de l’IVA et de l’artère circonflexe, d’un choc septique à staphylocoque méticilline-résistant après aplasie médullaire ; après amélioration de la fraction d’éjection (FE 25 %) et sevrage des drogues inotropes ;
- au 32e jour, chez un patient de 70 ans, polyvasculaire sévère (artériopathie oblitérante des membres inférieurs sévère), fibrinolysé en catastrophe sur arrêt cardiaque compliqué d’hémorragie cataclysmique d’origine ORL, admis en défaillance multi-organe (cardiaque, rénale, hépatique, respiratoire) sous doses massives d’inotropes (adrénaline 5 mg/h, noradrénaline 5 mg/h et dobutamine 15 g/ kg/min) et BCPIA avec une fraction d’éjection à 10 % sous inotropes, après un triple pontage veineux (IVA, deuxième marginale et l’artère interventriculaire postérieure (IVP)), sur occlusion des trois troncs coronaires (deux anciennes et le troisième aigu), d’un choc septique à Acinetobacter après amputation de cuisse chez un patient sevré des drogues et extubé.
Dans le groupe B (patients sans choc cardiogénique, aucun patient n’est décédé avant sa sortie de l’hôpital et avant le 30e jour (0/16).
Mortalité tardive
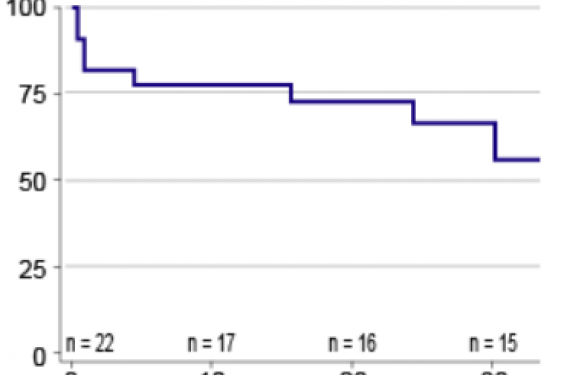
La survie globale à 30 mois est de 68 % [0,55 ; 0,81] (figure 1) : 16 % dans le groupe A et 77 % dans le groupe B (figure 2).
Figure 1. Survie globale.
Figure 2. Survie par groupes.
On compte 5 décès tardifs à 5 mois, 16, 25, 31 et 35 mois : un d’origine cardiaque (chez un patient dialysé ayant présenté un IDM sur occlusion de pontage veineux), 1 patient de sepsis à point de départ urinaire, 1 d’embolie pulmonaire, 1 de cancer évolutif du côlon et 1 d’AVC. Treize patients sont toujours vivants.
Morbidité
Quatorze patients ont eu des suites simples (64 %). Huit patients ont développé une ou plusieurs complications :
- 7 (7/22 : 32 %) ont développé des complications infectieuses : les quatre sujets décédés (choc septique à point de départ pulmonaire, parotidien, cathéter et abcès de cicatrice d’amputation), une infection pulmonaire grave d’évolution favorable (8 jours de ventilation mécanique), un abcès de paroi traité par soins locaux, et une sternite d’évolution favorable après parage-drainage),
- 1 patient a présenté un AVC postopératoire (double syndrome de menace préopératoire, d’AVC et coronarien),
- 1 patient insuffisant rénal préopératoire (créatinine à 400 micromoles par litre) a nécessité un passage en dialyse postopératoire,
- 1 patient a présenté un infarctus inférieur sur occlusion d’un stent coronaire droit posé 15 jours auparavant,
- 1 patient a présenté un syndrome d’Ogilvie d’évolution favorable sous aspiration digestive (tableau 2).
Morbidité tardive
Un patient du groupe A est en attente d’implantation de pacemaker triple chambre, et un patient du groupe B est en traitement pour un cancer de larynx.
Discussion
Ces dernières années ont vu l’essor des pontages coronariens sans utilisation de la circulation extracorporelle. De Benetti au début des années 1990 à Cartier en 1999, la chirurgie coronarienne à cœur battant a largement prouvé sa faisabilité (même taux d’infarctus, de perméabilité et de décès). En effet, initialement introduite dans l’arsenal thérapeutique du chirurgien cardiaque pour des raisons économiques, cette nouvelle technique chirurgicale a rapidement prouvé sa supériorité chez les patients à risque (insuffisants rénaux, sujets âgés, ou à mauvaise fonction ventriculaire gauche).
Plus récemment, le « no-touch » aortique par le non-traumatisme de l’aorte ascendante, a permis d’étendre les indications de chirurgie de revascularisation coronarienne en réduisant le risque d’AVC.
Les systèmes d’immobilisation évoluent et les shunts coronaires permettent de diminuer le temps d’ischémie à 30 secondes. L’arrivée sur le marché des shunts coronariens (tuyaux creux permettant de réaliser la suture coronarienne sans arrêt de la perfusion distale) a permis la réalisation d’anastomoses sans ischémie et donc de réaliser des revascularisations sur des myocardes à très grande dysfonction VG (jusqu'à 10 % de FE).
Le score de Parsonnet permet d’établir un pronostic à partir de données préopératoires et donc de prédire la mortalité postopératoire. Il stratifie en 5 risques opératoires selon l’addition de différentes variables (fonction VG, âge, comorbidité, état hémodynamique, défaillance d’organe, etc.). Il établit 5 groupes de patients à risque prévisible de 2 % (si le score est < 8) à 40 % (si le score est > 29).
Certains auteurs contestent la validité de ce score chez les patients à haut risque.
Dans notre série, le facteur pronostique prédictif le plus pertinent était le choc cardiogénique (groupe A) et surtout la présence d’une défaillance hépatique persistante malgré les mesures de réanimation. La défaillance hépatique ne fait pas partie des items du score de Parsonnet.
L’observation des résultats du groupe A montre que la mortalité y est très importante mais qu’elle n’est jamais myocardique. En effet, malgré l’état hémodynamique extrêmement critique, aucun patient n’est décédé avant le 10e jour et la plupart des patients avaient pu être sevrés des catécholamines. Il a été noté une très forte incidence de complications infectieuses responsables du décès dans la totalité des cas. On aurait pu s’attendre, en effet, à observer plus de complications proprement myocardiques (trouble du rythme ventriculaire, défaillance ventriculaire terminale). En fait, les patients décèdent de leur terrain et des conséquences immunitaires et générales du bas débit initial.
Les trois patients présentant une insuffisance hépatique sont morts en postopératoire, malgré une récupération dans les trois cas d’une fonction hépatique normalisée à une semaine. Il s’agit d’un marqueur de sévérité de l’atteinte myocardique, signant l’atteinte cardiaque droite et l’extrême bas débit. Certaines équipes considèrent même l’atteinte hépatique comme une contre-indication à l’assistance cardiaque… L’éviction de la CEC et la revascularisation a tout de même permis de sortir des conditions hémodynamiques chez ces patients, dont aucun n’est décédé avant le 10e jour. Parmi les 3 patients en choc cardiogénique sans défaillance hépatique, deux ont survécu plus de 30 mois.
Le score de Parsonnet à été critiqué pour ne pas tenir compte d’éléments pronostiques importants telles l’insuffisance hépatique et la qualité du lit coronaire, et en contrepartie de donner trop d’importance à des facteurs tels que l’âge, ou l’insuffisance rénale chronique. Les résultats du groupe B montrent une mortalité postopératoire nulle en dépit de la mortalité prédite par le score de Parsonnet de 40 %.
Les progrès des techniques de pontages à cœur battant (dont les shunts coronariens et les techniques d’exposition des artères marginales) ont permis d’améliorer les résultats. Les shunts coronariens permettent de supprimer l’ischémie coronarienne d’aval, et donc d’optimiser la tolérance, ce qui est fondamental chez des patients très instables.
Certains auteurs considèrent l’instabilité hémodynamique comme une contre-indication des techniques sans CEC, arguant de leur mauvaise tolérance. En fait, la technique décrite ci-dessus va en contradiction avec ces affirmations.
L’éviction de la CEC dans ce groupe de patients à haut risque, auparavant considérés comme les contre-indications chirurgicales, permet de réaliser la revascularisation coronaire avec une mortalité et une morbidité acceptables.
Conclusion
Malgré une très lourde mortalité dans le groupe « choc cardiogénique », ces résultats poussent à ne pas récuser les patients jeunes puisqu’un tiers de ceux-ci survivront à distance.
Chez les patients à haut risque mais sans choc cardiogénique, la mortalité observée nous a paru inférieure à celle prévisible par le score de Parsonnet.
Il nous semble donc que la chirurgie coronarienne à cœur battant constitue un progrès dans la prise en charge de ces patients à très gros risque prévisible.
Une bibliographie sera adressée aux abonnés sur demande au journal.
Article écrit en collaboration avec M. Pryshchepau, A. Pollet, P. Schlossmacher , F. Mounet, J-P Saal, M. Bohrer, O. Martinet, A. Deloche et J.-F. Delambre.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :