Publié le 25 oct 2005Lecture 4 min
Optimiser le blocage du système rénine-angiotensine dans l'insuffisance cardiaque
J. CHAPSAL, d'après un symposium présidé par K. Swedberg (Suède) et J. Mc Murray (Angleterre) organisé par les laboratoires AstraZeneca
ESC
Depuis 20 ans, les nombreuses études cliniques ont démontré l’efficacité du blocage du système rénine-angiotensine (SRA) par les IEC, et plus récemment par les ARA II et les antagonistes de l’aldostérone. Ces résultats se sont traduits par la mise au point des nouvelles recommandations dans le traitement de l’insuffisance cardiaque. Cette session visait à nous expliquer comment mettre en pratique les différentes stratégies pour améliorer le pronostic de ces patients en insuffisance cardiaque.
Nous ne reviendrons pas sur les différences pharmacologiques distinguant IEC et ARA II, dont une partie des mécanismes se superposent mais dont les différences pharmacologiques sont bien reconnues.
Si l’étude ELITE 2 n’a pas montré de différence statistiquement significative en termes de mortalité toutes causes entre le losartan 50 mg et le captopril 150 mg ; en revanche, une différence a été notée entre les 2 traitements, quant à leur tolérance avec un taux élevé d’effets adverses dans le groupe captopril, conduisant fréquemment à l’arrêt du traitement.
On a retenu d’ELITE 2 cette différence de tolérance entre les 2 classes mais aussi que probablement la dose de losartan testée, était trop faible.
L’enseignement du programme CHARM
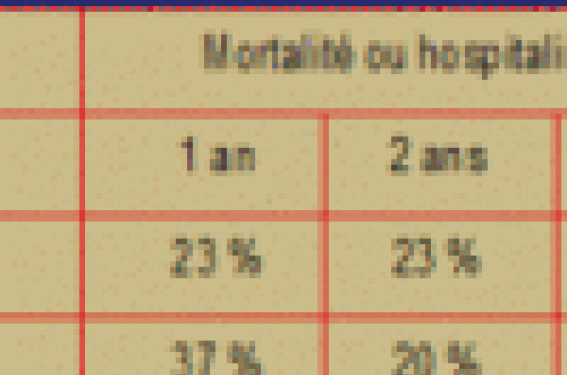
Les résultats de CHARM-Alternative, dont le traitement actif est le candésartan à la dose cible de 32 mg/j, ont été comparés a postériori à ceux de l’étude SOLVD-T à base d’énalapril. Si cette comparaison est délicate en raison des traitements différents et de la durée du suivi qui ont pu influencer l’amplitude de l’efficacité démontrée, on peut tenter de comparer le même critère de jugement au même moment : ainsi, l’effet du candésartan, à la dose cible de 32 mg (1 fois/jour), paraît nettement plus favorable que celui de l’énalapril 20 mg (tableau), alors même que les patients de CHARM-Alternative recevaient un traitement de base beaucoup plus actualisé et efficace : 55 % de patients sous bêtabloquant dans le groupe CHARM versus 8 % dans le groupe SOLVD-T, 24 % sous spironolactone et 9 % sous diurétiques épargneurs de potassium respectivement.
Dans le petit sous-groupe de VAL-HEFT, les données chez les patients qui n’étaient pas traités par les IEC à l’état basal, vont dans le même sens.
L’étude RESOLVD soutient également la conclusion qu’en monothérapie, un ARA II, utilisé à la dose adéquate, est au moins aussi efficace qu’un IEC ; cependant aucune différence entre les 2 traitements sur les critères cliniques n’ a été notée. Dans RESOLVD, il y a eu une plus grande augmentation de la fraction d’éjection VG et une réduction plus marquée des volumes ventriculaires chez les patients traités par 16 mg de candésartan que chez ceux traités par 20 mg d’énalapril.
CHARM-Added
Pour J. Mc Murray, l’addition du candésartan aux IEC a un plus grand bénéfice clinique que l’utilisation isolée des IEC, même à posologie optimale.
L’interprétation des données de CHARM-Added laisse supposer que les IEC et les ARA II ont une action distincte mais complémentaire, puisque les deux drogues agissent primitivement en réduisant les effets de l’angiotensine II. On peut avancer l’explication qu’une pleine dose d’un ARA II serait plus efficace. Si l’on suit cette éventuelle hypothèse, ajouter un IEC à pleine dose à un ARA II ne devrait pas avoir d’effet pharmacologique additionnel (il faut noter que cette hypothèse exclut un éventuel effet bénéfique de l’inhibition de la dégradation de la bradykinine par l’IEC).
La seule façon de prouver cette hypothèse serait de conduire un essai comme CHARM-Added, dans lequel serait comparé l’IEC à un placebo surajouté à une pleine dose d’ARA II. Sur le plan éthique, mener une telle étude, à la lumière des données de CHARM, est discutable.
En conclusion
L’utilisation d’un ARA II, à la dose ayant démontré son efficacité, est aussi efficace qu’un IEC est bien tolérée. Ceci étant, le débat de savoir laquelle des deux drogues est la meilleure, est un peu académique car idéalement, sur la base des données actuelles, les deux traitements devraient être combinés pour optimiser le bénéfice de chaque patient.
Devant un patient qui s’aggrave : que faire ?
Toutes les recommandations préconisent aujourd’hui que les médicaments, utilisés en première ligne pour diminuer la morbidité et la mortalité de l’insuffisance cardiaque, sont les IEC et les bêtabloquants.
Historiquement, les IEC, seuls disponibles à l’époque, ont été les premiers médicaments à démontrer un tel succès et sont donc initialement prescrits. Certains ARA II comme le candésartan peuvent représenter une alternative efficace chez les patients intolérants aux IEC. On ne discutera pas de la place essentielle des bêtabloquants, ni de l’utilisation des diurétiques en cas de signes de congestion ou de signes témoignant d’une rétention hydrosodée. La digoxine n’a pas démontré de réduction de mortalité mais peut être utilisée en cas de symptôme persistant et pourrait diminuer les hospitalisations pour poussée d’insuffisance cardiaque.
Selon les essais dont on dispose, la stratégie d’ajouter un ARA II (candésartan ou valsartan, seuls autorisés aux États-Unis, chez des patients en insuffisance cardiaque sélectionnés) a été la mieux étudiée au cours du suivi à long terme des patients en insuffisance cardiaque chronique par dysfonction systolique. Cette stratégie de polypharmacie devrait être en 1ère ligne avant l’adjonction d’un antagoniste de l’aldostérone dans ce cas de figure.
De l’autre côté, l’éplérénone, étudié dans l’insuffisance cardiaque immédiate du postinfarctus, a démontré son efficacité et il apparaît important de disposer d’une approche rationnelle pour établir les protocoles de polypharmacie adaptés aux différentes situations cliniques d’insuffisance cardiaque.
Seule cette approche rationnelle laisse espérer une amélioration de la morbidité et de la mortalité d’une maladie qui reste très sévère. Il faut également optimiser la prise en charge de l’insuffisant cardiaque en offrant des réseaux de soins structurés, permettant une meilleure coordination entre tous les acteurs amenés à soigner ces malades.
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :