Congrès et symposiums
Publié le 25 oct 2005Lecture 5 min
Prise en charge du patient avec claudication intermittente
ESC
À côté des sessions Hot line, des Clinical trial updates, des communications originales, le congrès de l’ESC est, il ne faut pas l’oublier, le rendez-vous des cardiologues praticiens. Les organisateurs du congrès ne s’y trompent pas ; depuis maintenant plusieurs années les sessions focus sont parmi les plus fréquentées de ce congrès. Associant interventions d’experts et interactivité, elles permettent de faire le point sur divers sujets qui font partie intégrante de la pratique quotidienne.
Cette année, à côté de cœur et diabète, palpitations, cœur et grossesse, une place avait été réservée à l’artériopathie des membres inférieurs ; c’est dire que pour les organisateurs, la maladie vasculaire périphérique constitue un souci quotidien du cardiologue.
Une session abordait le versant interventionnel, une autre l’aspect médical, et c’est cette dernière dont nous allons essayer de tirer les grandes lignes.
Animée par D. Clément (Gent) et P. Block (Bruxelles), cette session regroupait trois intervenants :
S. Kownator (Thionville), G. Fowkes (Edimbourg) et P. Poredos (Ljubljana).
La session s’est articulée autour de deux cas cliniques, l’un consacré au sujet claudicant, l’autre au problème de l’ischémie critique avec un lien consacré au risque inhérent à ces deux situations.
Le sujet claudicant
S. Kownator a évoqué le cas d’un patient de 65 ans, ancien fumeur, hypertendu non équilibré par son traitement (bêtabloquant + diurétique), porteur d’une dyslipidémie non traitée. Il voit apparaître une claudication intermittente du mollet droit pour 300 mètres de marche à allure normale. L’examen clinique montre une HTA insuffisamment prise en charge (164/98 mmHg) ainsi qu’une diminution des pouls distaux à droite.
On souligne ici l’importance de la mesure de l’index de pression systolique (IPS), même si dans ce cas la probabilité clinique du diagnostic semble évidente. L’IPS est à la fois un outil indispensable au diagnostic d’AOMI mais aussi un marqueur puissant de sa sévérité et du pronostic cardiovasculaire du patient. Ainsi, on rappelle que le seuil d’IPS, permettant le diagnostic de l’artériopathie est de 0,9, que la maladie est considérée comme peu sévère entre 0,9 et 0,7, modérée entre 0,4 et 0,7 et sévère en dessous de 0,4. La valeur de l’IPS comme prédicteur de la morbi-mortalité cardiovasculaire est un point fondamental (figure 1). Le risque d’événements est bien corrélé à sa valeur, il fait plus que doubler pour les valeurs d’IPS les plus basses. Le taux de mortalité à 5 ans est, lui aussi, fortement influencé par cet IPS, atteignant 30 % pour les valeurs < 0,9.
Figure 1. Relation entre IPS et morbi-mortalité cardiovasculaire.
Plusieurs points forts émergent de ce cas clinique.
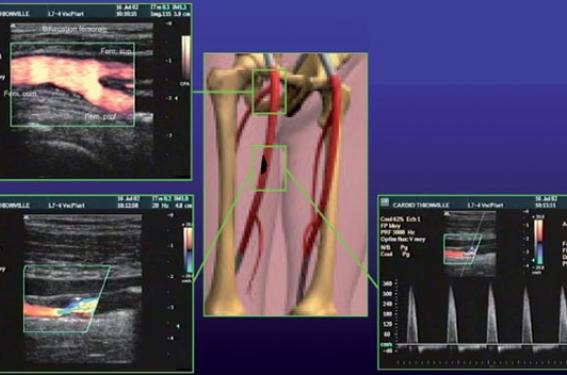
La nécessité de proposer au patient un bilan non invasif de ses lésions artérielles des membres inférieurs, en privilégiant à l’heure actuelle l’écho-Doppler, par rapport au scanner ou à l’angio-IRM (figure 2). L’artériographie n’est pas indiquée en dehors de situations tout à fait exceptionnelles. Une discussion portant sur la nécessité d’une exploration d’imagerie s’engage à ce stade, compte-tenu de la faible probabilité de traitement interventionnel. Il en ressort que la possibilité de lésions menaçantes, en particulier sur l’artère fémorale profonde, rend préférable le bilan initial. Dans le cas présenté, la seule lésion mise en évidence est une sténose isolée de l’artère fémorale superficielle.
Figure 2. Doppler couleur Duplex : courte sténose de la fémorale superficielle droite.
L’importance du bilan complémentaire et de l’exploration des autres territoires artériels. Il apparaît que l’exploration des coronaires est indispensable à travers un ECG, tel que cela est recommandé dans le document TASC, mais aussi au moyen d’un examen isotopique ou d’un écho de stress. L’exploration des carotides constitue également une étape indispensable compte-tenu de la prévalence des sténoses des carotides internes chez les patients artéritiques (15 à 30 %). Enfin, la discussion s’engage sur la nécessité de dépister une sténose des artères rénales. S’il ne s’agit pas d’une priorité chez tous les artéritiques, l’association avec une HTA, a fortiori non contrôlée, rend cette exploration par méthode non invasive tout à fait licite. Le bilan ne montre aucun signe en faveur d’une atteinte coronaire significative. Il n’existe pas de sténose carotidienne, mais on constate une sténose de l’artère rénale droite.
La prise en charge thérapeutique. Le traitement médical (encadré) est choisi comme seule attitude devant être retenue à ce stade, avec comme priorité la prise en charge du risque cardiovasculaire, le pronostic du patient étant essentiellement influencé par son devenir coronarien et cérébrovasculaire (figure 3).
Figure 3. Pronostic du patient présentant une claudication intermittente (d’après TASC).
Le traitement retenu au terme de la discussion comporte un antiagrégant plaquettaire, une statine, un IEC, un bêtabloquant avec comme option, en fonction de l’évolution tensionnelle, un inhibiteur calcique et un diurétique. Une place primordiale est réservée à l’adaptation du style de vie, à la marche en particulier.
L’AOMI est un marqueur de l’atteinte polyvasculaire
Selon G. Fowkes, les données montrant que l’AOMI est souvent associée à une atteinte coronaire et/ou cérébrovasculaire sont bien connues. Plusieurs études, dont l’étude CAPRIE, l’ont parfaitement démontré. Ainsi, le risque de présenter un angor est 2,4 fois plus important chez les sujets porteurs d’une AOMI. Une anomalie électrique est mise en évidence chez 34 à 58 % des artériopathes tandis que la coronarographie montre des lésions chez près de 90 % d’entre eux avec 28 % de lésions tritronculaires. L’AOMI est un marqueur puissant de mortalité cardiovasculaire ; 65 % des claudicants décèdent d’une coronaropathie, 10 % d’un AVC.
Dans l’Edinburgh Artery Study, 8,2 % des sujets ayant une claudication intermittente présentent un infarctus dans les 5 ans, 9,6 % développent un angor et 6,8 % un AVC ou un AIT.
Ainsi, le problème majeur du patient artériopathe n’est pas lié à ses jambes, c’est avant tout prévenir la survenue d’un accident cardiovasculaire majeur.
Ischémie critique
Pour autant, le problème local peut devenir une réelle urgence au stade l’ischémie critique (P. Poredos).
La discussion s’engage autour du cas d’un sujet âge de 67 ans diabétique, tabagique, ayant une claudication intermittente s’aggravant et chez lequel apparaissent des douleurs de décubitus et des troubles trophiques. La pression à la cheville est mesurée à 40 mmHg (pression humérale à 150 mmHg, IPS : 0,26).
Il s’agit-là d’un tableau d’ischémie critique constituant une urgence. La clé de voûte de l’exploration du patient est, dans ce cas, l’artériographie, même si l’écho-Doppler peut apporter des renseignements complémentaires. La mesure de la Tc PO2 permet d’apprécier le niveau d’ischémie locale. L’artériographie montre ici une sténose serrée de l’artère poplitée et de l’artère tibiale antérieure. Un traitement par angioplastie au ballon est proposé. Le résultat primaire s’avère satisfaisant.
S’engage alors une discussion sur la conduite à tenir chez un tel patient lorsqu’on découvre des lésions coronaires pouvant faire l’objet d’une revascularisation. Dans ce cas de figure, la prise en charge du membre inférieur est prioritaire, sauf exception et à condition d’une prise en charge médicale optimale. Cette attitude s’intègre bien dans les résultats de l’étude CARP publiés récemment.
Au terme de cette focus session plusieurs messages-clés peuvent être retenus.
- L’artérite des membres inférieurs au stade de la claudication intermittente est surtout un marqueur de la sévérité de la maladie artérielle avec un pronostic essentiellement coronaire et cérébrovasculaire.
- L’artériographie n’est pas de mise à ce stade.
- Le traitement est avant tout celui du risque cardiovasculaire.
- L’ischémie critique est une urgence nécessitant une exploration par artériographie et une revascularisation.
Encadré. Traitement.
Prise en charge prioritaire du risque cardiovasculaire (artériopathie, HTA, hypercholestérolémie)
- Clopidogrel 75 mg (étude CAPRIE)
- Simvastatine 40 mg (étude HPS) ou atorvastatine 10 mg et en début de traitement (études ASCOT et TREADMILL)
- Ramipril 10 mg (étude HOPE)
- Bisoprolol 10 mg (pas de contre-indication sauf si ischémie critique)
- Indapamide 1,5 mg
- Les anticalciques peuvent être une option pour optimiser le contrôle tensionnel
- Modifications du style de vie
Attention, pour des raisons réglementaires ce site est réservé aux professionnels de santé.
pour voir la suite, inscrivez-vous gratuitement.
Si vous êtes déjà inscrit,
connectez vous :
Si vous n'êtes pas encore inscrit au site,
inscrivez-vous gratuitement :